диастолический коллапс правого желудочка
Сердечная недостаточность: симптомы, причины, лечение
Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
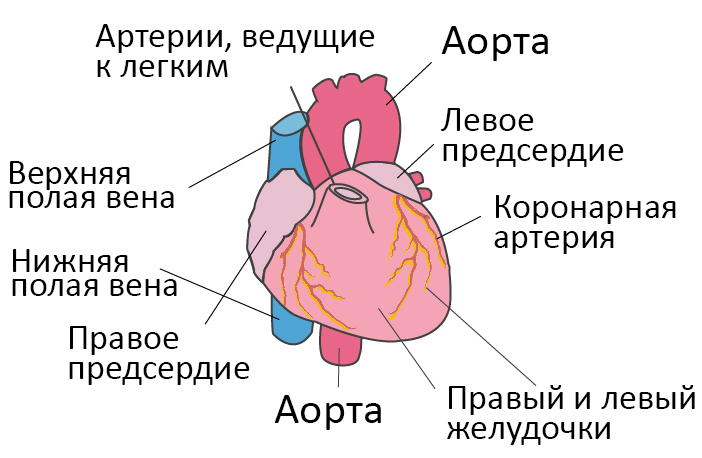
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Левая сторона сердца отвечает за перекачку богатой кислородом крови по всему телу к органам. При левосторонней сердечной недостаточности насосная функция левого желудочка ограничена, что приводит к недостаточному количеству крови, обогащенной кислородом, для прокачки по всему организму. Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
Систолическая и диастолическая сердечная недостаточность
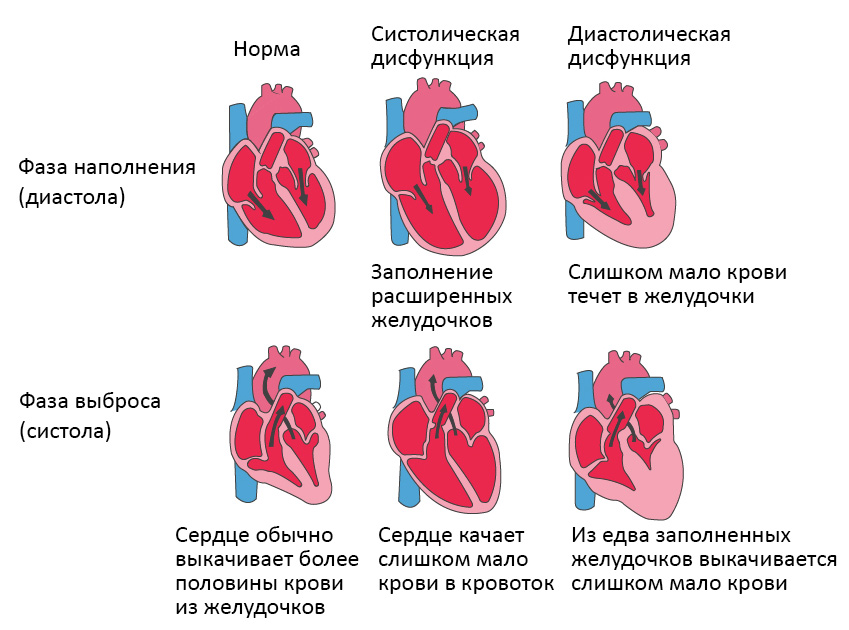
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Сердечная недостаточность не может быть «излечена». Тем не менее, ожидаемая продолжительность жизни пациента может быть значительно увеличена. Это зависит от типа сердечной недостаточности, а также от возраста, сопутствующих заболеваний и образа жизни человека. Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.
Принципы диагностики острых перикардитов
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Правительственный медицинский центр, Москва
П ерикардиты являются проявлением или осложнением многих заболеваний, включая инфекционные заболевания, пневмонии, ишемическую болезнь сердца (ИБС) и некоронарогенные болезни миокарда, системные заболевания соединительной ткани, опухоли и аллергические процессы. В некоторых случаях перикардит может быть основным проявлением болезни, как таковой.
Особенности диагностики перикардитов
Развитие инструментальных методов диагностики существенно повысили возможности диагностики перикардитов. Некоторые приемы физикального установления признаков болезни, которые в свое время помогали распознавать перикардиты, утратили свое значение. Особенно большую роль стала играть в верификации изменений со стороны перикарда эхокардиография (ЭХОКГ). Тем не менее возможности инструментального обследования никоим образом не должны вытеснить классические методы диагностики перикардитов – они только полезно дополняют их, иногда опережая клиническое обнаружение болезни и смещая диагностические суждения в нужную плоскость. Так, непредвиденное обнаружение при ЭХОКГ слоя жидкости в перикарде ставит вопрос о природе выпота, само наличие которого так непросто было установить всего 20 лет тому назад. В то же время неправильная трактовка инструментальных данных не только затрудняет установление этиологического диагноза, но и порождает значительное число ошибок, отрицательно сказывающихся на течении болезни и выборе лечебной тактики.
Другая причина, позволяющая ставить проблему диагностики перикардитов применительно к современному этапу ее задач и возможностей, – изменение в последние десятилетия структуры болезней сердца и собственно перикарда, уменьшение удельного веса инфекционных (в особенности гнойных) перикардитов и прогрессирующее увеличение числа аллергических, аутоиммунных, онкологических поражений сердечной сорочки.
Серьезно изменилась степень заинтересованности хирургов, с одной стороны, в определении показаний к оперативному лечению пациентов с заболеваниями сердца и сосудов и, с другой стороны, в своевременном установлении перикардитов после кардиохирургических вмешательств. Расширение технических возможностей хирургии и увеличение числа кардиохирургических вмешательств требует все более надежной и точной характеристики болезней перикарда.
Первичная диагностика сухого перикардита
Жалобы больных сухим перикардитом обычно связаны с ощущением тупой однообразной боли слева от грудины. Боль при перикардите имеет более постепенное начало, однообразна, продолжается в течение нескольких часов, не снимается нитроглицерином, временно ослабевает при применении ненаркотических анальгетиков. Возможны жалобы на сердцебиение, одышку, сухой кашель, общее недомогание, познабливание, сближающие картину заболевания с симптоматикой сухого плеврита. Характерна зависимость боли от дыхания, движений, перемены положения тела. Больной не может сделать глубокого вдоха, дышит поверхностно и часто.
Большое диагностическое значение имеет шум трения перикарда, который у больных, находящихся под врачебным наблюдением, позволяет устанавливать даже безболевые формы перикардита. На высоте боли шум трения бывает нежным, ограниченным по протяжению, трудно отличимым от короткого систолического шума. При увеличении фибринозных наложений на листках перикарда шум становится грубым, слышен над всей зоной абсолютной тупости сердца. Он может быть двух- или трехфазным, так как возникает даже при систоле предсердий и в фазу быстрой диастолы. Все компоненты такого шума по характеру и силе сходны, его сравнивают с ритмом паровоза. Шум трения всегда ограничен зоной абсолютной тупости сердца или локализуется в какой-то ее части. Отличительный признак перикардиального шума – его плохая проводимость, он “умирает там, где родился”.
Когда при остром перикардите в воспалительный процесс вовлекаются субэпикардиальные слои миокарда, это находит отражение в изменениях ЭКГ. Ранним признаком острого перикардита служит конкордантный подъем сегмента ST, за 1-2 дня охватывающий все стандартные отведения (наибольший подъем отмечают во II отведении). Сегмент ST плавно переходит в высокий положительный зубец Т. Через 1-2 дня интервал ST опускается ниже изоэлектрической линии, становится выпуклым кверху, затем в течение нескольких дней возвращается к изоэлектрической линии, несмотря на продолжающийся воспалительный процесс в перикарде. Положительный и даже несколько увеличенный на ранних стадиях перикардита зубец Т затем уплощается и через 10-15 дней становится отрицательным или двухфазным в тех отведениях, в которых происходила динамика сегмента ST.
В зависимости от этиологии сухого перикардита в одних случаях отмечают быструю положительную динамику процесса, шум трения выслушивается всего несколько часов (эпистенокардический), в других – течение перикардита становится затяжным или рецидивирующим, в третьих – происходит трансформация в выпотной перикардит.
Экссудативный перикардит означает тотальное вовлечение в воспалительный процесс сердечной сорочки. Жидкий выпот может накапливаться после стадии сухого перикардита или, минуя ее, при бурно начинающихся тотальных перикардитах (аллергические) и при первично-хронических “холодных” (туберкулезные, опухолевые).
При медленном накоплении жидкости постепенно увеличивается объем околосердечной сумки, заполняются перикардиальные карманы, растягивается наружный листок перикарда, внутриперикардиальное давление иногда не повышается даже при больших выпотах (до 2-3 л).
При больших выпотах перкуторно определяют расширение сердечно-перикардиальной тупости во все стороны. Границы тупости меняются в зависимости от положения тела больного: когда он встает, зона притупления во втором и третьем межреберьях сокращается на 2-4 см с каждой стороны (смещается медиально), а тупость в нижних межреберьях на столько же расширяется. Поэтому, отметив границы тупости сердца, когда больной лежит на спине, повторяют исследование в положении стоя. Абсолютная тупость в нижних отделах вплотную подступает к границам относительной, возникает резкий переход к тимпаниту над поджатым легким.
Тоны сердца даже при накоплении в околосердечной сумке большого выпота нередко остаются четкими и хорошо слышимыми, но только кнутри от верхушечного толчка.
Рентгенолог может заподозрить наличие жидкости в перикарде на основании увеличения размеров “сердечной” тени. Однако поскольку увеличение тени сердца может произойти также вследствие его дилатации, одного установления увеличения “сердечной” тени недостаточно для решения вопроса о накоплении жидкости в перикарде. Сложность заключается в том, что рентгенологически за тенью наполненного жидкостью перикардиального мешка не различима тень самого сердца.
Ранним рентгенологическим признаком накопления экссудата в сердечной сорочке является не столько увеличение размеров, сколько изменение силуэта “сердечной” тени.
Треугольная форма тени возникает при длительно существующих хронических перикардиальных выпотах в связи с потерей эластичности наружным листком перикарда. Шаровидная форма тени говорит в пользу более свежего и увеличивающегося в объеме выпота. Характерный признак экссудативного перикардита – ослабление пульсации контура тени. Пульсация аорты остается четкой. При рецидивирующем течении процесса с образованием спаек рентгенологически может выявляться зубчатость сердечных контуров.
Возможности ранней диагностики острых перикардитов возросли с широким использованием ЭХОКГ. Слой жидкости спереди и кзади от контура сердца уверенно визуализируется в виде эхо-негативного пространства. Нередко отмечается также уплотнение листков перикарда и неоднородные тени фибринозных отложений, а при больших выпотах – характерные колебания сердца внутри растянутого перикардиального мешка в зависимости от дыхательных фаз.
Эхокардиографическая гипердиагностика перикардиального выпота наблюдается при левостороннем плевральном выпоте, у лиц с гигантским левым предсердием при выраженном митральном стенозе, когда образуется дубликатура левого предсердия за левым желудочком, при выраженных жировых отложениях около сердца, при локации просвета крупных сосудов.
При быстром накоплении выпота в полости перикарда развивается тампонада сердца, возникает тахикардия, наполнение пульса уменьшается.
Застойных явлений в легких при этом не бывает из-за препятствия кровенаполнению правого сердца. Наличие застойных хрипов в легких противоречит диагнозу тампонады сердца. Левое сердце на вдохе пустеет, наполнение пульса снижается. Этот феномен получил название парадоксального пульса. Парадоксальный характер пульса имеет решающее диагностическое значение.
ЭХОКГ подтверждает тампонаду сердца уменьшением размеров его полостей, переполнением печеночных вен, иногда – пролапсом створок митрального клапана (исчезают после разгрузочной пункции). К ЭХОКГ-признакам тампонады сердца относят также прогибание стенки правого желудочка, его диастолический коллапс: стенка правого желудочка прижимается к межжелудочковой перегородке в диастолу. На вдохе может обнаруживаться увеличение размеров правого желудочка и уменьшение размеров левого желудочка, на выдохе имеют место обратные явления – происходят увеличение размеров левого желудочка и уменьшение размеров правого желудочка – ЭХОКГ-эквивалент парадоксального пульса.
Допплерографическое исследование позволяет судить об увеличении давления в правом предсердии и правом желудочке и давления наполнения правого желудочка (иногда равного левожелудочковому давлению наполнения).
Однако ЭХОКГ-признаки тампонады не столь информативны, как клинические симптомы, особенно при отрицательном заключении. Чем выше внутриперикардиальное давление, тем больше показатели венозного давления, набухают периферические и шейные вены. Увеличивается и становится болезненной при пальпации печень, особенно ее левая доля. Поскольку в определенных положениях бассейн верхней полой вены частично разгружается, больной с нарастающей тампонадой сердца принимает характерное положение в постели. Обычно он сидит, туловище наклонено вперед, лбом опирается на подушку (поза Брейтмана), или застывает в позе глубокого поклона. Возникают мучительные приступы слабости с малым, едва ощутимым пульсом, больной испытывает чувство страха смерти. Кожа покрыта холодным липким потом, цианоз нарастает, конечности холодны, периодами нарушается сознание. Возникают жизненные показания к пункции перикарда. Чем быстрее развивается тампонада, тем опаснее промедление, иногда счет идет не на дни, а на часы или минуты.
Выпот в перикард и выпотной перикардит
Эхокардиография позволяет устанавливать инициальные формы перикардита, прежде недоступные для диагностики. Эти небольшие, обычно спонтанно проходящие выпоты никоим образом не следует идентифицировать с экссудативным перикардитом (как иногда описывают в ЭХОКГ заключении): часто это невоспалительный выпот (гидроперикард) или инициальная форма катарального процесса. Стало очевидным, что сухой перикардит не является начальной формой перикардита. Его развитие свидетельствует о переходе воспалительного процесса из катарального в “крупозный” с поступлением в экссудат фибриногена и выпадением фибрина при сохраняющемся эффективном отсасывании жидких фракций через лимфатические сосуды.
Эхокардиографически выявляют увеличение количества внутриперикардиальной жидкости до 100 и даже 500 мл. При целенаправленном обследовании больных с острым инфарктом миокарда выпот удается обнаружить в 1/3 случаев в течение первой недели заболевания – значительно чаще, чем возникают признаки сухого эпистенокардического перикардита.
К возникновению гидроперикарда могут приводить общие или местные причины. К общим относят заболевания, нарушающие онкотические свойства крови и проницаемость сосудистых мембран, сердечную недостаточность, гидремические, кахетические, марантические состояния. Они, как правило, приводят к скоплению транссудата также в других серозных полостях и к анасарке. При тяжелых формах микседемы в перикарде почти всегда образуется выпот. Обычно он невелик. Описано вовлечение перикарда в процесс при анкилозирующем спондилоартрите, системной красной волчанке, синдроме Рейтера, при ревматоидном артрите.
Болей в области сердца и шума трения при гидроперикарде обычно не бывает, но иногда выслушивается шум касания, сходный с коротким легким трением.
Завершающим диагностическим и высокоэффективным лечебным мероприятием в клинике выпотных перикардитов остается пункция. Она позволяет провести цитологическое исследование, поставить бактериологические, иммунологические и биохимические пробы.
По характеру полученного содержимого устанавливают гидроперикард, холестериновый перикардит, хилоперикард, выявляют супурацию выпота (начало гнойного воспаления).
Показания к пункции перикарда: тампонада сердца (жизненные показания, пункцию проводят срочно); гнойный характер процесса и затягивающееся рассасывание экссудата (лечебно-диагностическая); выпотной перикардит, природа которого нуждается в уточнении или верификации (диагностическая).
Предложено несколько путей введения иглы (троакара или катетера со стилетом). В настоящее время сохранили свое значение только два: 1) в углу между хрящом VII ребра и мечевидным отростком слева от него (по Ларрею) или книзу от мечевидного отростка (по Марфану); 2) на 2-3 см кнутри от левой границы абсолютной тупости в пятом или шестом межреберьях (по Куршману), если четко определяется верхушечный толчок медиальнее и выше этой точки.
Целесообразно ввести через иглу струну, а затем по ней – катетер. Это позволяет не только полностью осушить полость перикарда, ввести в нее кислород, но и оставить катетер в полости на 72 часа для последующих манипуляций (только при пункции нижними доступами!).
Категорически противопоказаны пункции через межреберные промежутки, чем бы они ни производились, даже под контролем УЗИ.
Этиологическая диагностика острых перикардитов
Хотя обнаружение даже инициальных форм перикардитов существенно упростилось за счет внедрения инструментальных методов обследования пациентов, этиологическая их диагностика остается сложной, а во многих случаях – только предположительной.
Неспецифические кокковые перикардиты уверенно диагностируют при гнойном выпоте, по преобладанию в выпоте нейтрофилов, по данным бактериального посева. В остальных случаях диагноз устанавливают предположительно на основании развития перикардита в связи с острой пневмонией или в качестве осложнения сепсиса, инфекционного эндокардита, либо медиастинита.
Специфические бактериальные перикардиты распознают по общему симптомокомплексу заболевания, они всегда трудны для этиологической диагностики при изолированном поражении перикарда. Между тем в ряде случаев из всех серозных оболочек поражается один перикард.
Туберкулезный перикардит возникает чаще у лиц с гиперэргическим туберкулезным процессом другой локализации или у перенесших туберкулез в прошлом. Боль в области сердца редка. Наблюдаются субфебрильная температура, потливость ночью, сухой кашель. Течение болезни длительное и торпидное, внутриперикардиальный выпот может быть большим без развития тампонады. Иногда выпот стабильно сохраняется годами, почти не сопровождаясь повышениями температуры и воспалительными изменениями со стороны крови (“холодное” течение). Миокард не вовлекается в процесс, и ЭКГ-изменения не возникают. Придают значение высоким туберкулиновым пробам. В поздние сроки рентгенологически удается обнаружить участки обызвествления.
Тяжело и часто неблагоприятно протекает туберкулез перикарда – одна из форм органного туберкулеза: высокая температура, лейкоцитоз, ночные поты, быстрое накопление экссудата в полости перикарда, потеря массы тела. Процесс даже при активном лечении нередко уже через 1,5-2 месяца приводит к констрикции и требует тогда неотложного проведения перикардэктомии.
Вирусные перикардиты – осложнение вирусной инфекции, хотя сравнительно недавно предполагали вирусное происхождение значительного числа острых доброкачественных перикардитов, идентифицируемых в настоящее время по преимуществу, как аллергические и аутоиммунные. Вирусную этиологию перикардита предполагают, когда заболевание начинается с фарингита, ринита, герпеса, очаговой или интерстициальной пневмонии, или герпангины, миалгии, плеврита, серозного менингита (ЕСНО-вирус, вирус Коксаки). Наиболее кардиотропным проявляет себя Коксаки-III. Вызываемый этим штаммом миоперикардит опасен тяжелым течением миокардита, перикардит при этой инфекции всегда протекает сочетанно с миокардитом. Инфекционный мононуклеоз, протекающий с вовлечением перикарда, распознают по увеличению лимфатических узлов, печени и селезенки, полиморфной розеолезной сыпи, характерны лейкопения, мононуклеарная реакция крови. Течение иногда рецидивирующее.
Предположить ревматическую этиологию перикардита можно на основании сопутствующего миокардита, полиартрита и других клинических проявлений ревматизма, удлинения интервала РQ на ЭКГ, повышения гиалуронидазной активности сыворотки, увеличения содержания g-глобулинов и иммуноглобулинов, высокого титра антистрептолизина.
В пору высокой заболеваемости ревматизмом признаки перикардита появлялись обычно на 1-2 неделе суставной атаки, при рецидивах полиартрита – на 3-4 неделе. При кардиальной форме ревматизма перикардит развивается с первых дней клинических проявлений болезни. Вовлечение перикарда при ревмокардите обозначает высокую степень активности процесса и дает основание диагностировать ее III степень (панкардит). Сухой перикардит встречается при ревматизме втрое чаще, чем экссудативный. Большие перикардиальные выпоты представляют исключение, тампонада сердца у взрослых почти никогда не развивается. Увеличение границ тупости обусловлено не только накоплением выпота, но и дилатацией самого сердца. Выпотной перикардит при ревматизме служит неблагоприятным прогностическим признаком, особенно если выпот становится геморрагическим.
Ревматизм – одна из частых причин внутриперикардиальных сращений. О ревматической этиологии адгезивного перикардита судят не только по анамнезу, но и по наличию у больного ревматического порока сердца.
Аллергические перикардиты характеризуются острым началом с резкой болью в области сердца и склонностью к рецидивам, возникают через некоторый срок после воздействия разрешающего фактора (введение сыворотки или аллергизирующего лекарства). Протекают обычно в форме миоперикардита с образованием серофибринозного выпота, кожными высыпаниями и другими проявлениями лекарственной болезни или аллергического состояния.
Аутоагрессивные (альтерогенные) перикардиты связаны с различными повреждениями сердечной сорочки: постинфарктный, посткомиссуротомный, постперикардотомный.
Наиболее часто постинфарктный синдром (синдром Дресслера) с четкими, иногда бурными проявлениями возникает на 3-й неделе острого инфаркта миокарда, когда обнаруживается наиболее высокий титр циркулирующих антител к антигенам миокарда. Постинфарктный синдром может впервые сформироваться в широком временном диапазоне – от 10 дней до 2 лет после инфаркта в зависимости от характера течения ИБС и ряда привходящих факторов, а при повторном инфаркте возникает часто с первых дней острого коронарного синдрома.
Аналогичные патогенетические механизмы и сходное клиническое течение имеют посткомиссуротомный, постперикардотомный, посттравматический синдромы. Все эти варианты аутоиммунных перикардитов могут протекать с одновременным плевритом и очаговой пневмонией, с высокой температурой в течение нескольких дней. При рецидивах альтерогенного синдрома у больных может отсутствовать центральный его клинический признак – шум трения перикарда, если произошла облитерация сердечной сорочки. В этих случаях об активизации процесса говорят боль, изменения ЭКГ и другие признаки рецидива постинфарктного (или постперикардотомного) синдрома, в том числе процессы внесердечной локализации – очаговая пневмония, плеврит, артрит. В крови обнаруживают эозинофилию, выпот тоже содержит много эозинофилов, стерилен. Эффективно лечение кортикостероидными препаратми (диагностика ех juvantibus).
Волчаночный перикардит развивается чаще у молодых женщин, протекает в виде сухого, экссудативного (чаще геморрагического) или адгезивного процесса. Как правило, одновременно отмечаются плеврит и пневмонит. Иногда перкардит возникает раньше других проявлений системного заболевания, начинается остро, характеризуется упорным рецидивирующим течением.
Уремический перикардит бывает сухим, серофибринозным или геморрагическим, протекает малосимптомно, не сопровождается болью в области сердца. Выявляют его по шуму трения перикарда, который считали “похоронным звоном брайтиков”. Проведение планового гемодиализа лишает уремический перикардит мрачного прогностического значения, но он превратился в критерий неотложности проведения гемодиализа.
Причиной перикардита может стать местная лучевая травма, в частности, при гамма- или рентгенотерапии на область средостения в дозах 25-40 Гр при опухолевых процессах. Возникает непростая задача дифференциальной диагностики опухолевого (рецидив) и пострадиационного перикардита. Последний нередко бывает отсрочен на 1-5 лет после облучения, принимает форму сухого рецидивирующего экссудативного или констриктивного перикардита.
Перикардит на почве опухолей обычно бывает геморрагическим, но в 50% случаев при первой пункции обнаруживают не окрашенный кровью выпот, он становится геморрагическим позднее. В полости скапливается большое количество выпота. В экссудате при раковом перикардите нередко до 90% лейкоцитов составляют лимфоциты, обнаруживают конгломераты опухолевых клеток. Высокой информативностью обладает цитологическое исследование.