инсеминация что после нее
Что делать до и после искусственной инсеминации
Искусственная инсеминация для многих пар становится основным способом беременности. Практика показывает, что далеко не каждая женщина может забеременеть естественным путем. Иногда проблема оказывается в ней, а иногда и в ее партнере.
Естественно, в таких ситуациях рационально обратиться за помощью к квалифицированным медицинским специалистам. Они проводят полноценные обследования обоих будущих родителей, определяя для них оптимальный способ зачать ребенка.
Если ситуация оказывается не критической, многие врачи предпочитают назначать клиентам искусственную инсеминацию. Под этим названием скрывается искусственное оплодотворение яйцеклетки женщины путем введения ей во влагалище спермы мужа или донора. Такая процедура кажется относительно простой. И действительно: из всех методов искусственного оплодотворения этот считается наиболее простым и щадящим.
Впрочем, далеко не каждой паре известно, каких правил нужно придерживаться до и после такой процедуры. В этой статье мы ответим на указанные вопросы и постараемся сформулировать основные рекомендации относительно этого дела.
Что делать прежде, чем отправиться на искусственную инсеминацию?
Подготовка к инсеминации требует немалой ответственности со стороны обоих партнеров:
Вполне естественно, что до сдачи спермы мужчиной и до стимуляции овуляции партнерам понадобится придерживаться некоторых правил. Так, в обязательном порядке они должны исключить влияние на организм патогенных факторов, которые могут повлиять на качество спермы. Будущему отцу предписывают обязательное воздержание от половых контактов, которое должно продолжаться от двух до шести дней (однако не дольше).
Женщина же должна пройти предписанную доктором гормональную терапию, которую ей также предпишет врач. Самостоятельно ее назначать по отзывам и рекомендациям в интернете и без сдачи предварительных анализов категорически запрещается. Кроме того, на всех подготовительных этапах она будет проходить периодические ультразвуковые диагностики, которые покажут корректность проведения подготовки.
Что нужно делать после искусственной инсеминации?
Итак, мы упустим сам процесс инсеминации и поговорим о том, какие же рекомендации представляют доктора после искусственного осеменения женщины.
Первые полчаса после искусственной инсеминации женщина должна пролежать на спине. Практически сразу после проведения процедуры у нее могут начаться легкие потягивающие боли в нижней части живота. У некоторых пациенток такие ощущения начинаются разве что через один-два дня после проведения процедуры.
Если доктор решил не отказываться от прогестероновой терапии, его прием может повысить температуру тела, вызывать сонливость и мышечную слабость. Также температура может повышаться из-за того, что в гормональном фоне проходят некоторые изменения. Если температура повышается достаточно сильно, нужно как можно скорее отправиться на консультацию к доктору. Чтобы минимизировать негативные эффекты от приема гормональных средств, можно применять их не оральным, а вагинальным способом.
Некоторые пациентки фиксируют тошноту после проведения процедуры. Впрочем, уже доказано, что никакого влияния на это инсеминация не имеет. Вполне вероятно, что тошнота может возникать просто на фоне повышенного давления из-за переживаний женщины.
В первое время после процедуры настоятельно не рекомендуется заниматься сексом. Кроме того, ни в коем случае нельзя поднимать тяжести. Запрещен и прием любых лекарственных средств кроме тех, что назначает гинеколог. Категорически запрещается потребление спиртных напитков. Если есть возможность, от курения также стоит отказаться. И, естественно, все врачи рекомендуют настраиваться на положительный лад, ведь от этого также достаточно часто зависит общий успех процедуры инсеминации. Важно помнить и о том, что сама процедура проводится в несколько циклов, поэтому нужно настраиваться и на некоторое ожидание.
Как узнать, успешно ли прошла инсеминация?
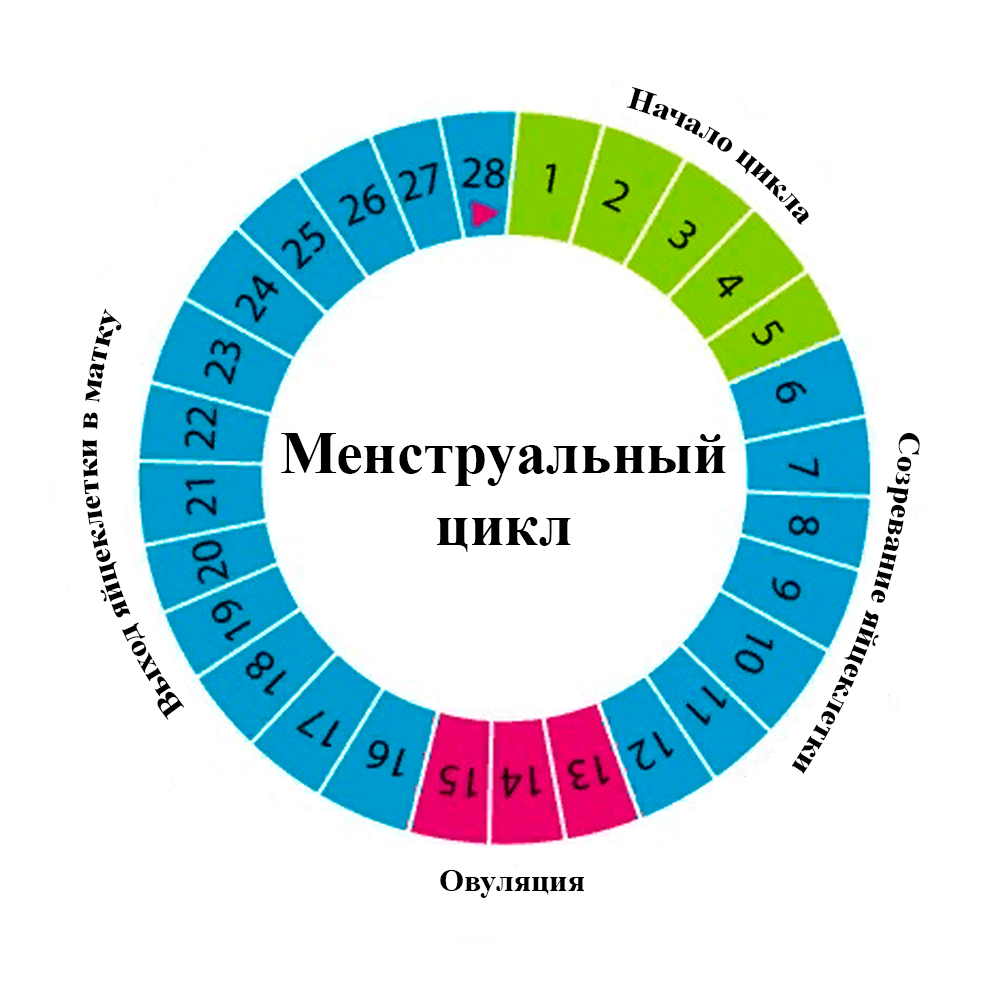
Если инсеминация прошла успешно, у женщины не начнется менструальный цикл. В противном случае он будет зафиксирован примерно на тринадцатый день после инсеминации. Если же критические дни так и не начались, нужно провести тест на беременность. Делать это стоит только с седьмого дня после прохождения процедуры, ведь раньше нельзя добиться правдивых показателей. Кроме того, по истечении трех недель назначается первая ультразвуковая диагностика.
В любом случае, вероятность стать родителями после такой процедуры является достаточно высокой. Главное обратиться к квалифицированным специалистам и верить в успех затеи.
Искусственная инсеминация: плюсы и минусы
Что такое искусственная инсеминация
Внутриматочная инсеминация – простейший из методов искусственного оплодотворения, заключающийся во введении спермы в репродуктивные пути женщины. Как метод лечения бесплодия, инсеминация известна давно. Длительная история применения инсеминации (в практике акушера-гинеколога она уже не первый десяток лет) – залог того, что методика отработана до мелочей, а доступность сделала её довольно популярной среди пациентов.
Несмотря на это, говоря об инсеминации необходимо иметь в виду не только плюсы, но и минусы.
Итак, к плюсам инсеминации относятся
Испытанность, отработанность методики;
Относительная дешевизна (стоимость сдвоенной инсеминации в 4-6 раз ниже стоимости ЭКО со стимуляцией);
Возможность применения при умеренно сниженной фертильности спермы;
Возможность повторения (нескольких попыток);
Минимальное влияние на здоровье/самочувствие пациентки;
Возможность увеличения эффективности процедуры путем «легкой стимуляции.
Минусы у инсеминации тоже имеются
Низкая средняя эффективность: даже при проведении инсеминации с «легкой стимуляцией» вероятность беременности после отдельной процедуры невелика: в лучших клиниках она доходит до 25%;
Необходимость частого мониторирования роста фолликула/ фолликулов: иногда приходится до 4-5 раз посетить врача перед процедурой;
Строгие требования к качеству спермы: фертильность её должна быть не ниже определенных показателей: в случаях с выраженными нарушениями методика неэффективна;
Относительные ограничения по возрасту: проводить инсеминацию пациенткам старше 35 лет чаще всего неразумно и чревато затягиванием достижения главной цели – получения беременности;
Простота и «рутинность» методики не должна обманывать: обязательно наличие оснащенной эмбриологической лаборатории и квалифицированного персонала.
Правильная подготовка к искусственной инсеминации
Прежде чем обсудить подготовку к инсеминации, вспомним, как происходит оплодотворение яйцеклетки в естественных условиях.
С чего начать
Первый этап подготовки к инсеминации – обследование. Оно должно подтвердить отсутствие видимых проблем со здоровьем пациентки, возможность наступления и вынашивания беременности. Главное, инсеминацию можно проводить при наличии обязательных условий:
трубы должны быть проходимы, а сперма достаточно фертильной (после обработки).
Анализы перед инсеминацией

Обследование пациентов перед применением методов вспомогательных репродуктивных технологий (ВРТ, именно к ним относится инсеминация) в России регламентировано Приказом 107Н. Обследование может быть проведено как в женской консультации (поликлинике), так и в специализированной клинике, под контролем репродуктолога. Второй вариант предпочтителен: специалист может проследить за тем, чтобы дополнительные исследования были проведены сразу после выявления необходимости дообследования. Список актуальных анализов, которые сдают перед инсеминацией, можно посмотреть на страничке https://www.fertimed.ru/service/obsledovanie.html
Сколько времени идет подготовка
При должной организации процесса «сбора» анализов займет несколько дней; только некоторые анализы готовятся относительно долго. Можно отметить анализ на онкоцитологию (до 10 дней), АМГ крови (до 5 дней). В остальном нужно постараться сгруппировать анализы по группам (анализы крови «одним визитом, вместе с анализом мочи, мазки также одномоментно и т.д.).
Таким образом, подготовка к инсеминации состоит из сбора анализов и мониторинга фолликулов. Со сбором анализов мы разобрались. Теперь о мониторингах.
Изучение менструального цикла. Фолликулометрия.
В процессе подготовки к инсеминации пациентке мониторируют рост фолликула (фолликулов) с помощью УЗИ, чтоб максимально точно определить дату предполагаемой овуляции. В классическом варианте инсеминация делается в естественном цикле: изучив менструальный цикл пациентки, репродуктолог только отслеживает время наступления овуляции, не вмешиваясь в менструальный цикл.
Стимуляция перед инсеминацией
Подготовка к инсеминации для мужчин

Подготовка к инсеминации для мужчин заключается в обследовании и подготовке к сдаче спермы. Супруг/партнер должен прибыть в клинику в день инсеминации чуть пораньше, чтобы сдать сперму за час до инсеминации (для её обработки потребуется около 45 минут). Сперму центрифугируют и обогащают специальными растворами.
Воздержание перед инсеминацией
Перед инсеминацией рекомендуют воздержание от 3х до 5 дней. Это необходимо для достижения наилучшей численности и подвижности сперматозоидов во время сдачи в день процедуры.
При проведении инсеминации спермой донора сперму предварительно выбранного донора размораживают за час перед манипуляцией, проверяют её состояние, и только затем проводят процедуру.
При проведении инсеминации спермой донора (при отсутствии партнера) – сперму предварительно выбранного донора размораживают непосредственно перед процедурой, проверяют её состояние и только затем проводят процедуру. Для программирования овуляции иногда вводят триггер (вещество, обеспечивающее овуляцию в заданный промежуток времени). В этом случае задача определения времени инсеминации упрощается.
Витамины при подготовке к ИИ
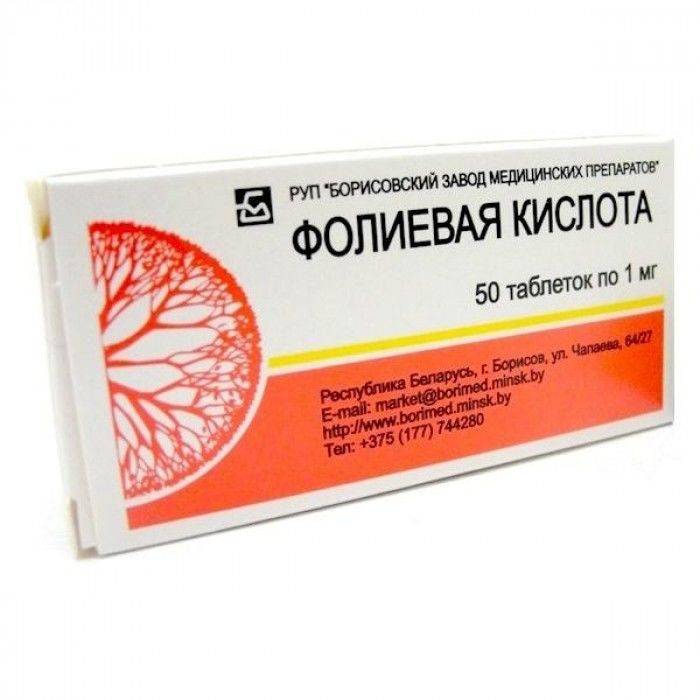
Подготовка к инсеминации не требует специальных усилий: достаточно вести здоровый образ жизни, отказавшись от алкоголя, курения табака и стараясь проводить больше времени на чистом воздухе. Витаминотерапия сводится к приему фолиевой кислоты в дозе не более 1 мг в день, но начинать прием нужно за 2-3 месяца. Другие группы витаминов стоит принимать в обычном режиме, в зависимости от времени года и региона проживания.
Готовясь к инсеминации, рекомендуется сохранять максимально позитивный настрой и уверенность в успехе. Именно такое отношение к процедуре в купе с правильно подобранной клиникой дает максимальные шансы на успех!
Искусственная инсеминация: все об этике, проблемах и проценте успеха
Как и другие вспомогательные репродуктивные технологии, искусственная инсеминация помогла тысячам женщин по всему миру преодолеть бесплодие (свое или супруга) и обрести счастье материнства. Однако, у этой широко используемой в медицинской практике методики имеется немало противников. Кто-то отвергает эту технологию по моральным или религиозным соображениям, другие – из-за низкой (по их мнению) эффективности и т. д. Неопытные пациенты могут довериться зачастую неаргументированному отрицательному мнению и лишиться единственной возможности победить недуг. Поэтому имеет смысл разобрать более подробно проблемы искусственной инсеминации и степень их обоснованности.
Искусственная инсеминация: описание, показания и противопоказания
На сайте нашей клиники вы найдете подробную информацию о процедуре искусственной инсеминации, здесь же рассмотрим ее в общих чертах для лучшего понимания связанных с ней проблем. Эта вспомогательная репродуктивная технология проходит в несколько этапов:
Медицинскими показаниями к искусственной инсеминации являются ситуации, когда у женщины нормально функционируют механизмы оогенеза, зачатия и вынашивания ребенка, но имеются проблемы с доставкой спермы в полость матки:
Метод искусственной инсеминации используется и в тех случаях, когда причиной бесплодия являются репродуктивные нарушения у полового партнера (супруга). К ним относятся:
Еще одной областью применения искусственной инсеминации донорским генетическим материалом является оплодотворение одиноких женщин и суррогатное материнство. В этих случаях оно осуществляется даже при абсолютном репродуктивном здоровье пациенток. В редких случаях к этой процедуре обращаются также по немедицинским (этическим, социальным) причинам – например, из-за неприятия сексуального контакта с мужчинами, гомосексуальной ориентации, религиозных убеждений.
Соответственно, противопоказаниями к проведению искусственной инсеминации являются расстройства женской репродуктивной системы, влияющие на механизмы оогенеза, зачатия, имплантации эмбриона:
Перед тем, как сделать искусственную инсеминацию для лечения бесплодия, женщина и ее супруг (сексуальный партнер) проходят комплексное медицинское обследование. По его результатам врач оценивает преимущества и риски этой процедуры для пациентки, шансы на успешное зачатие и вынашивание ребенка.
Отличия искусственной инсеминации от ЭКО и естественного оплодотворения
Эта процедура по своему принципу похожа на обычное оплодотворение через половой акт. Однако имеются и отличия:
Из-за того, что процедура является более контролируемой, при искусственной инсеминации шансы на успешное зачатие ребенка выше, чем при обычном половом акте.
Часто данную процедуру путают с экстракорпоральным оплодотворением (ЭКО). Несмотря на то, что в обоих случаях имеется медицинское вмешательство в репродуктивную систему женщины, искусственная инсеминация отличается в следующем:
Таким образом, экстракорпоральное оплодотворение представляет собой более контролируемый процесс с большей степенью медицинского вмешательства. Из-за этого вероятность наступления беременности при искусственной инсеминации ниже в сравнении с ЭКО (25% против 30-40% с одной попытки).
Какие этические проблемы возникают при искусственной инсеминации?
С самого начала применение искусственной инсеминации столкнулось с рядом этико-правовых вопросов и, как следствие, с критикой. Рассмотрим основные аргументы скептиков и контраргументы их оппонентов в отношении этой ВРТ.
Разрушение института семьи. Искусственная инсеминация спермой донора подразумевает, что фактическим отцом ребенка становится не законный супруг, а чужой человек. Притом донор впоследствии никак не участвует в его воспитании. Это противоречит устоявшимся в обществе понятиям о браке, семье и родительском долге. В частности, зачатый с помощью донорской спермы ребенок автоматически (пор мнению скептиков) становится внебрачным. Донорство является вынужденной мерой, применяемой с согласия обоих законных супругов. Кроме того, законный супруг, хоть и не является генетическим отцом, берет на себя полную моральную и правовую ответственность за ребенка, тем самым реализуя родительский долг.
Нарушение прав женщин. Этот аргумент касается использования искусственной инсеминации в суррогатном материнстве. После того, как суррогатная мать выносила и родила ребенка, она по договору должна отдать его своим клиентам, даже если испытывает к нему искреннюю родительскую привязанность. Сурмама добровольно предоставляет свои услуги и, следовательно, полностью осознает последствия еще до своей беременности. А потому не имеет морального права претендовать на статус юридического родителя.
Евгеническая практика. Имея возможность выбирать донора спермы для искусственной инсеминации, женщина может в определенной степени контролировать качества будущего ребенка. Таким образом нарушается принципы ненанесения вреда и справедливости – дети от «неподходящих» доноров имеют меньше шансов родиться. Контраргумент сторонников ВРТ заключается в том, что женщина точно так же выбирает себе в половые партнеры и супруги мужчину, соответствующего ее критериям. Разница между ним и донором сводится лишь к характеру их взаимоотношений с будущей матерью.
Очевидно, что некоторые из этических проблем искусственной инсеминации носят сугубо юридический характер и могут быть преодолены путем совершенствования законодательства и/или общественного мнения. В то же время часть критики основывается на иррациональных предпосылках, что не позволяет разрешить такие противоречия в рамках существующих моральных и религиозных устоев.
Искусственная инсеминация: процент успеха и медицинские проблемы
Одним из поводов для критики этой ВРТ является сравнительно низкий показатель ее эффективности. В большинстве случаев при искусственной инсеминации в клинике шанс на успешное зачатие в одном менструальном цикле составляет в среднем 25%. Это превышает вероятность наступления беременности при обычном половом акте (10-15% у здоровых родителей), но уступает эффективности ЭКО (40-50%, при использовании ИКСИ и других дополнительных методик – до 60-70%).
Однако, несмотря на сравнительно невысокую результативность, искусственная инсеминация имеет ряд преимуществ:
Таким образом, искусственная инсеминация женщины является приемлемым, достаточно эффективным и одновременно безопасным методом лечения бесплодия. Несмотря на имеющиеся юридические и моральные проблемы, она успешно применяется в мировой медицинской практике и дает шанс стать родителями людям, которые в обычных условиях такой возможности полностью лишены.
Искусственная инсеминация
Искусственная инсеминация (ИИ, также внутриматочная инсеминация – ВМИ) – это разновидность вспомогательных репродуктивных технологий, которая предусматривает введение заблаговременно полученной спермы (вне полового акта) при помощи специального инструмента в матку или цервикальный канал женщины. Данная методика позволяет решить определенные проблемы, связанные как с женским, так и с мужским бесплодием. Искусственная инсеминация имеет несколько разновидностей, что позволяет индивидуально подходить к проблемам каждого пациента и успешно решать их.
Как проводится искусственная инсеминация
Процедура проводится перед наступлением овуляции, которую определяет врач различными способами. За несколько часов производится забор спермы у мужа, также возможно использование материала, который прошел криоконсервацию. Предварительно сперму подготавливают – отделяют сперматозоиды от семенной жидкости при помощи центрифугирования. Далее материал помещается в шприц и через специальный пластиковый катетер для инсеминации вводится непосредственно в полость матки. Именно такой способ является максимально эффективным. ВМИ длится несколько минут, не требует наркоза и абсолютно безболезненна. После процедуры женщина находится под наблюдением специалистов около 30 минут, после получает список необходимых рекомендаций и выписывается домой.
Разновидности метода искусственной инсеминации
Искусственная инсеминация может проводиться спермой мужа или донора, а со стороны женщины процедура может выполняться со стимуляцией овуляции или в естественном цикле. Внутриматочное оплодотворение в естественном цикле с использованием спермы мужа является стандартным вариантом. Оно подходит женщинам, которые состоят в браке или имеют постоянного полового партнера, но при этом не могут забеременеть в силу определенных обстоятельств.
Искусственное оплодотворение спермой донора (ИИСД) применяется в тех случаях, когда у женщины нет постоянного партнера или когда сперма мужа не подходит для зачатия. В таких случаях генетический материал берется от другого мужчины из банка спермы.
Стимуляция яичников применятся при инсеминации спермой донора и мужа. Процедура позволяет простимулировать процесс овуляции и повысить шансы на наступление беременности.
Показания к искусственная инсеминации
Показаниями к искусственной инсеминации со стороны мужчины являются:
Внутриматочная инсеминация спермой мужа показана женщинам в следующих случаях:
Показаниями к использованию донорской спермы являются низкое качество спермы мужа или высокий риск развития наследственных заболеваний и пороков развития.
Эффективность и безопасность искусственной инсеминации
Анализ эффективности процедуры показал, что забеременеть после применения искусственной инсеминации спермой мужа (ИИСМ) с первого раза удается примерно в 12% случаев. При этом в большинстве случаев развивается одноплодная беременность, но существует вероятность и многоплодной. Процедуру разрешается повторять, так как она не наносит ущерба здоровью женщины, однако следует учитывать, что отсутствие эффекта после 3-х циклов надо расценивать как показание к использованию других методов вспомогательной репродукции.
Одной из ключевых особенностей метода является его высокая безопасность. Отсутствие общего наркоза, нарушения целостности кожных покровов и слизистых оболочек, минимальная лекарственная стимуляция способствуют минимизации всех возможных рисков. Если используется сперма донора, то она обязательно проходит полугодовой карантин и последующие лабораторные тесты, что позволяет исключить любые инфекционные и генетические заболевания.
Подготовка к процедуре искусственной инсеминацио
Перед проведением процедуры необходимо пройти диагностику. Обследуются оба партнера, чтобы принять решение, как будет проводиться искусственная инсеминация: с гормональной стимуляцией и без, со спермой мужа или донора. Сдаются клинические анализы, гормональные, биохимические, на инфекции, ВИЧ и гепатиты и т.д.; проводится УЗИ и другие методы исследования. Пару должны осмотреть также узкие специалисты. Если все хорошо — приступают к следующему этапу, если нет — сначала проводится курс лечения, затем контрольное обследование и только потом инсеминация. Все необходимые обследования оба партнера могут пройти в нашей клинике, также мы оказываем услуги по предоставлению донорской спермы.
При использовании донорского материала, сперма подбирается с учетом пожеланий женщины/пары. К каждому материалу прикладываются данные о цвете глаз и волос, роста, массы тела, группе крови и других параметрах донора. Так можно подобрать показатели, максимально соответствующие качествам самой пары.
Итак, искусственная инсеминация – это еще один вспомогательный репродуктивный метод, который может помочь обрести долгожданное звание родителей. Однако, как и любая другая подобная процедура, он имеет определенные тонкости и правила проведения. Максимальной эффективности можно добиться только в том случае, если доверить его проведение опытному специалисту и при этом выполнять все его рекомендации. Врачи нашего центра знают все нюансы, которые помогают повысить результативность процедуры и добиваются хороших показателей по наступлению беременности при использовании методов ИИСД и ИИСМ.
Инсеминация: процент успеха
Что называется искусственной инсеминацией
Искусственная инсеминация – одна из наиболее простых в исполнении и давно применяемая методика искусственного оплодотворения, заключающаяся во введении спермы в репродуктивные пути женщины. Процедура представляет собой введение обработанной спермы мужчины непосредственно в половые (репродуктивные) пути женщины. Это может быть введение спермы во влагалище (внутривлагалищная инсеминация), или непосредственно в брюшную полость (внутриперитональная инсеминация); в наши дни наиболее распространена внутриматочная инсеминация. Первые два способа представляют лишь исторический интерес и по ряду причин применяются редко. Эффективность (процент положительного результата) на уровне 20-25%, однако это, по-прежнему, популярный и часто используемый метод лечения бесплодия.
Преимущества и недостатки
Длительная история применения инсеминации (в практике акушера-гинеколога она уже не первый десяток лет) – залог того, что методика отработана до мелочей, а доступность сделала её довольно популярной среди пациентов.
Преимущества инсеминации:
Испытанность, отработанность методики;
Невысокая стоимость (т.н. «сдвоенная инсеминация стоит в 4-6 раз меньше ЭКО со стимуляцией);
Возможность применения при умеренно сниженной фертильности спермы;
Возможность повторения (нескольких попыток);
Минимальное влияние на здоровье/самочувствие пациентки;
Возможность увеличения эффективности процедуры путем «легкой стимуляции».
Метод, однако, не лишен недостатков:
Низкая средняя эффективность: даже при проведении инсеминации с «легкой стимуляцией» вероятность беременности после отдельной процедуры невелика: в лучших клиниках она доходит до 25%;
Необходимость частого мониторирования роста фолликула/ фолликулов: иногда приходится до 4-5 раз посетить врача перед процедурой;
Строгие требования к качеству спермы: фертильность её должна быть не ниже определенных показателей: в случаях с выраженными нарушениями методика неэффективна;
Относительные ограничения по возрасту: проводить инсеминацию пациенткам старше 35 лет чаще всего неразумно и чревато затягиванием достижения главной цели – получения беременности;
При внешней простоте методики она, тем не менее, требует наличия оснащенной эмбриологической лаборатории и квалифицированного персонала.
Показания к проведению процедуры
Показания к инсеминации можно разделить на две основные группы:
Бесплодие неясного происхождения: обследование супружеской пары не выявило отклонений и есть смысл начать лечение наименее дорогим и наиболее простым и испытанным способом;
Отсутствие полового партнера (у одинокой женщины);
Вагинизм (невозможность половой жизни у женщины, связанная с непроизвольным спазмом влагалища);
Рубцовые изменения шейки (после оперативных вмешательств) и воспаления шейки;
Аномалии развития репродуктивных органов, делающие самостоятельное зачатие проблематичным;
Некоторые заболевания/нарушения функции репродуктивной сферы, приводящие к «сбоям» процесса овуляции: недостаток эстрогенов вплоть до ановуляции (отсутствие овуляции) или другие нарушения и пр.
Условия для проведения инсеминации
Для того, чтобы понять, какие обязательные условия нужны для выполнения инсеминации, разберем, как происходит зачатие в естественных условиях.
Значит, чтобы половые клетки встретились, необходимо соблюдение обязательных условий: трубы должны быть проходимы, а сперма достаточно фертильной (после обработки). Следовательно, проверка проходимости труб и спермограмма – проводятся при обследовании в первую очередь.
Противопоказания, риски и осложнения
Противопоказания к инсеминации – редкость, а риск осложнений минимален. Главным противопоказанием к инсеминации является невозможность вынашивания беременности; список диагнозов, при которых вынашивание беременности противопоказано, содержится в Приказах Минздрава. При наличии противопоказаний к беременности, инсеминация не проводится. Противопоказанием для инсеминации, помимо указанных в нормативных документах, может стать доказанная аллергия на сперму партнера (даже после обработки!). Невозможность проведения инсеминации при наличии вагинизма, страха – неактуальна: в таких ситуациях процедуру проводят под внутривенным наркозом.
К крайне редким осложнениям инсеминации можно отнести возможность обострения воспаления (аднексита, например), если о нем не было известно заранее; собственно, подробное обследование согласно Приказа 107Н в купе с изучением ситуации лечащим врачом, должно исключить такого рода проблемы.
Подготовка к процедуре
Инсеминация привязана к овуляции – манипуляция проводится именно в период овуляции. Перед процедурой партнер сдает сперму, она обрабатывается эмбриологом (очищается и концентрируется) и затем вводится в матку пациентки врачом-репродуктологом. Длительного преьывания в стационаре клиники не требуется: мы отпускаем через 30 минут после инсеминации.
Этапы проведения инсеминации
На первом этапе пациентке проводят мониторинг фолликула (фолликулов) с помощью УЗИ, чтоб максимально точно определить дату предполагаемой овуляции. Обычно инсеминация делается в естественном цикле без стимуляции: для выбора времени инсеминации врач только отслеживает время наступления овуляции, не вмешиваясь в менструальный цикл. Инсеминация может быть проведена в естественном цикле со стимуляцией яичников. Пациентке назначают гонадотропины в низких дозах, чтобы вызвать рост не одного, а двух-трех фолликулов. Кроме того, для повышения вероятности успеха часто проводят две процедуры: непосредственно перед овуляцией (в день овуляции) и сразу после неё (т.н. «сдвоенная инсеминация»). Для программирования овуляции иногда вводят триггер (вещество, обеспечивающее овуляцию в заданный промежуток времени). В этом случае намного проще выбрать время проведения овуляции.
В день инсеминации супруг/партнер должен прибыть в клинику чуть пораньше, чтобы сдать сперму на час раньше инсеминации (для её обработки потребуется около 45 минут). Рекомендуется 3-4 дня воздержания перед сдачей спермы. Сперму центрифугируют и обогащают специальными растворами. При проведении инсеминации спермой донора сперму предварительно выбранного донора размораживают за час перед манипуляцией, проверяют её состояние, и затем проводят инсеминацию.
Внутриматочная инсеминация обычно проводится в операционной. Пациентка госпитализируется в дневной стационар за 30-40 минут до процедуры. Процедура безболезненная, но изредка приходится её проводить под внутривенным наркозом.
Под контролем УЗИ в полость матки ближе ко дну вводят обработанную сперму. После проведения процедуры мы просим пациентку остаться в операционной на 5-10 минут, полежать на том боку, который соответствует стороне овуляции (например, если овуляция ожидается в правом яичнике, то на правом боку), после можно вставать. Необходимости в пребывании в медицинском учреждении нет, но в нашей клинике пациентке предложат чаю со сладостями; чтобы она могла расслабиться и привести мысли в порядок, ведь впереди двухнедельное ожидание результата! Зачастую такого получасового «тайм-аута» бывает вполне достаточно для создания позитивного настроя!
Ощущения после инсеминации вполне обычные: ждать каких-то изменений не стоит. Ни дискомфорта, ни боли нет.
Так проходит и «одноразовая» (когда инсеминация проводится сразу после овуляции), и сдвоенная инсеминации.
Процент положительного результата
Процент положительного результат рассчитывают на одну попытку; другими словами, это вероятность наступления беременности в одном цикле (не зависимо от наличия стимуляции или количества процедур). Обычно что интересует пациентов в первую очередь: каков процент успеха «с первого раза»?