инвазивное лечение что это такое простыми словами
Инвазивное лечение что это такое простыми словами
В настоящее время, с учетом накопленного определенного опыта ведения пациентов с коронавирусной инфекцией, считается, что интубация трахеи и инвазивная вентиляция легких должны использоваться только в том случае, когда менее инвазивные методики лечения дыхательной недостаточности показали свою неэффективность. Нужно иметь в виду, что в условиях пандемии и массового поступления пациентов во многих учреждениях с ограниченными ресурсами обеспечение качества искусственной вентиляции легких станет сложной задачей. Это связано не только с малым количеством коек в отделениях интенсивной терапии, оснащенных дыхательными аппаратами, но также с проблемами, связанными с инфраструктурой, техобслуживанием оборудования, человеческими ресурсами и обучением. Примеры проблем: частая необходимость повторного использования одноразовых компонентов, плохой доступ к расходным материалам, включая тепло- и влагообменники, аспирационные катетеры, плохой доступ к запасным частям дыхательных аппаратов и так далее.
В настоящее время нет достаточной информации о наиболее подходящем времени для интубации гипоксических пациентов с тяжелым COVID-19, это также будет зависеть от местного потенциала для искусственной вентиляции легких. Считается, что у значительной части относительно молодых пациентов, гипоксемия (даже при сатурации менее 88%) достаточно хорошо переносится и не сопровождается тяжелым расстройством дыхания или истощением. Показания к интубации не должны основываться только на одной гипоксии, а скорее базироваться на расстройстве дыхания и общем состоянии пациента. Во время интубации могут генерироваться содержащие вирус аэрозоли, поэтому персонал должен использовать респираторы типа N95, FFP2, FFP3 или другие эквивалентного качества и принимать дополнительные меры предосторожности для снижения риска заражения. Интубацию предпочтительно выполнять с использованием ручного видеоларингоскопа, так как это позволяет увеличить расстояние между ртом пациента и лицом проводящего интубацию доктора. Однако в условиях с ограниченными ресурсами, как правило, видеоларингоскопия не будет доступна.
Инвазивная вентиляция легких может спасти жизни пациентам с тяжелым расстройством дыхания. Однако, на фоне тяжелого поражения легких, она также может усугубить или даже вызвать повреждение легких, включая баротравму, волюмотравму, ателектравму, биотравму и окситравму. В последние годы все меньше внимания уделяется применению более высоких PEEP для предотвращения ателектравмы. Искусственная вентиляция легких у пациентов с критическим COVID-19 отличается по некоторым важным аспектам от пациентов с другими причинами острого респираторного дистресс- синдрома (ОРДС). Важным отличием в легких, пораженных COVID-19, является сосуществование сильно пораженных участков легких, прилегающих к относительно незатронутым участкам. Пораженные участки с ателектазом не открываются или очень трудно открываются с помощью процедур открытия объема легких и использования более высокого PEEP. Непораженные участки остаются сохранными и, таким образом, подвержены риску перерастяжения из-за более высоких уровней PEEP. Таким образом, у этих пациентов стратегии предотвращения ателектравмы с применением более высоких уровней PEEP могут ухудшить состояние. Это аналогично предложенным индивидуальным стратегиями искусственной вентиляции легких в соответствии с фенотипами ОРДС, которые неоднократно описывались. Искусственная вентиляция легких должна быть направлена на предотвращение повреждений, вызванных респиратором, путем защиты неповрежденной ткани легкого.
Следуя этим принципам, рядом авторов предлагается ряд практических стратегий по искусственной вентиляции легких. Эти предложения могут измениться, когда со временем появятся больше данных об искусственной вентиляции легких пациентов с COVID-19. Рекомендуется применять стратегию малых дыхательных объемов с ограничением дыхательного объема до 6 мл/кг по идеальной массе тела. Также рекомендуется использовать невысокое PEEP — не более 10 см водного столба и быть осторожным при применении более высокого PEEP. Кроме этого, важным моментом является контроль давления на вдохе. Самый простой способ достижения более низкого инспираторного давления — это ограничение дыхательных объемов. Адекватное титрование PEEP также может оказать благотворный эффект на давление на вдохе. Следует еще раз подчеркнуть, что это предварительные рекомендации и они могут измениться по мере накопления информации о коронавирусной инфекции и методах ее лечения.
Очень важным моментом в обеспечении адекватной респираторной поддержки пациентов с коронавирусной инфекцией является использование положения пациента на животе (прон-позиции). Положение лежа на животе может улучшить оксигенацию пациента и поэтому нашло широкое применение у пациентов с коронавирусной инфекцией.
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
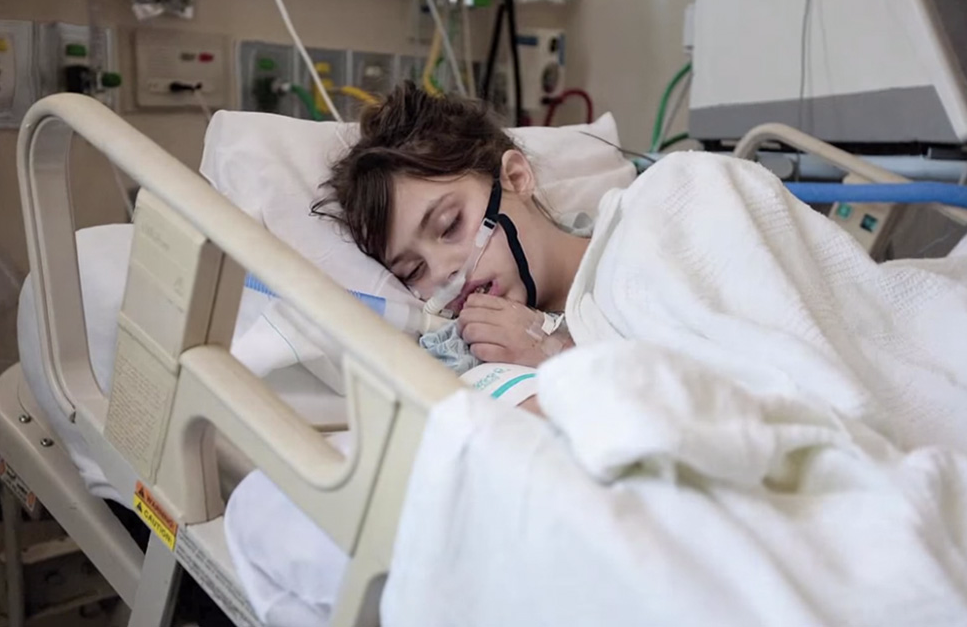
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
Коронавирус и ИВЛ: как лечат самых тяжелых пациентов
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.
Неинвазивная вентиляция легких
Неинвазивная вентиляция легких (НПВЛ) является одним из методов лечения бокового амиотрофического синдрома (БАС) или болезни двигательного нейрона. Искусственная вентиляция легких позволяет поддерживать дыхание с помощью специального устройства. В сравнении с инвазивным методом неинвазивная вентиляция легких имеет ряд преимуществ.
Синдром БАС неизлечим, однако существует множество методов, направленных на улучшение состояния больного. В клинике неврологии Юсуповской больницы высококвалифицированные специалисты оказывают помощь пациентам с БАС. Врачами-неврологами используются новейшие разработки, которые успешно используются в мировой практике лечения болезни двигательного нейрона.
Инвазивная и неинвазивная вентиляция легких
Для поддержки дыхания пациентов с различными заболеваниями применяется вентиляция легких, которая может проводиться инвазивным и неинвазивным способом. Традиционная инвазивная вентиляция осуществляется с помощью трахеостомы, через которую в трахеи вводится пластиковая трубка для подключения шлангов аппарата.
Отличием неинвазивной вентиляции легких является использование специальной маски, обеспечивающей поступление воздуха в дыхательные пути. НПВЛ позволяет больному нормально питаться, разговаривать и выполнять другие физиологические функции. Кроме этого, при использовании данного метода отсутствуют риски, связанные с повреждением трахеи и поражением инфекцией дыхательных путей.
Неинвазивная искусственная вентиляция легких проводится с использованием мобильного вентиляционного аппарата. Принцип работы устройства заключается в поступлении воздуха, его последующей фильтрации и подаче через максу.
Неинвазивная вентиляция легких при БАС применяется для решения нескольких задач:
При появлении признаков дыхательной недостаточности важно сразу обратиться к специалисту. Врачи-неврологи Юсуповской больницы круглосуточно принимают пациентов, находящихся в тяжелом состоянии. В данном случае больному может потребоваться непрерывная НПВЛ. Для купирования неприятных симптомов БАС, вентиляция легких проводится только в те моменты, когда беспокоит одышка, усталость и нарушения сна.
НПВЛ: показания
Инвазивная и неинвазивная вентиляция легких имеет определенные показания. Показанием к НПВЛ является снижение в крови содержания кислорода в состоянии покоя. Данное состояние сопровождается у больных БАС слабостью мышц, одышкой, повышенной дневной сонливостью, головными болями утром.
Основными показаниями для применения неинвазивной вентиляции легких при болезни двигательного нейрона являются:
НПВЛ противопоказана при БАС больным, находящимся в состоянии комы. Проведение неинвазивной вентиляции легких может быть осложнено скоплением в дыхательных путях мокроты. К числу основных противопоказаний для данной процедуры относятся: опухоли головы и шеи, высокая вероятность остановки дыхания и травмы головы.
При обращении пациентов в Юсуповскую больницу с признаками нарушения дыхательной функции проводится комплексная диагностика, позволяющая выявить причины патологии и определить состояние больного. При обследовании пациентов с БАС используется высокоточное оборудование.
Неинвазивная вентиляция легких на дому
Неинвазивный вентилятор является незаменимым прибором для пациентов с БАС, он формирует необходимый для нормальной жизнедеятельности объем воздуха и поддет его в специальную маску. Приборы для неинвазивной вентиляции легких имеют множество параметров, регулируемых в зависимости от целей использования и состояния пациенты.
Неинвазивная вентиляция легких на дому возможна за счет использования специальных аппаратов, важными критериями при выборе которых являются: безотказность аппарата, чувствительность к вдоху и выдоху, функционирование в объемном режиме.
Возможность проведения неинвазивной вентиляции легких в домашних условиях определяется лечащим врачом. Однако в Юсуповской больнице созданы комфортные условия для стационарного лечения пациентов с БАС. За лежачими больными ухаживают профессиональные медицинские сестры и сиделки, кроме этого, родственники пациента имеют возможность навещать его в удобное время.
Если Вам или близкому человеку необходима помощь врача-невролога в лечении БАС или болезни двигательного нейрона, обратитесь в Юсуповскую больницу.
Инвазивное лечение что это такое простыми словами
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.