ишиас болит икра что делать
Упражнения при защемлении седалищного нерва –показания, методики и результативность
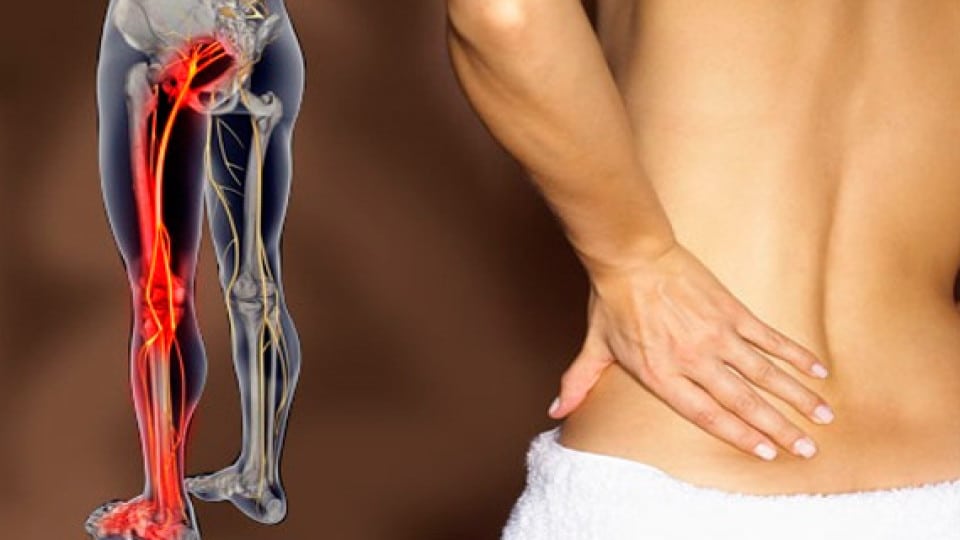
Защемление нерва (ишиас) – это процесс сдавливания нерва, вызывающий раздражение нервных волокон и иннервацию. Наиболее часто защемление нерва происходит в области крестцовых позвоночных дисков или в щели грушевидной мышцы.
Команда докторов Юсуповской больницы в своей медицинской практике используют только современные и актуальные методики лечения, а также проверенные препараты, эффективность которых не раз подтверждена европейскими исследованиями.
Причины защемления седалищного нерва
Ишиас вызывает сильный болевой синдром, причина которого может скрываться в наличии следующих патологий:
Внезапная боль любого характера в области позвоночника может свидетельствовать о развитии серьезных патологий. При дискомфортных болевых ощущениях в районе спины следует обратиться к грамотному специалисту, который сможет точно определить диагноз и назначить корректное лечение.
Лечение седалищного нерва медикаментами – гимнастика и массаж, медикаментозная терапия и физиотерапевтические мероприятия
Как правило, лечение защемленного седалищного нерва является комплексным. Основными терапевтическими практиками является лечебная гимнастика при защемлении седалищного нерва, точечный массаж при воспалении седалищного нерва и физиотерапевтические процедуры.
Медикаментозную терапию назначает исключительно врач, так как самолечение в данной ситуации может лишь усугубить проблему, а не устранить ее. В первую очередь назначаются нестероидные противовоспалительные и болеутоляющие препараты, которые могут вводиться как инъекционно, так и применяться перорально. С их помощью уменьшатся компрессия, отступает боль и снимается воспаление на самом нерве. Однако прием этих препаратов является лишь изначальной или ургентной стадией лечения, поскольку при длительном использовании они могут вызвать проблемы с функционированием печени, почек, снизить свертываемость крови, а также в некоторых случаях могут спровоцировать появление язвенной болезни желудка.
При очень сильных болях пациенту могут назначаться стероидные препараты, задачей которых является не только снять болевой синдром, но и убрать отек. Однако прием данных медикаментов также ограничен по времени вследствие большого количества побочных эффектов и противопоказаний. Дополнительно могут быть назначены препараты для улучшения кровотока или разогревающие мази, которые наносятся локально.
Физиотерапия при защемлении седалищного нерва способствует общему улучшению состояния пациента, нормализации микроциркуляции крови и снятия спазма или отека с воспаленной области. Как правило, физиопроцедуры проводятся после восстановления двигательной функции человека и при условии его свободного передвижения. Современное техническое оснащение Юсуповской больницы позволяет сделать любую физиотерапевтическую процедуры результативной и максимально комфортной для наших пациентов.
Основными физиотерапевтическими мероприятиями при лечении воспаления седалищного нерва являются:
Упражнения для лечения седалищного нерва
Некоторые упражнения при защемлении седалищного нерва в ягодице могут выполняться самостоятельно после обследования в больнице. Гимнастика при воспалении седалищного нерва как правило направлена на растяжение спазмированных мышц. Людям со слабой физической подготовкой такая зарядка для седалищного нерва может легко даться не сразу, однако регулярные тренировки обязательно принесут желаемый результат. Зарядка для седалищного нерва за 6 минут поспособствует не только угасанию болевого синдрома, но и общему укреплению тонуса мышц.
Для лечения воспаления седалищного нерва выполняются следующие упражнения:
Некоторые упражнения при защемлении седалищного нерва при боли могут существенно помочь. Однако стоит помнить, что данная гимнастика против защемления седалищного нерва имеет своим противопоказания. Данная гимнастика при ишиасе седалищного нерва подлежит обсуждению с лечащим врачом Юсуповской больницы в случае наличия грыжи или опухоли позвоночника, а также острых воспалительных или инфекционных заболеваний.
Лечением пациентов с защемлением седалищного нерва занимаются специалисты центра реабилитации Юсуповской больницы в Москве.
Команда докторов Юсуповской больницы обеспечивает надежное и корректное проведение всех терапевтических мероприятий, направленных на восстановление после ущемления седалищного нерва, в том числе и лечебного массажа. В своей работе мы используем самые актуальные методики лечения, составляя план сообразно анамнезу и потребностям пациента. Записаться на прием к доктору можно, позвонив по телефону Юсуповской больницы, либо обратившись к врачу-координатору на нашем сайте.
Защемление седалищного нерва — чем лечить?
Спина и позвоночник – это важные части тела. Человек, ощущающий боли в этих областях, часто неспособен даже вести нормальную жизнь, вынужден отказываться от ряда физических нагрузок, с трудом ходит на работу. Что уж говорить о любимых хобби, которыми просто не получается заниматься. Нередко причиной болей в области поясничного отдела спины является защемление седалищного нерва. Чем лечить этот недуг, как помочь себе в данной ситуации и вернуться к жизни без боли?
Симптомы и особенности заболевания
Седалищный нерв, иногда способный доставить массу проблем, считается самым крупным и длинным нервом во всем теле человека. Он начинается в районе пояснично-крестцового сплетения и далее распространяется по нижним конечностям вдоль бедер. В области колен нерв разделяется на два более мелких – малый и большой берцовые, обязанность которых – контроль работы стоп. Его предназначение – исполнение сигналов ЦНС рядом органов и мышц человека.
Защемление этого нерва (или ишиас) способно доставить сильнейший дискомфорт человеку, так как сопровождается сильными болями и часто – потерей работоспособности. Само по себе защемление – это развивающийся воспалительный процесс. А боли, возникающие в результате, будут чувствоваться в области спины и задней части бедер.
На заметку! Защемление седалищного нерва часто развивается как следствие ряда других заболеваний. Хотя чаще всего оно возникает из-за проблем с позвоночником.
Симптоматика у ишиаса достаточно яркая, заболевание сложно перепутать с каким-то другим. Основные признаки приведены в таблице.
Таблица. Основные симптомы ишиаса.
| Признак | Информация |
|---|---|
| На самом деле интенсивность болей может быть разная. Часто она напрямую зависит от того, что стало главной причиной ишиаса, и может варьироваться от легких покалываний до достаточно тяжелой боли. Иногда человек даже не в состоянии нормально двигаться. Часто болевые ощущения наблюдаются только в области одной стороны тела, слева или справа. Если человек не двигается, то боль будет ощущаться незначительно. Но при смене положения тела она усиливается. | |
| Нервные окончания уже не так, как нужно, реагируют на какое-либо воздействие. И может отмечаться как снижение чувствительности, так и повышение ее. | |
| Такой симптом часто называется перемежающейся хромотой, так как возникает периодически во время приступов боли. Во время движения боли становятся сильнее и человек инстинктивно пытается идти так, чтобы на больную часть тела было меньше нагрузки, то есть основная опора идет на ту ногу, в которой боль чувствуется меньше. | |
| Обычно эти признаки отмечаются в области ягодиц, стопы, голеней, нередко – в пальцах ног. | |
| Из-за ишиаса двигаться становится труднее и сложнее. Особенно ухудшается подвижность в области спины или коленного сустава – сгибать и разгибать ноги больно и некомфортно. |
Также люди, столкнувшиеся с ишиасом, часто отмечают упадок сил, не могут выполнять какие-то действия, которые приводят к обострению болей. Иногда и организм начинает остро реагировать на защемление нерва – повышается температура тела. Но если этот симптом проявился, то медлить с обращением к врачу ни в коем случае нельзя. Особенно, если все сопровождается проблемами с мочеиспусканием или потенцией у мужчин.
Причины
Причин, вызывающих защемление седалищного нерва, существует несколько. Часто возникновение ишиаса связывают именно с позвоночником, что не удивительно – в течение всей жизни он испытывает колоссальные нагрузки. Люди работают физически, переносят какие-то тяжести, не следят за своим весом и ведут малоподвижный образ жизни. Без дозирования нагрузки и проведения профилактики состояние позвоночника ухудшается. Так, среди причин ишиаса, связанных с позвоночником, можно выделить:
Также спровоцировать развитие ишиаса могут диабет, переохлаждение, какие-либо опухолевые процессы, радикулит. Вызвать заболевание способны и спазмы мышечных волокон (обычно синдром грушевидной мышцы), которые могут сдавить нерв.
Важно! Чтобы начать эффективное лечение ишиаса, важно выявить главную его причину. Сделать это способен лишь врач путем проведения ряда диагностических исследований. В противном случае удастся снять только болевой синдром, но боль со временем вернется и, возможно, с большей силой.
Диагностика
Обычно опытный врач легко определяет причину, по которой развился ишиас. Диагноз может быть поставлен сразу же на первичном приеме. Но иногда могут потребоваться дополнительные исследования, если точно причину выявить не получается. Это могут быть:
Врач может дать направления на сдачу таких анализов как биохимия крови, мочи, общий анализ крови.
Обычно с такими болевыми синдромами человек направляется к неврологу, где проводится общий осмотр и сбор анамнеза, проверяются рефлексы ног, чувствительность кожи. Только после этого при необходимости специалист направляет человека на дополнительные анализы и исследования.
Как это лечить?
Только после определения точного диагноза и причины назначается лечение. Как правило, с ишиасом в домашних условиях справиться невозможно, можно только облегчить состояние, потому визит в клинику необходим. Обычно в первую очередь при лечении снимается болевой синдром. Для этого используются различные анальгезирующие препараты. Также могут быть рекомендованы компрессы и постельный режим. Для снятия спазма назначаются уколы. Инъекции также могут быть назначены и для снятия воспалений.
Очень хорошо себя показал ряд физиотерапевтических методов лечения. Это могут быть массажи, ударно-волновая терапия, сеансы у мануального терапевта, гимнастика, УВЧ, рефлексотерапия.
Внимание! Ограничиваться приемом обезболивающих средств не стоит. В этом случае заболевание будет прогрессировать, а человек просто не будет чувствовать боли. Важно точно соблюдать рекомендации врача, только тогда получится справиться с ишиасом.
Если ишиас развился на фоне какого-либо другого заболевания, то могут быть применены даже хирургические методы лечения. Чаще всего они используется при межпозвоночных грыжах. Что касается домашнего лечения, то во время посещения врача следует проконсультироваться относительно возможности применения ряда методик. Если противопоказаний нет, то дома могут помочь:
Кстати, именно гимнастика часто помогает быстро прийти в норму. Особенно полезны такие упражнения, как ходьба на ягодицах, «велосипед», стрейчинг. Главное — во время выполнения упражнений следить за своим состоянием и при появлении болей следует сразу же прекратить сеанс гимнастики.
Таблица. Препараты, используемые для купирования болей.
| Наименование | Действие |
|---|---|
| Для купирования болевого синдрома препарат применяется в таблетированной или инъекционной форме. Снимает воспаление, боль. Схему приема препарата может назначать только врач в зависимости от того, насколько силен болевой синдром. Самостоятельно себе назначать его нельзя, так как препарат имеет массу серьезных побочных эффектов и может вызвать привыкание. | |
| Является представителем группы НПВП. Быстро снимает боль, жар. Хорошо и быстро всасывается. Используется в таблетированной форме, ведь действует так быстрее и эффективнее. Если же использовать препарат наружно, то эффект наступит только через несколько часов. | |
| Это нестероидный противовоспалительный препарат, который хорошо снимает отеки и отлично обезболивает. Действие сохраняется примерно 6-8 часов. С другими подобными препаратами совмещать его нельзя. |
Среди мазей, которые эффективны при ишиасе, выделяют Финалгон, Випросал, Никофлекс и Ализартрон. Они хорошо согревают, усиливают кровообращение, улучшают питание тканей. С целью снижения болевого синдрома также могут быть рекомендованы мази Цель Т и Траумель С.
Если вы хотите более подробно узнать, как вылечить седалищный нерв в домашних условиях, а также рассмотреть альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Немного о массажах
Если совмещать различные методы лечения с массажем, то улучшения состояния можно добиться довольно быстро. Главное — предварительно устранить боли, а потом уже посещать сеансы у массажиста, так как при наличии дискомфорта должного эффекта добиться не удастся.
Важно правильно выбрать массажиста. У него должен быть соответствующий документ, подтверждающий наличие нужных навыков. Если техника массажа будет неправильной, то можно сильно навредить здоровью.
Обычно курс массажей достаточно длительный, но его нужно отходить полностью, чтобы получить нужный эффект. Как правило, посетить массажиста придется не менее 10 раз. Массаж стимулирует кровообращение, усиливает питание тканей и помогает высвободить седалищный нерв, а значит, и улучшить состояние. Далее даже после исцеления требуется периодически повторять курс, чтобы избежать рецидивов.
Упражнения при ишиасе
Гимнастика является отличной лечебной и профилактической мерой при защемлении нерва. Рассмотрим основные упражнения, рекомендуемые в этом случае.
Шаг 1. Выпрямить плечевой пояс, позвоночник, шею и бедра поможет планка. Главное, чтобы она выполнялась правильно. Для этого нужно лечь на пол или мат лицом вниз, далее сделать упор на пальцы ног и руки. При этом локти важно расположить прямо под плечевыми суставами. Лопатки отводятся назад, живот напрягается. Бедра не должны провисать, для этого их потребуется напрячь. Далее, приняв положение, рекомендуется задержаться на 10 секунд или более. Требуется выполнить 3 подхода с перерывом 30 секунд.
Шаг 2. Подъемы бедренной части хорошо тренируют ягодичные мышцы и поправляют положение тазовых костей. Для их выполнения требуется сесть с опорой на край дивана или лечь на пол. Колени нужно согнуть и расположить ноги так, чтобы они были на ширине бедер. Ступни опираются на пол. Тело требуется приподнять по направлению вверх, как бы выталкивая бедренную часть, а ягодицы в это время сводятся вместе. Выполняется 3 подхода по 10 повторов. Между подходами выдерживается перерыв в 1 минуту.
Шаг 3. Боковая планка хорошо прорабатывает мышцы живота, которые помогают позвоночнику справляться с нагрузкой на него. Для выполнения упражнения нужно лечь на бок, приподнять тело с опорой на локте и попытаться выпрямиться. В таком положении важно остаться на протяжении 10-30 секунд. Выполняется также 3 подхода. Упражнение повторяется и для второго бока.
Шаг 4. Еще одно упражнение – скольжение по стене. Для его выполнения требуется встать спиной к стене, слегка прикасаясь к ней. Ладони следует поместить на стену и медленно сползать по ней, пытаясь добиться того, чтобы бедра получили горизонтальное положение. В таком положении следует задержаться на 5 секунд. Повторяется упражнение 5 раз.
Шаг 5. Далее выполняются подъемы ног из положения лежа на спине. Сначала поднимается вверх одна нога, задерживается в поднятом положении 5 секунд, потому опускается, а ее место занимает другая нога. Требуется 5 повторов для каждой конечности.
Шаг 6. Для выполнения мостика потребуется лечь на спину, согнув колени и поставив стопы на пол. Далее важно оторвать спину и ягодицы от пола с опорой на руки. В таком положении нужно находиться 5 секунд. Выполняется 5 повторов.
Шаг 7. Для активации грушевидной мышцы делаются вращения. Лицом следует лечь на мягкую поверхность, отставить в сторону колено одной из ног. Лодыжка ноги укладывается на верхнюю часть колена противоположной конечности. Далее, не двигая бедрами, спиной и грудью, важно поднять внутреннюю часть согнутой ноги выше, насколько это возможно. Выполняется 3 подхода по 10 повторов. И столько же – для второй стороны тела.
Шаг 8. Чтобы снизить болевой синдром в грыжевом диске, делаются следующие упражнения. Лежа на животе, ноги располагаются прямо, а руки сгибаются и кладутся вдоль тела. С опорой на локти требуется слегка приподняться и задержаться в таком положении на 5 секунд. Выполняется 10 повторов. Также можно, стоя на ногах и расположив руки на бедрах, отклониться назад на 5 секунд. Это упражнение выполняется 5 раз.
Шаг 9. Полезно делать и растяжку. Сухожилие в подколенной области можно растянуть, расположив на столе ступню, но при этом спина остается ровной. Далее требуется рукой потянуться к пальцам ног, наклоняясь. Должно чувствоваться натяжение сухожилия под коленом. В таком положении важно задержаться на 5 секунд.
Шаг 10. Для растяжки спинных мышц требуется принять горизонтальное положение и притянуть к себе колени. Требуется задержаться на 30 секунд.
Шаг 11. Протянуть грушевидную мышцу поможет следующее упражнение: нужно лечь на пол и согнуть ноги в области колен, далее разместить одну из лодыжек на коленной чашечке другой ноги. Затем вторую ногу нужно обхватить в области бедра руками и потянуть к себе, аккуратно и медленно. Должно ощущаться натяжение ягодичной мышцы. Задерживаться в этом положении нужно на 30 секунд. Упражнение повторяется со сменой ног.
Если вы хотите более подробно узнать, лечение седалищного нерва лекарствами, уколами, а также рассмотреть альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Видео – Упражнения при ишиасе
Чтобы избежать защемления седалищного нерва, важно проводить профилактику. К ней относятся поддержание осанки, отказ от ношения тяжелых грузов, сон на твердой кровати, нормализация веса. Важно не забывать о правильной и регулярной физической нагрузке, тогда ишиас вряд ли побеспокоит.
Боль по ходу седалищного нерва
Седалищный нерв является одним из крупнейших нервов человеческого тела. Он образован двумя ветками, каждая из которых берет начало от крестцового нервного сплетения, проходит через ягодицу, спускается по задней поверхности бедра и икроножной мышце вплоть до ахиллова сухожилия. Таким образом, левая и правая ветки нерва отвечают за иннервацию соответствующих ног. Но под действием различных причин он может воспаляться и ущемляться, что провоцирует возникновение сильных болей по его ходу, которые способны надолго лишить человека возможности нормально передвигаться.
Что такое седалищный нерв и почему он болит?
Седалищный нерв – крупнейшая структура периферической нервной системы. Кроме того, что он весьма длинный и проходит через всю ногу, он имеет и довольно крупный диаметр – около 1 см. Он образован нервными волокнами крестцового нервного сплетения, имеет двигательные, чувствительные и вегетативные волокна. Поэтому этот нерв ответственен за иннервацию мышц, кровеносных сосудов, кожи ног.
Поражение седалищного нерва – один из распространенных видов невропатии. Чаще всего от этого страдают люди 25–60 лет, причем может иметь место не только изолированное поражение седалищного нерва, но и осложнение патологиями крестцового сплетения, заболеваниями позвоночника и т. д. Он может воспаляться под действием различных факторов, среди которых местные процессы и заболевания позвоночника, органов малого таза и пр. Сам воспалительный процесс способен становиться причиной ущемления седалищного нерва и развития соответствующей неврологической симптоматики.
Нервы чувствительны к любым изменениям, при которых наблюдется нарушение кровоснабжения и компрессия мягких тканей, они легко повреждаются при травмах и склонны разрушаться под действием токсинов, инфекционных агентов и пр. Поэтому боли и воспаление могут быть следствием как местных, так и системных заболеваний.
При воспалении или ущемлении седалищного нерва его оболочки постепенно разрушаются, что называют демиелинизацией. Это приводит к выраженным болям и ухудшению нервной проводимости, что провоцирует возникновение нарушений подвижности и чувствительности. Дополнительно могут наблюдаться неблагоприятные сосудистые изменения. Чаще всего диагностируется односторонний неврит, приводящий к серьезному снижению качества жизни больного в связи с сильными болями, ограничивающими его трудоспособность и способными приводить к инвалидности.
Для поражения седалищного нерва характерна острая, нестерпимая или тянущая, ноющая боль в области ягодиц или вертела тазобедренного сустава, задней поверхности бедра, подколенной ямке, внутренней или внешней стороне икроножной мышцы. Зачастую она односторонняя, но в отдельных случаях боли могут ощущаться в обеих ногах сразу же.
Причины появления болей
Поражение седалищного нерва является следствием продолжительного действия отрицательно влияющих факторов. В роли таковых могут выступать непосредственное повреждение нерва при получении травмы или в результате сдавливания его теми или иными анатомическими структурами. Так, любые травмы, при которых происходит нарушение целостности костей и повреждение мягких тканей задней части бедра, являются существенным фактором риска развития воспаления и ущемления седалищного нерва. Кроме того, серьезную угрозу его поражения составляют новообразования различной природы, в том числе сосудистые, а также заболевания позвоночника различной природы.
Таким образом, причины возникновения болей по ходу седалищного нерва могут выступать:
В некоторых случаях установить причину возникновения болей по ходу седалищного нерва и его воспаления установить не удается. В подобных случаях диагностируют идиопатическую невралгию.
Еще одной из распространенных причин появления болей по ходу седалищного нерва, является ишиас. Чаще всего он провоцируется наличием врожденных и приобретенных патологий позвоночника, которые могут сопровождаться нарушениями кровообращения в области поражения. В результате дефицита питательных веществ и компрессионного воздействия мягкие ткани страдают, что может приводить к развитию воспалительного процесса, в который может вовлекаться и седалищный нерв.
Ишиас, как причина возникновения болей по ходу седалищного нерва
Под ишиасом подразумевается ущемление нерва той или иной анатомической структурой, что провоцирует появление характерных болей. Для него типично возникновение болевого синдрома в определенных условиях.
Появление боли может провоцировать подъем с кровати, длительное хождение или стояние, бег, наклоны и пр. При этом изначально они могут быть едва ощутимыми и самостоятельно проходить со временем. Подобное состояние может сохраняться несколько лет и часто игнорируется людьми. Но со временем сохраняющаяся компрессия нерва приводит к развитию неврологической симптоматики, а рано или поздно неосторожное движение или физическое перенапряжение приведет к возникновению острого приступа боли.
Именно на этом этапе люди чаще всего обращаются к врачу. В ходе осмотра невролог с помощью специальных неврологических тестов может практически безошибочно поставить диагноз «ишиас». После этого пациент обязательно направляется на комплексное обследование, целью которого является выявление причин, повлекших за собой ущемление седалищного нерва.
В качестве таковых могут выступать как заболевания позвоночника, так и чрезмерные физические нагрузки, беременность и т. д. Наиболее распространенными причинами развития ишиаса являются:
Также причиной развития ишиаса и болей по ходу седалищного нерва может выступать синдром грушевидной мышцы. Она расположена под ягодичной мышцей и у некоторых людей седалищный нерв проходит в ее толще. Поэтому при сильных физических нагрузках на ягодицы может происходить спазм грушевидной мышце, что приведет к компрессии седалищного нерва и возникновению соответствующей симптоматики.
При ишиасе крайне важно определить причины компрессии седалищного нерва. В противном случае назначение только симптоматической терапии будет давать только кратковременный результат, в то время как основная патология будет прогрессировать и не только вызывать еще большее поражение седалищного нерва, но и вызывать присоединение других осложнений.
Поэтому при ишиасе лечение всегда комплексное. Оно включает средства для устранения болей и неврологических симптомов, а также этиотропную терапия. Второй отводится особенное внимание, поскольку от правильности ее разработки зависит прогноз всего лечения. В одних случаях пациентам назначается консервативная терапия, включающая медикаментозное лечение, физиотерапию, ЛФК и массаж, а в других для эффективного устранения причины развития ишиаса требуется хирургическое вмешательство.
Предпосылки для возникновения болей
Приводить к развитию вышеперечисленных заболеваний и воспаления седалищного нерва может ряд факторов, отражающих образ жизни и индивидуальные особенности конкретного человека. В качестве таковых можно привести:
Особенности болей при поражении седалищного нерва и сопутствующие симптомы
При поражении седалищного нерва все возникающие симптомы можно разделить на 3 группы: боль, неврологические нарушения и двигательные расстройства. Боль может иметь разный характер от мощной, жгучей, режущей до ноющей, тянущей. Она проявляется в области спины, задней поверхности бедра, голени и может отдавать в стопу. При этом боли могут быть как эпизодическими, так и постоянными. В разных случаях они возникают с разной периодичностью вплоть до нескольких раз в сутки.
В зависимости от имеющегося заболевания боли усиливаются во время выполнения физической работы, при сидении, стоянии, беге, подъеме тяжелых предметов или под действием низких температур.
Если воспаление сопровождается ущемлением седалищного нерва, боли дополняются корешковым синдромом. При этом могут наблюдаться отдельные признаки неврологических нарушений, так и целый комплекс симптомов:
Поражение седалищного нерва нередко приводит к ухудшению проводимости по нему нервных импульсов, что сопровождается нарушениями подвижности ног и снижением их чувствительности. Поэтому нередко больные жалуются на:
Таким образом, характер клинической картины во многом зависит от того, какое заболевание привело к возникновению воспаления седалищного нерва и боли.
Диагностика
Для опытного специалиста определить наличие поражения седалищного нерва не составляет особого труда по наличию характерной боли, присоединению неврологических нарушений или двигательных расстройств. Но поиск причин, спровоцировавших это, может занять определенное время.
Для этого врач обязательно проводит общий осмотр и опрос больного. Это позволяет оценить состояние позвоночника, функциональность нервной системы, мышечный тонус, провести специфичные тесты и обнаружить локальные изменения кожи. Составив общее впечатление о характере имеющихся патологических изменений, а иногда и имея предварительный диагноз врач направляет пациента на комплексное обследование. Оно позволяет получить объективные данные о состоянии организма больного, диагностировать малейшие патологические изменения в позвоночнике и других органах, а также сформулировать прогноз.
Поэтому пациентам обычно назначается:
Нередко инструментальные методы диагностики дополняются лабораторными исследованиями. В зависимости от того, наличие каких заболеваний предполагает врач, пациенту может назначаться общий анализ крови и мочи, биохимическое исследование крови и пр.
Консервативное лечение
Лечение боли и воспаления седалищного нерва всегда включает 2 направления: симптоматическая терапия и этиотропная. Безусловно, наибольшее значение отводится именно этиотропной терапии, поскольку от нее зависит исход заболевания и самочувствие пациента. Она направлена на ликвидацию причин возникновения болей и воспаления седалищного нерва, в то время как симптоматическая терапия позволяет только на время ликвидировать боль.
Если не устранить причину воспаления и боли, они будут регулярно рецидивировать и со временем приобретут хронический характер. В таком случае справиться с заболеванием консервативным путем будет крайне сложно, если вообще возможно.
В то же время проигнорировать мучительные боли и нарушения подвижности будет негуманно по отношению к пациенту. Поэтому вместе с этиотропной терапии всегда назначаются средства для купирования болевого синдрома, улучшения нервной проводимости.
Таким образом, для каждого пациента лечение подбирается индивидуально на основании поставленного диагноза и обнаруженной причины появления боли по ходу седалищного нерва. Поэтому оно может быть кардинально разным даже у людей с одинаковыми жалобами.
Наиболее часто пациентам назначается:
Тем не менее консервативная терапия не всегда оказывается эффективной и приводит к ожидаемым результатам. А в отдельных ситуациях ее применение и вовсе не обосновано, поскольку существующие патологии можно устранить только хирургическим путем. В подобных ситуациях пациенту назначают симптоматическое лечение для уменьшения болей и направляют его на консультацию к нейрохирургу для разработки тактики оперативного лечения.
Медикаментозная терапия
Вид назначаемых медикаментов напрямую зависит от поставленного диагноза. В большинстве случаев пациентам назначаются:
При особенно сильных болях пациентам могут назначаться опиоидные анальгетики. Но их применение возможно только в условиях стационара под строгим врачебным контролем и короткими курсами, поскольку препараты такого рода быстро провоцируют возникновение пристрастия и зависимости.
Этот перечень может дополняться другими лекарственными средствами, непосредственно воздействующими на имеющиеся заболевания. Если применяемые лекарственные средства не снимают острый приступ боли, а пациент жалуется на нестерпимые боли, препятствующие нормальной подвижности, ему может быть предложено выполнение новокаиновой или лидокаиновой блокады.
Процедура подразумевает выполнение инъекции анестетика непосредственно в область прохождения нерва, что приводит к быстрому купированию болевого синдрома. Но поскольку ее выполнение требует соблюдения условий антисептики и наличия определенных навыков, она может проводиться только в специализированных медицинских учреждениях.
Блокада дает быстрый, ярко выраженный эффект, но она эффективна только при болях, спровоцированных ущемлением нерва. Она не обладает никакими лечебными свойствами и может использоваться не более 4 раз в год.
Физиотерапия
При наличии патологий позвоночника, а также воспалительных процессах весьма эффективно использование методов физиотерапии для повышения результативности медикаментозного лечения болей по ходу седалищного нерва. Виды физического воздействия, продолжительность процедур и их количество подбирается индивидуально. Как правило, пациентам назначаются:
Физиотерапия способствует уменьшению выраженности боли, ускорению разрешения воспалительного процесса, уменьшению отечности мягких тканей, улучшению кровообращения. Но применение методов физиотерапевтического воздействия допускается только после завершения острого воспалительного процесса.
Мануальная терапия
Сеансы мануальной терапии также показаны вне острого периода. При правильном выполнении приемов воздействие рук врача позволяет добиться хороших результатов: уменьшения болей, нормализации положения позвонков, увеличения расстояния между ними, а также устранению мышечных спазмов, что способствует уменьшению нагрузки на межпозвоночные диски и позволяет высвободить ущемленный нерв.
Также мануальная терапия позволяет улучшить местное кровообращение, что неминуемо положительным образом скажется на состоянии седалищного нерва и его проводимости. Улучшение микроциркуляции в области воздействия способствует нормализации питания всех тканей и быстрому выведению продуктов метаболизма, воспалительных факторов и вредных веществ. Благодаря этому воспалительные процессы быстрее устраняются, состояние позвоночника улучшается, а ущемленный седалищный нерв высвобождается.
Но проведение сеансов мануальной терапии можно доверять только высококвалифицированному специалисту, не просто имеющему высшее медицинское образование, а прошедшему полный курс обучения мануальной терапии и имеющему соответствующую лицензию.
Лечебная физкультура – одна из важнейших составляющих консервативного лечения воспаления седалищного нерва. Дозированная, правильно подобранная нагрузка является эффективным средством предотвращения появления болевого синдрома. Кроме того, она положительно сказывается на состоянии мышц, способствует улучшению кровообращения и нормализации обменных процессов.
Для каждого пациента программа ЛФК подбирается индивидуально в соответствии с обнаруженным заболеванием. Специалист определяет уровень физического развития больного, учитывает его возраст, имеющиеся сопутствующие заболевания и на основании этого составляет комплекс упражнений, которые будут решать поставленные задачи и не нанесут вреда.
Самостоятельно заниматься лечебной физкультурой, используя рекомендации знакомых или по программам, предлагаем в сети, может быть небезопасно. Неправильно подобранные упражнения смогут привести только к усилению воспалительного процесса, прогрессированию имеющихся патологий или еще большей компрессии седалищного нерва, что отзовется усилением болевого синдрома.
Поэтому для разработки программы ЛФК стоит обращаться только к квалифицированному специалисту. Под его же контролем проводятся и первые занятия. Это необходимо для того, чтобы больной смог полностью освоить методику выполнения каждого упражнения и выполнять его правильно.
В дальнейшем заниматься лечебной физкультурой можно самостоятельно в комфортной обстановке. Занятия проводятся ежедневно, при этом важно избегать резких движений и серьезной перегрузки. Через определенное время пациенту необходимо снова показаться врачу, чтобы он скорректировал программу ЛФК и увеличил нагрузку.
Хирургическое лечение
Без операции не удастся обойтись, если консервативное лечение не приносит положительных результатов в течение 3 месяцев или имеются патологии, не поддающиеся устранению безоперационным путем. Поэтому помощь спинального хирурга требуется при:
В каждом случае используются разные виды операций, отличающихся не только методикой выполнения, но и уровнем травматичности, длительностью и сложностью реабилитационного периода, а также количеством риском и возможных осложнений.
Наиболее легкими, малотравматичными и безопасными признаны методы чрескожной хирургии, которые могут использоваться для удаления межпозвоночных грыж и лечения компрессионных переломов. Но подобные методы допускается использовать только при условии наличия грыжи небольшого размера, в противном случае они неэффективны.
К числу методов чрескожной хирургии принадлежат гидропластика и нуклеопластика. В обоих случаях операции подразумевают разрушение пульпозного ядра межпозвонкового диска с помощью инструментов, диаметр которых не превосходит нескольких миллиметров. Но при использовании гидропластики пульпозное ядро разрушается напором жидкости, а при нуклеопластики посредством холодной плазмы, лазера или радиоволн. В обоих случаях послеоперационная рана настолько мала, что не требует наложения швов. Ее лишь закрывают стерильной повязкой, а реабилитационный период протекает практически незаметно для пациента.
Несколько более травматичным способом удаления межпозвонковых грыж является эндоскопическая операция, подразумевающая их резекцию боковым доступом. Операция проводится при помощи специального эндоскопического оборудования, оснащенного видеокамерой. Оно погружается в тело пациента через точечные проколы, диаметр которых не превышает 1 см. Таким способом можно удалить грыжи разного размера, но при их расположении в труднодоступных местах методика неэффективна.
При крупных, сложных или даже секвестрированных грыжах, приведших к стенозу позвоночного канала, операция проводится через разрез мягких тканей в проекции пораженного диска и носит название микродискэктомии. Она может применяться во всех случаях практически без ограничений, за исключением явных противопоказаний к проведению хирургического вмешательства (дыхательная или сердечная недостаточность, беременность и т. д.). Для микродискэктомии используются специальные небольшие хирургические инструменты. Но поскольку операция сопряжена с травмированием мягких тканей, восстановление после нее протекает сложнее и дольше, чем при применении других методов хирургического лечения межпозвонковых грыж.
Если боли и воспаление седалищного нерва обусловлены компрессионным переломом позвоночника, пациенту в экстренном порядке требуется проведение вертебропластики или кифопластики. Обе операции имеют практически идентичную методику выполнения, заключающуюся в заполнении сплющенного позвонка специальным, быстро затвердевающим костным цементом, что обеспечивает формирование прочного костного конгломерата. Но кифопластика имеет более широкие показания к применению и может использоваться при тяжелых компрессионных переломах со значительным уменьшением высоты позвонка, так как она подразумевает изначальное восстановление его естественной формы и размеров с помощью введенного внутрь баллона. Его постепенно разувают, тем самым восстанавливая параметры позвоночника, а затем сдувают и удаляют.
Если боль в седалищном нерве обусловлена сколиозом или спондилолистезом, для фиксации позвонков в правильном положении и восстановления нормальной оси позвоночника используются специальные металлические конструкции, состоящие из пластин и винтов, вкрученных в позвонки. Они внедряются в организм через небольшие разрезы и остаются в теле человека на всю жизнь.
Только квалифицированный врач сможет правильно поставить диагноз и назначить оптимальное лечение.