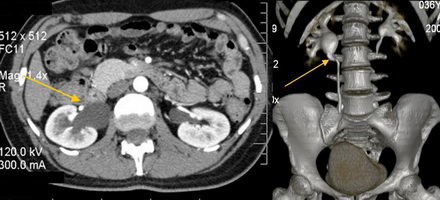
истончение паренхимы почек чем грозит
Почечная недостаточность: симптомы, стадии, лечение
Почечная недостаточность – острое или хроническое заболевание, при котором нарушаются фильтрационная, выделительная и другие функции почек с развитием многочисленных сбоев в работе всего организма. При этом происходит отравление собственными токсичными продуктами обмена веществ, попавшими в кровь – уремия. Патология, особенно при стремительном развитии, может угрожать жизни больного и требует скорейшего лечения.
Распространенность хронической болезни почек во всем мире в среднем составляет 13,4%. В России почечная недостаточность встречается у 36% лиц старше 60 лет и у 16% граждан трудоспособного возраста.
Причины
Хроническая форма заболевания чаще всего развивается как осложнение других патологий. Ранее основной причиной почечной недостаточности считался гломерулонефрит. В настоящее же время ведущее место занимают гипертоническая болезнь и сахарный диабет, приводящие к поражению мелких сосудов, питающих почки, и стойкому нарушению кровообращения в них.
Острая почечная недостаточность (ОПН) более чем в половине случаев связана с травмой или перенесенными операциями на органах малого таза. Развивается она также при неправильном приеме лекарственных препаратов, нарушении работы сердца, кровотечениях и шоке, генерализованной аллергической реакции, обезвоживании, циррозе, отравлении, аутоиммунных и инфекционных болезнях, онкологии, переливании несовместимой крови.
Симптомы почечной недостаточности
Почки не только очищают кровь от токсинов и выводят их из организма, но также регулируют водно-солевой баланс, контролируют уровень артериального давления, тонус сосудов, концентрацию гемоглобина, помогают в сохранении здоровья опорно-двигательного аппарата и сердца. Учитывая такое многообразие функций органа, почечная недостаточность проявляется многочисленными симптомами, выраженность которых зависит от стадии и формы заболевания.
При остром повреждении почек на начальной стадии имеются лишь проявления основного заболевания. Далее следует самая тяжелая, олигурическая стадия, продолжительностью до 3-х недель, со снижением суточного объема мочи менее 500 мл. Первым признаком болезни становится резкое уменьшение или прекращение мочеиспускания.
Состояние часто обратимо (если обратимо основное заболевание или состояние, приведшее к ОПН) и при правильном лечении переходит в полиурическую стадию почечной недостаточности с восстановлением объема мочи. При этом самочувствие пациента нормализуется, но может развиваться обезвоживание организма и присоединиться инфекция. Стадия полного восстановления продолжается от шести месяцев до года. При выраженных нарушениях состояние переходит в хроническую форму.
Хроническая почечная недостаточность (ХПН) развивается медленно, в течение нескольких месяцев и даже лет, и приводит к стойким изменениям в органе. На начальном этапе специфических симптомов обычно не бывает, но иногда человек может заметить снижение объема выделяемой мочи. Либо единственным проявлением патологии может быть никтурия – частое ночное мочеиспускание.
Осложнения
Болезнь осложняется появлением артериальной гипертензии, анемии, перикардита, аритмии и сердечной недостаточности, остеопороза, подагры, энцефалопатии, язвенной болезни желудка и двенадцатиперстной кишки, атеросклероза сосудов с развитием инфаркта и инсульта, синдрома беспокойных ног.
У детей почечная недостаточность приводит к задержке роста костной ткани.
Развитие почечной недостаточности у женщин во время беременности сопряжено с невынашиванием плода или формированием у него врожденных пороков.
Без лечения ХПН может закончиться смертью пациента от сердечно-сосудистых осложнений или уремической комы.
Диагностика
При первичном обследовании врач собирает анамнез заболевания, уточняя жалобы и давность симптомов. Далее проводятся осмотр кожных покровов, пальпация и поколачивание пальцами поясничной области.
Лечение почечной недостаточности
Обязательно проводятся диагностика и лечение патологии, послужившей причиной почечной недостаточности, а также устранение факторов риска.
При выраженном или длительном нарушении фильтрационной функции почек пациенту показано аппаратное очищение крови – гемодиализ. Процедура проводится регулярно и позволяет убрать из организма токсичные вещества. Альтернативой выступает перитонеальный диализ, при котором в брюшную полость вводится с последующим удалением специальный раствор, забирающий на себя вредные вещества.
В случае тяжелого течения хронической почечной недостаточности выполняется операция по трансплантации почки. После пересадки проводится курс терапии препаратами, подавляющими иммунитет, чтобы не произошло отторжения донорской ткани.
Хроническая болезнь почек: что надо знать
Вот несколько фактов о ХБП:
Давайте поближе познакомимся, что это за орган — почки.
Почки входят в состав мочевыделительной системы, в которую, помимо почек, входят мочеточники, мочевой пузырь и мочеиспускательный канал.
Если рассмотреть строение почки более прицельно, то можно увидеть, что это орган бобовидной формы, в котором различается вещество почки ( паренхима) и канальцевая система почки — лоханка с чашечками, переходящая в мочеточник.
Паренхиму почки делят на корковое вещество, расположенное с внешней стороны органа. И мозговое вещество, расположенное внутри органа. В корковом веществе различают клубочковый аппарат почки. В мозговом веществе — систему выделенных канальцев почки.
Физиологически при старении организма количество нефронов уменьшается почти до половины, происходит атрофия почек. А если еще у человека есть заболевания, которые ведут к снижению почечной функции, то это вдвое, втрое и более раз отягощает картину.
Есть так называемые факторы, которые ведут к развитию хронической болезни почек. Такие факторы могут быть немодифицируемые, т. е. человек не может на них повлиять. Это пожилой возраст, мужской пол, исходно малое число нефронов ( низкая масса тела при рождении), расовые и этнические особенности и наследственный факторы ( в том числе семейный анамнез по ХБП). И модифицируемые факторы, т. е. на которые может повлиять человек. К ним относят: сахарный диабет, артериальная гипертензия, аутоиммунные болезни, хроническое воспаление ( системные инфекции), инфекции и конкременты мочевых путей, обструкция нижних мочевых путей, лекарственная токсичность, высокое потребление белка, табакокурение, ожирение и метаболический синдром, беременность, дислиполпротеидемия.
Как было сказано выше, клинические проявления хронической болезни почек возникают на поздних стадиях, это исход заболевания.
Клинические проявления хронической болезни можно обозначить тремя синдромами: астеническим, дистрофическим и желудочно-кишечным синдромом.
При астеническом синдроме больной жалуется на слабость, быструю утомляемость, вялость, нередко выраженную апатию, значительное ограничение, а в далеко зашедших случаях полную утрату трудоспособности.
При дистрофическом синдроме у больного появляется сухость и мучительный зуд кожи, связанный с выделением через кожу кристаллов мочевины, выраженная слабость, значительное похудание. Лицо у такого человека одутловатое, бледно-серого цвета. Мышцы атрофичны, сила и тонус их резко снижены. Характерно похудание, возможна кахексия.
При желудочно-кишечном синдроме обращает на себя внимание сухость и горечь во рту, отсутствие аппетита, тошнота и рвота, тяжесть и боли в подреберьях после еды, поносы, повышенная кислотность желудочного сока с дальнейшем снижением, желудочно-кишечные кровотечения, стоматит, паротит, энтероколит, нарушение функции печени, жажда, мучительная икота.
Также для хронической болезни почек характерна анемия-снижение гемоглобина. Уровни гемоглобина менее 135 г/л для взрослых мужчин ( для мужчин в возрасте старше 70 лет менее 120 г/л) и менее 115 г/л для взрослых женщин рассматриваются как анемия.
При наступлении терминальной хронической болезни почек и отсутствии эффекта от симптоматической терапии пациенту назначают регулярный гемодиализ ( 2−3 раза в неделю).
Что нужно делать, чтобы замедлить прогрессирование хронической болезни почек? Вот что может сделать каждый пациент в домашних условиях:
Вот ряд продуктов, содержащих большое количество фосфора. Это бобовые, кукуруза, дрожжи, сыр, отруби, молоко, молочные продукты, желток яйца. рыба, сухофрукты, чеснок, орехи, семечки тыквы и подсолнечника, мясо и домашняя птица. Это те продукты, которые не рекомендуются пациентам с хронической болезнью почек.
Также пациентам с ХБП нежелателен прием продуктов, содержащих большое количество калия. Это шоколад, бананы, орехи, авокадо, сухофрукты, яблоки, чечевица, горчица, картофель с кожурой, морская капуста, свекла, брюссельская капуста, киви, дыня, персики, цитрусовые.
Ограничение поваренной соли — одно из основных требований к лечебному питанию. До 5 г в сутки показано ограничить соль при наличии хронической болезни почек, особенно в сочетании с сахарным диабетом и артериальной гипертензией.
Нужно обязательно контролировать артериальное давление, т.к. повышение артериального давления напрямую связано с прогрессированием хронической болезни почек. Целевыми уровнями АД при ХБП следует считать: САД ( верхнее) 120−139 мм рт. ст., ДАД ( нижнее) менее 90−70 мм рт. ст. Если имеет место сахарный диабет, повышение АД и ХБП, то целевые уровни АД: САД ( верхнее) 120−139 мм рт. ст., ДАД ( нижнее) менее 80 мм рт. ст.
Надеюсь, данная информация поможет кому-то выявить и предотвратить это тяжелое заболевание.
Статью подготовила Ковелина Ольга Сергеевна, врач-нефролог высшей квалификационной категории, к.м.н.
Вот несколько фактов о ХБП:
Давайте поближе познакомимся, что это за орган — почки.
Почки входят в состав мочевыделительной системы, в которую, помимо почек, входят мочеточники, мочевой пузырь и мочеиспускательный канал.
Если рассмотреть строение почки более прицельно, то можно увидеть, что это орган бобовидной формы, в котором различается вещество почки (паренхима) и канальцевая система почки — лоханка с чашечками, переходящая в мочеточник.
Паренхиму почки делят на корковое вещество, расположенное с внешней стороны органа. И мозговое вещество, расположенное внутри органа. В корковом веществе различают клубочковый аппарат почки. В мозговом веществе — систему выделенных канальцев почки.
Как я уже упоминала ранее, структурной единицей почки является нефрон, состоящий из почечного тельца или клубочка. Внутри клубочек представлен сосудистым клубочком, снаружи клубочек покрывает капсула Боумена-Шумлянского, состоящая из двух слоев эпителиальных клеток. Между слоями есть просвет, который переходит в просвет канальца. В почках происходит процесс образования и выведение мочи — конечных продуктов обмена веществ, которые почки фильтруют из крови. Соответственно, чем меньше фильтрующих почечных телец-нефронов, тем больше продуктов обмена остается в крови (одними из которых являются креатинин и мочевина). Появляется почечная недостаточность.
Физиологически при старении организма количество нефронов уменьшается почти до половины, происходит атрофия почек. А если еще у человека есть заболевания, которые ведут к снижению почечной функции, то это вдвое, втрое и более раз отягощает картину.
Есть так называемые факторы, которые ведут к развитию хронической болезни почек. Такие факторы могут быть немодифицируемые, т. е. человек не может на них повлиять. Это пожилой возраст, мужской пол, исходно малое число нефронов (низкая масса тела при рождении), расовые и этнические особенности и наследственный факторы (в том числе семейный анамнез по ХБП). И модифицируемые факторы, т. е. на которые может повлиять человек. К ним относят: сахарный диабет, артериальная гипертензия, аутоиммунные болезни, хроническое воспаление (системные инфекции), инфекции и конкременты мочевых путей, обструкция нижних мочевых путей, лекарственная токсичность, высокое потребление белка, табакокурение, ожирение и метаболический синдром, беременность, дислиполпротеидемия.
Как было сказано выше, клинические проявления хронической болезни почек возникают на поздних стадиях, это исход заболевания.
Клинические проявления хронической болезни можно обозначить тремя синдромами: астеническим, дистрофическим и желудочно-кишечным синдромом.
При астеническом синдроме больной жалуется на слабость, быструю утомляемость, вялость, нередко выраженную апатию, значительное ограничение, а в далеко зашедших случаях полную утрату трудоспособности.
При дистрофическом синдроме у больного появляется сухость и мучительный зуд кожи, связанный с выделением через кожу кристаллов мочевины, выраженная слабость, значительное похудание. Лицо у такого человека одутловатое, бледно-серого цвета. Мышцы атрофичны, сила и тонус их резко снижены. Характерно похудание, возможна кахексия.
При желудочно-кишечном синдроме обращает на себя внимание сухость и горечь во рту, отсутствие аппетита, тошнота и рвота, тяжесть и боли в подреберьях после еды, поносы, повышенная кислотность желудочного сока с дальнейшем снижением, желудочно-кишечные кровотечения, стоматит, паротит, энтероколит, нарушение функции печени, жажда, мучительная икота.
Также для хронической болезни почек характерна анемия-снижение гемоглобина. Уровни гемоглобина менее 135 г/л для взрослых мужчин (для мужчин в возрасте старше 70 лет менее 120 г/л) и менее 115 г/л для взрослых женщин рассматриваются как анемия.
При наступлении терминальной хронической болезни почек и отсутствии эффекта от симптоматической терапии пациенту назначают регулярный гемодиализ (2−3 раза в неделю).
Что нужно делать, чтобы замедлить прогрессирование хронической болезни почек? Вот что может сделать каждый пациент в домашних условиях:
Вот ряд продуктов, содержащих большое количество фосфора. Это бобовые, кукуруза, дрожжи, сыр, отруби, молоко, молочные продукты, желток яйца. рыба, сухофрукты, чеснок, орехи, семечки тыквы и подсолнечника, мясо и домашняя птица. Это те продукты, которые не рекомендуются пациентам с хронической болезнью почек.
Также пациентам с ХБП нежелателен прием продуктов, содержащих большое количество калия. Это шоколад, бананы, орехи, авокадо, сухофрукты, яблоки, чечевица, горчица, картофель с кожурой, морская капуста, свекла, брюссельская капуста, киви, дыня, персики, цитрусовые.
Ограничение поваренной соли — одно из основных требований к лечебному питанию. До 5 г в сутки показано ограничить соль при наличии хронической болезни почек, особенно в сочетании с сахарным диабетом и артериальной гипертензией.
Нужно обязательно контролировать артериальное давление, т.к. повышение артериального давления напрямую связано с прогрессированием хронической болезни почек. Целевыми уровнями АД при ХБП следует считать: САД (верхнее) 120−139 мм рт. ст., ДАД (нижнее) менее 90−70 мм рт. ст. Если имеет место сахарный диабет, повышение АД и ХБП, то целевые уровни АД: САД (верхнее) 120−139 мм рт. ст., ДАД (нижнее) менее 80 мм рт. ст.
Надеюсь, данная информация поможет кому-то выявить и предотвратить это тяжелое заболевание.
Статью подготовила Ковелина Ольга Сергеевна, врач-нефролог высшей квалификационной категории, к.м.н.
Узи почек: норма и расшифровка результатов
Ультразвуковое исследование почек в большинстве случаев является полноценным и достаточно информативным методом диагностики с целью определения заболевания и назначения адекватного лечения, а так же исключения патологии при скрининговых обследованиях.
Что показывает УЗИ почек?
При ультразвуковом исследовании почек УЗИ-аппарат позволяет определить следующие основные параметры:
Количество
В норме почки являются парным органом, но встречаются аномалии.
Возможно врожденное отсутствие почки – односторонняя аплазия (агенезия), либо утрата парности в результате хирургического удаления. Встречается врожденное удвоение почки, чаще одностороннее.
Аплазия левой почки
Удвоенная почка без признаков обструкции
Расположение
В норме почки расположены на разных уровнях относительно друг друга: правая (D) почка находится на уровне позвонков 12 грудного и 2 поясничного, левая (L) почка – на уровне позвонков 11 грудного и 1 поясничного.
На УЗИ можно выявить опущение почки (нефроптоз) или нетипичную локализацию органа (дистопия), вплоть до расположения в малом тазу.
В норме почка имеет бобовидную форму и ровный наружный контур с четкой визуализацией фиброзной капсулы в виде гиперэхогенной линии.
Размеры
Физиологической норме у взрослого человека соответствуют размеры почек:
Толщина слоя паренхимы – еще один очень важный параметр, в норме составляет 18-25 мм. Этот показатель зависит от возраста пациента: у пожилых людей он может уменьшаться до 11 мм в результате склеротических изменений. Паренхима является функциональной частью почки, в ней расположены структурно-функциональные единицы – нефроны. Увеличение показателя может быть признаком отека или воспаления почки, уменьшение свидетельствует о дистрофии органа.
У детей размеры почек зависят от возраста и роста ребенка. При росте до 80 см измеряются только два параметра – длина и ширина органа. У детей ростом 100 см и выше измеряется и толщина паренхимы.
В норме должна четко выявляться граница почечных пирамидок в паренхиматозном слое: эхогенность пирамидок ниже, чем паренхимы. При гидронефрозе дифференциация между ними отсутствует.
Увеличение размеров почки характерно для острого пиело- или гломерулонефрита, а так же если почка утратила парность и испытывает повышенную функциональную нагрузку.
Эхогенность паренхимы
Этот показатель определяет состояние почечной паренхимы, ее структуру. В норме она однородна.
Эхогенность – это степень интенсивности отражения звуковой волны от тканей: чем плотнее ткань, тем интенсивнее отражение и светлее изображение на мониторе. Ткани с низкой плотностью имеют слабую эхогенность и визуализируются темными участками. Жидкости и воздух анэхогенны.
К примеру, полостную кисту, содержащую жидкость, специалист описывает как анэхогенное образование. Гиперэхогенность характерна для склеротических процессов в почке (гломерулонефрит, диабетическая нефропатия, опухоли, амилоидоз).
Состояние полостной системы почек
Полостная система почек или чашечно-лоханочная система (ЧСЛ) выполняет функцию сбора мочи. На УЗИ могут диагностироваться следующие изменения:
Ультразвуковое изображение расширения полостных систем обеих почек у плода
В норме ЧЛС анэхогенна и не визуализируется. Камни размером 4-5 мм и более в УЗИ-заключении описываются как эхотень, гиперэхогенное включение, эхогенное образование. Наличие песка обозначается как микрокалькулез почек.
Состояние почечного кровотока
Для визуализации почечных кровеносных сосудов используют дуплексное сканирование (или допплерографию), при котором УЗИ-сканер выдает информацию в виде цветного изображения или спектрального графика. Методика является неинвазивной и безболезненной.
Исследование позволяет определить состояние сосудистой стенки, наличие внутрисосудистых обструкций и стенозов, определить скорость кровотока. В норме скорость может колебаться от 50 до 150 см/сек.
На цветовой схеме нормальными считаются темные тона. Яркий цвет фиксирует ускоренный кровоток и свидетельствует о наличии стеноза, основным признаком которого считается усиление кровотока в почечной артерии больше 200 см/сек.
Определяется индекс сопротивления кровотока или индекс резистентности, который напрямую зависит от возраста пациента: чем старше, тем выше скорость кровотока и выше индекс. В норме индекс сопротивления для почечной артерии – 0,7, для междолевых артерий – 0,34-0,74.
Кто проводит расшифровку результатов?
Расшифровку ультразвукового исследования почек должен проводить врач-уролог. К словесному заключению обычно прилагается фото УЗИ или сонограмма, где стрелками отмечается место выявленных патологических изменений.
При обнаружении опухолей или сосудистых изменений неплохо, если будет прилагаться видео УЗИ.
Какие заболевания выявляет УЗИ почек?
Ультразвуковая диагностика наиболее информативна относительно следующих почечных заболеваний и синдромов:
Если в заключении УЗИ почек значится «выраженный пневматоз кишечника», это означает неинформативность обследования по причине метеоризма и в этом случае УЗИ придется повторить после подготовки (употребление ветрогонных препаратов).
Видео:
УЗ анатомия почек
Порядок выполнения: ультразвуковое исследование почек
Подготовка к УЗИ почек
Гидронефроз и стриктуры мочеточника
Определение и классификация гидронефроза
Гидронефроз – это функциональное нарушение чашечно-лоханочной системы почки. В результате стеноза усложняется отток мочи и повышается гидростатическое давление. Такие изменения приводят к трансформации паренхимы, ухудшают работу почки. Различают три стадии: начальную, раннюю, терминальную. Нарушение чаще встречается у женщин.
Этиология и патогенез гидронефроза
Различают врожденный и приобретенный гидронефроз. Патология всегда сопровождается сужением ЛМС (лохано-мочеточникового сегмента), аномалию могут вызывать следующие факторы.
Сдавление и пульсовое воздействие со стороны добавочного нижнесегментарного артериального сосуда.
Отклонение в развитии семенных и почечных вен.
Сегментарная дисплазия ЛМС.
Педункулит из-за вытекания мочи в почечный синус.
К провоцирующим факторам относятся: подвижность почки, аномальная работа парапельвикальной клетчатки, дисфункция почечных кровеносных сосудов.
Клиническая картина гидронефроза
Различает два этапа. Первый характеризуется образованием обструкции ЛМС, симптоматика невыражена. Для второго характерны основные признаки почечной недостаточности:
тупая боль в области поясницы;
наличие крови в моче;
При обострении возможна картина почечной колики. Специфичным симптомом для гидронефроза является выбор больного спать на животе, поскольку перераспределение внутрибрюшного давления облегчает отток мочи.
Диагностика гидронефроза
Для постановки диагноза пациентам проводят клинико-лабораторные исследования. Кроме анализов мочи и крови используют инструментальные методы. Если необходима операция, обязательно проводят гистологический анализ пораженной ткани.
Физикальный осмотр
На ранних стадиях малоинформативен, заметить нарушение при пальпации и перкуссии возможно на последних этапах болезни.
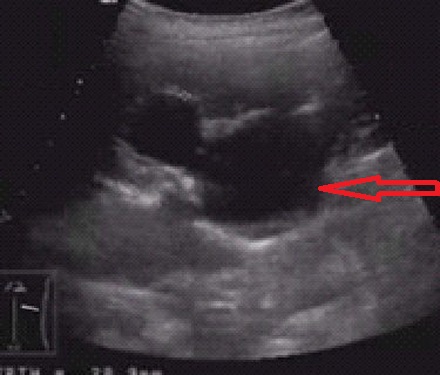
Ультразвуковое исследование
Ультразвуковое исследование. Диалатация чашечно-лоханочной системы.
При подозрении на данную патологию исследования проводят полипозиционно, оценивают состояние почки, лоханок, мочеточника, сосудов. Для корректного диагноза используют сравнение со здоровой почкой.
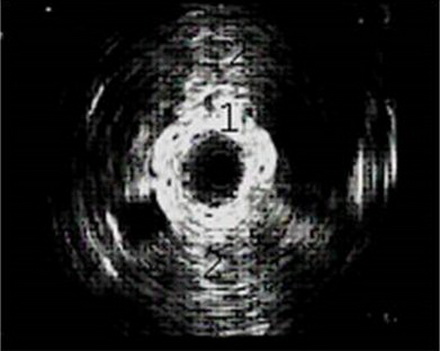
Эндолюминальная эхосонограмма зоны лоханочно-мочеточникового сегмента.
1. Стенка мочеточника.
2. Склероз парауретеральной клетчатки
Состояние парауретеральной клетчатки показывает эндолюминальный датчик, который заводят через мочеточник. Для оценки функциональных возможностей используют фармакоэкографию с мочегонными препаратами.
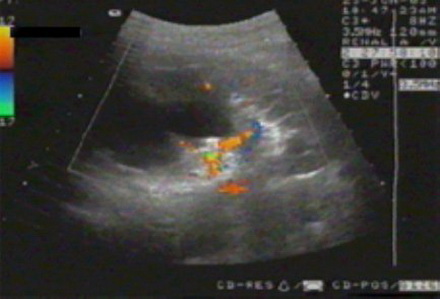
Эходоплерография сосудов почек.
Эходопплерограмма. Снижение интенсивности кровотока в области истонченной паренхимы верхнего и среднего сегментов почки.
Исследование актуально для оценки гемодинамических отклонений. Патология приводит к трансформации органа и растяжению артериальных и венозных сосудов. По их размерам можно судить о стадии и корректно выбирать лечение.
Рентгенологические методы обследования
Если нет противопоказаний, то рентгенологические исследования с контрастом являются приоритетными в диагностике гидронефроза.
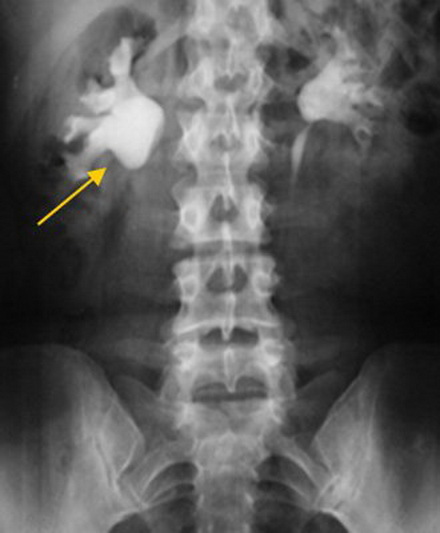
Экскреторная урограмма. Стеноз лоаночно-мочеточникового сегмента, гидронефроз справа.
Благодаря рентгеноконтрастным препаратам метод дает оценку экскреторным функциям почек. Он эффективен на начальных стадиях заболевания, по мере нарастания патологии диагностическая эффективность снижается.
Применяется для обследования мочевых путей, показывает их структурное состояние, но не отражает функционального.
Применяется при непереносимости йодсодержащих контрастов. Актуальна для пациентов со значительным угнетением почечной функции. Результативность исследования повышает видеозапись.
Антероградная чрескожная пиелография.
Назначается, когда уретеропиелография невозможна и когда почка не выделяет контрастное вещество.
Диагностирует нарушения в развитии почек и сосудов. Для уровазального конфликта характерна патология наполнения ЛМС. Метод позволяет оценить трансформацию органа и прилегающих сосудов.
Мультиспиральная компьютерная томография. 3D реконструкция. Стеноз лоханочно-мочеточникового сегмента, гидронефроз справа.
Исследование неинвазивно и с высокой точностью показывает структурные изменения мочеполовой системы. На основании снимков проводится трехмерная реконструкция, что позволяет увидеть объем поражения и протяженность деформированного участка мочеточника. Не отражает функциональных изменений.
Магнитно-резонансная урография. Стеноз лоханочно-мочеточникового сегмента, гидронефроз справа.
Современный и наиболее информативный метод. Используется магнитно-резонансная урофагия с контрастом и без. В результате получают динамические изображения, которые демонстрируют все этапы эвакуации жидкости. Для более четкой визуализации мочевых путей используют фармакологические агенты. При большом количестве томографических срезов возможна 3D-реконструкция изображения.
Радионуклидные исследования
Для диагностики используют динамическую нефросцинтиграфию, в ходе которой оценивают транспорт радиоактивного вещества. Выделяют три сегмента исследования, каждый со своим временным течением. Первый отражает кровенаполнение почечных сосудов, второй – транспорт через клетки эпителия проксимальных канальцев, третий – уродинамику верхних мочевых путей. Метод показывает функциональные изменения, не дает информации о структурных деформациях.
Лечение гидронефроза
Сложность обнаружения патологии на начальных стадиях делает основным методом лечения реконструктивную операцию.
Подготовка к операции
Предусматривает комплекс мер по устранению патологических состояний и нормализации физиологических отклонений, что позволяет увеличить резерв функциональных возможностей почек. Для ликвидации воспалительного процесса используют НПВС, антигистамины, антибиотики. Для оздоровления соединительной ткани назначают солкосерил и вобэнзим.
Для снижения функциональной дегенерации назначают β2-адреномиметик гинипрал, на начальных стадиях это позволяет избежать операции. Также выполняется дренирование нефростомой или катетером-стентом.
Реконструктивные операции
Показаниями являются прогрессирование патологии, разрушение ткани, ведущее к функциональной и структурной гибели почки, сопутствующий гнойный пиелонефрит, состоявшееся почечное кровотечение.
Уретеропиелопластика (операция Андерсена-Хайнса) предусматривает резекцию больной зоны мочеточника и лоханки и создание пиелоуретерального анастомоза. Успешность операции обусловлена правильным определением зоны афункционального участка, резекция проводится на 5-6 мм дистальней пораженной ткани..
При стенозе ЛМС и наличии добавочного сосуда выполняется резекция, которая позволяет привести в соответствие просвет сосуда и паренхимы.
Важной частью вмешательства является эффективное дренирование, различают: нефростомию, установку мочеточникового катетера, катетера-стента. Важно предупредить воспалительные осложнения и внешнее инфицирование.
Включают два вида вмешательства: антеградную чрескожную эндопиелотомию и баллонную дилатацию. Операции показаны при небольших изменениях лоханки и отсутствии добавочного сосуда из-за высокого риска кровотечения. Эффективность составляет 72% против 89% открытого метода.
Сочетают в себе методы предыдущих двух. Позволяют проводить резекцию и наложение анастомоза, при этом характеризуются малой травматичностью и уменьшают сроки госпитализации
Послеоперационное ведение
Для нормального отведения мочи устанавливается катетер Фоли № 12-14. Чтобы уменьшить отек, назначают НПВС и уросептики. Для улучшения питания тканей используют венорутон, трентал. Для восстановления слизистой применяют вобэнзим и солкосерил. Длительность терапии в каждом случае определяется индивидуально, но ее срок составляет не менее 10 дней.
Антибиотики назначают после удаления дренажа с целью предупредить формирования мультирезистентной флоры, исключением является стойкое воспаление в первые сутки после операции.
После нефростомии обязательно проводят антеградную рентгенотелевизионную уроскопию и пиеломанометрию для проверки состоятельности верхних мочевых путей.
Заключение
Правильная диагностика и выбор метода коррекции определяют успешность терапии. Не менее важны предоперационная подготовка и послеоперационное обследование, оно позволяет определить успешность вмешательства, на ранних стадиях скорректировать осложнения.