Сыпь у беременных чем лечить
Лечение ПОЛИМОРФНОЙ СЫПИ БЕРЕМЕННЫХ – Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)
Какова цель этой статьи?
Эта статья предназначена для того, чтобы рассказать Вам больше о полиморфной сыпи беременных. Она расскажет Вам, что это за состояние, что его вызывает, что можно сделать по этому поводу и где можно узнать об этом больше.
Что такое полиморфная сыпь беременных?
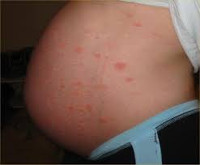
Полиморфная сыпь беременных является относительно распространенным расстройством кожи, которое может возникать у женщин во время беременности. Оно обычно проявляется во время первой беременности женщин. Оно характеризуется зудящей сыпью, которая обычно начинается на брюшной полости, особенно в растяжках (бороздках). Она чаще всего развивается на поздних сроках беременных (третий триместр), но может также присутствовать и сразу после рождения ребенка.
Ранее она называлась PUPPP (зудящие и уртикарные папулы и бляшки беременных).
Что вызывает полиморфную сыпь беременных?
Причина сыпи неизвестна. Считается, что это происходит из-за растяжения кожи на животе и из-за гормональных изменений во время беременных. Это происходит чаще с многоплодной беременностью (близнецы или тройни). Предыдущие исследования показали связь с увеличением веса матери во время беременности, увеличением веса при рождении и половыми гормонами, но это не доказано.
Бывает ли полиморфная сыпь беременных наследственной?
Каковы симптомы полиморфной сыпи беременных и как она выглядит?
Зуд начинается и распространяется на коже живота, часто щадя пуповину (пупок) на поздних сроках беременных (3-й триместр). Если присутствуют растяжки (стрии), зуд может начинаться внутри них. Вслед за зудом появляется сыпь с волдырями (например, как от ожога крапивы), небольшие выпуклые участки на коже (папулы) и крупные красные воспаленные участки кожи (бляшки). Она обычно распространяется на торс, нижнюю часть живота, под грудью и на конечностях. Лицо, кожа головы и слизистые оболочки (полость рта и половых органов) практически не затрагиваются. Иногда появляются небольшие пузырьки, из которых, если они повреждены, может просачиваться жидкость соломенного цвета и образовываться корочки.
Важно обратиться за советом к Вашему дерматологу, если у Вас развиваются многочисленные высыпания поскольку полиморфная сыпь беременных может напоминать раннюю форму другого состояния кожи во время беременности под названием «пемфигоид». Это состояние может потребовать иного лечения и наблюдения Вас и ребенка.
Как диагностировать полиморфную сыпь беременных?
Диагноз обычно устанавливается дерматологом или другим врачом на основании типичного появления и распространения сыпи. Однако, если внешний вид не типичен, Ваш дерматолог может провести биопсию кожи (образец кожи иссекается под местной анестезией) и анализ крови, чтобы помочь установить диагноз и исключить другие причины сыпи.
Излечима ли полиморфная сыпь беременных?
В большинстве случаев это состояние самоограничивается и улучшается к концу беременности или сразу после родов. Его можно подавить лечением. В большинстве случаев симптомы проходят в течение нескольких недель после родов.
Как можно лечить полиморфную сыпь беременных?
Основная цель лечения – облегчить зуд и уменьшить воспаление и покраснение кожи.
Успокаивающие средства могут помочь облегчить зуд и болезненность. К ним относятся прохладные ванны, влажные компрессы и ношение одежды из хлопка. Смягчающие ванны и заменители мыла, а затем смягчающие кремы или мази помогут увлажнить кожу. Ментол в водном креме может быть особенно полезен.
Для уменьшения воспаления на коже часто назначают местные стероидные кремы или мази, которые безопасны для использования во время беременных.
Для облегчения зуда можно использовать пероральные антигистаминные препараты (только те, которые подходят для использования во время беременности, например лоратадин).
Изредка, если состояние очень тяжелое, может быть предписан короткий курс оральных стероидов.
Подвержен ли влиянию ребенок?
Нет. Не было сообщений о том, что ребенок пострадал.
Возможно ли естественное родоразрешение?
Да. Кесарево сечение не требуется.
Могут ли женщины с полиморфной сыпью беременных кормить грудью?
Да. Грудное вскармливание, очевидно, не влияет на полиморфную сыпь беременных. Безопасно кормить грудью ребенка, даже если Вы принимаете стероидные таблетки, поскольку только крошечное количество стероида попадает в грудное молоко.
Требуется ли какой-либо специальный мониторинг?
Нет, но важно регулярно посещать женскую консультацию во время беременности. Рекомендуется, чтобы Ваша акушерка и / или акушер были проинформированы об этом диагнозе.
Будет ли полиморфная сыпь беременных повторяться?
Состояние имеет тенденцию не повторяться, за исключением последующих беременностей.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Как справиться с аллергией во время беременности?
Аллергия сегодня настолько распространена, что иногда не считается заболеванием. Аллергия проявляется не только раздражением, но и гораздо более серьёзными осложнениями, и передаётся по наследству. Важно максимально обезопасить малыша ещё в утробе.
Виды аллергии
Самый распространённый вид аллергии — аллергический ринит. 40% беременных женщин сталкиваются с заложенностью носа и постоянным насморком. Иногда аллергическая реакция проявляется конъюнктивитом со слезотечением, светобоязнью и покраснением роговицы глаза. Обычно сопровождается ринитом. Важной особенностью беременности является наличие гормонального ринита. Если насморк появился только во время беременности и не проходит после привычных лекарств, скорее всего это реакция на плод. После родов заложенность пройдёт, и никакой аллергии малышу не грозит. Кожные реакции не характерны для беременности и потому требуют внимания. Возможно, желая вести здоровый образ жизни, девушка ввела в рацион сильный аллерген, например, коровье молоко.
Во время беременности имеющиеся аллергические реакции проявляются чаще, что важно учитывать. Одно из самых тяжёлых аллергических проявлений — бронхиальная астма. Также опасны отек Квинке, как побочная реакция, крапивница, а также самый серьёзный случай — анафилактический шок. Последствия таких реакций обычно тяжелы, потому необходима немедленная помощь. По статистике, у трети беременных состояние улучшается, ведь гормональный фон приходит в норму.
Появление аллергической реакции у беременных
Аллергия — это проявление повышенной чувствительности к аллергену иммунной системы. Аллергены могут быть самыми разными: пыль, запахи (точнее, вещества, которые источают этот запах), пыльца, шерсть животных, косметические компоненты. Во время беременности иммунная система работает за двоих, защищая организм и мамы, и ребёнка. Напряжённая работа порождает сбои, потому сложно предугадать, какова будет реакция на обычные вроде бы вещи вроде пыли или привычного крема для лица. Особенно важно внимательно выбирать новые средства. Популярные кремы от растяжек для улучшения кожи груди обычно выпускаются отдельно от массовых средств, потому выбирать их нужно аккуратно. Точно не стоит брать сразу большую бутыль нового лосьона. То же относится к продуктам.
Первый триместр беременности обычно самый сложный как в плане формирования плода и самочувствия матери, так и для здоровья ребёнка. Полноценная защита в виде плаценты ещё не сформирована, и аллергены попадают и к плоду через кровоток. Главная защита от аллергии — предупреждение заболевания. Не вводим новые продукты в рацион, продолжаем придерживаться обычной диеты, если она была назначена врачом.
Избавление от аллергии во время беременности
Лёгкие проявления аллергических реакций вполне можно вылечить самостоятельно, не прибегая к серьёзным лекарствам. Помогут мази, растворы и другие местные средства. Кожные реакции чаще всего безобидны, но раздражают не только кожу, но и глаза. Потому их нужно быстро лечить, дабы не портить себе настроение. Травяные мази с гипоаллергенными компонентами убирают раздражение кожи, дополнительно цинк подсушивает ее. Если аллергия проявляется насморком, то при лёгком недомогании помогают детские дозировки в сосудосуживающих средствах. Разнообразие капель, спреев ограничено только географическим выбором аптеки. А вот с популярными антигистаминными таблетками экспериментировать не стоит, это чревато: преждевременными родами, повышенным тонусом матки, токсичным отравлением плода, замедлением развития плода. И это только некоторые последствия.
Важно правильно питаться. Чаще всего аллергию вызывают курица, цитрусовые, шоколад. Хорошо помогают отвары при аллергии из следующих трав: чистотел, ромашка, календула, череда, бузина, крапива. При склонности к аллергии помогает пищевой дневник. Реакция на аллерген может быть индивидуальной, как не проявиться совсем, так и вылезти необычным образом. Возможно, во время беременности женщине захочется фиксировать события, тогда можно совместить приятное с полезным: записывать то, как изменяетесь вы и мир вокруг вас, и следить за тем, что могло вызвать аллергию.
Дерматозы беременных
Дерматозы беременных — это группа специфических кожных заболеваний, которые возникают при гестации и спонтанно разрешаются после родов. Проявляются зудом, уртикарными, папулезными, везикулярными, буллезными, пустулезными высыпаниями, изменением цвета кожи. Диагностируются на основании данных иммунограммы, РИФ, ИФА, результатов гистологического исследования биоптата, биохимического анализа крови, посева отделяемого или соскоба. Для лечения применяются противогистаминные препараты, мембраностабилизаторы, топические и системные глюкокортикостероиды, эмоленты.
МКБ-10
Общие сведения
К категории дерматозов беременных относят четыре заболевания с кожными симптомами, ассоциированные с гестационным периодом и лишь в редких случаях проявляющиеся после родов, — атопический дерматит, пемфигоид, полиморфный дерматоз, акушерский холестаз. Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.
Причины
Этиология специфических поражений кожи, выявляемых при беременности, изучена недостаточно. Большинство специалистов в сфере акушерства связывают их с физиологической гормональной и иммунной перестройкой в период гестации. Определенную провоцирующую роль играют изменения, происходящие в коже, — растяжение соединительнотканных волокон, активация эккриновых потовых желез. Непосредственными причинами дерматозов считаются:
Патогенез
Предположительно механизм развития дерматозов беременных обусловлен нарушением иммунной реактивности с развитием реакций гиперчувствительности Th2-типа, активацией тучных клеток и базофилов, выделяющих медиаторы воспаления. У 70-80% пациенток в ответ на стимуляцию плацентарным антигеном, фрагментами соединительнотканных волокон, другими аутоантигенами усиливается пролиферация Т-лимфоцитов 2 типа. Th2-клетки активно синтезируют интерлейкины 4 и 13, которые стимулируют образование IgE. Под действием иммуноглобулинов Е дегранулируются тучные клетки и базофилы, активируются макрофаги, возникает эффект множественной сенсибилизации. Дополнительно под влиянием интерлейкинов 5 и 9 дифференцируются и пролиферируют эозинофилы, что усугубляет атопический ответ.
В 15-20% случаев реакция вызвана не гиперпродукцией IgE, а влиянием провоспалительных цитокинов, гистамина, серотонина, других факторов. Под действием медиаторов, поступающих в межклеточное пространство, кожные сосуды расширяются, развивается эритема, ткани отекают, инфильтрируются Т-хелперами-2. В зависимости от выраженности воспалительных изменений наблюдаются зуд, папулезная, везикулезная, пустулезная сыпь. Определенное значение в патогенезе гестационных дерматозов, особенно атопического дерматита, имеет дисбаланс вегетативной нервной системы, проявляющийся высокой активностью холинэргических и α-адренергических рецепторов на фоне угнетения β-адренорецепторов. У пациенток, страдающих акушерским холестазом, раздражение кожи вызвано усиленной экскрецией и накоплением желчных кислот.
Классификация
Систематизация форм расстройства учитывает этиологические факторы, особенности патофизиологических изменений, клиническую картину заболевания. Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
Симптомы дерматозов беременных
Общими признаками гестационных заболеваний кожи являются зуд разной интенсивности, сыпь, изменение цвета кожных покровов. Клиническая симптоматика определяется видом дерматоза. Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Признаки полиморфного дерматоза появляются у первородящих пациенток в III триместре, реже — после родов. Зудящие красные папулы, бляшки, пустулы вначале образуются на коже живота, в том числе над растяжками, после чего могут распространяться на грудь, плечи, ягодицы, бедра, однако практически никогда не поражают слизистые, кожу возле пупка, на лице, подошвах, ладонях. Диаметр отдельных элементов составляет 1-3 мм, возможно формирование сливных полициклических очагов.
Уртикарная, везикулезная, буллезная сыпь у беременных с пемфигоидом возникает на 4-7 месяце, изначально локализуется в околопупочной области, затем обнаруживается на груди, спине, конечностях. При повреждениях пузырьков и волдырей появляются эрозии, корки. Часто элементы высыпаний сгруппированы. С каждой последующей гестацией пемфигоидный дерматоз начинается раньше, сопровождается более выраженной симптоматикой.
Отличительными особенностями внутрипеченочного холестаза являются первичный характер интенсивного кожного зуда и пожелтение кожи, выявляемое у 10% беременных. Зудящие ощущения обычно возникают остро на ладонях, подошвах, постепенно распространяясь на живот, спину, другие части тела. Сыпь, как правило, вторичная, представлена расчесами (экскориациями), папулами. Чаще всего клинические признаки заболевания определяются в 3 триместре.
Осложнения
Вероятность осложненного течения зависит от вида заболевания. В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
При этом дерматозе также возрастает риск развития фетоплацентарной недостаточности, гипотрофии плода, преждевременных родов, послеродового тиреоидита и диффузного токсического зоба у пациентки, рецидива заболевания при приеме оральных контрацептивов и в период месячных. Зуд беременных может осложниться преждевременными родами, попаданием мекония в амниотическую жидкость, внутриутробным дистрессом, антенатальной гибелью плода вследствие токсического действия высоких концентраций желчных кислот. Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Диагностика
Несмотря на выраженные клинические симптомы, постановка правильного диагноза при дерматозе беременных часто затруднена из-за неспецифичности высыпаний, которые могут наблюдаться при многих кожных болезнях. В пользу гестационного происхождения патологии свидетельствует ее возникновение в период беременности, отсутствие признаков микробного поражения, этапность развития элементов сыпи, их распространения по коже. В диагностическом плане наиболее информативны:
Для исключения бактериального и грибкового поражения рекомендован посев соскоба или отделяемого высыпаний на микрофлору, люминесцентная диагностика. Дифференциальный диагноз осуществляется между различными видами гестационных дерматозов, исключаются чесотка, лекарственная токсидермия, диффузный нейродермит, герпетиформный дерматит Дюринга, себорея, акне, микробный фолликулит, экзема, гепатит и другие заболевания печени. К обследованию пациентки привлекается дерматолог, по показаниям — инфекционист, невропатолог, гастроэнтеролог, гепатолог, токсиколог.
Лечение дерматозов беременных
Возникновение гестационных поражений кожи обычно не становится препятствием для продолжения беременности. Хотя такие дерматозы сложно поддаются лечению из-за постоянного присутствия провоцирующих факторов, правильный подбор препаратов позволяет существенно уменьшить клиническую симптоматику. Схему лечения подбирают с учетом срока беременности, интенсивности зуда, вида и распространенности сыпи. Для медикаментозной терапии обычно используют:
Беременность при гестационных дерматозах обычно завершается в срок естественными родами. Досрочное родоразрешение рекомендовано только при тяжелом акушерском холестазе с возникновением угрозы для плода. Роды стимулируются на сроках с высокими показателями выживаемости новорожденных. Кесарево сечение выполняется только при наличии акушерских показаний.
Прогноз и профилактика
Прогноз для матери и плода при дерматозах беременных обычно благоприятный. Выбор правильной тактики ведения гестации и мониторинг состояния ребенка позволяет избежать осложнений даже в сложных случаях холестаза. Специальные меры профилактики дерматозов отсутствуют. Пациенткам, перенесшим гестационное поражение кожи при предыдущей беременности, необходимо до 12-недельного срока стать на учет в женской консультации, регулярно наблюдаться у акушера-гинеколога и дерматолога, исключить контакты с пищевыми, производственными, бытовыми аллергенами, контролировать набор веса. Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
Какие кожные заболевания возникают во время беременности и чем их лечить
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/01/derm-1.png?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/01/derm-1.png?fit=824%2C550&ssl=1″ />
Во время беременности организм переживает множество физических изменений, которые отражаются на коже. Появляются изменения на лице и теле. Многие из этих состояний считаются нормальными и связаны с гормональными изменениями.
Кожные заболевания во время беременности
Виды и причины появления изменений:
Гиперпигментация
Это появление темных пятен на лице или других участках тела. Явление вызвано увеличением выработки меланина и проходит после родов, но может сохраняться в течение нескольких лет.
Пример гиперпигментации при беременности — меланодермия, известная как «маска беременности», для которой характерны коричневые пятна на лице, щеках, носу и лбу. Для решения этой проблемы нужно проконсультироваться у дерматолога.
Для того чтобы пятен было меньше, рекомендуется выполнять простые правила:
Воспаление и зуд
Зудящие папулы и бляшки вызывают значительный зуд, жжение или покалывание. Они различаются по величине и месту локализации. Чаще всего высыпают на животе, ногах, руках, груди или ягодицах. Проходят после родов.
Для лечения воспаления и зуда применяются антигистаминные средства или местные кортикостероиды. В быту необходимо использовать теплую воду при стирке, применять прохладные компрессы, носить свободную и легкую одежду и избегать попадания мыла на кожу, на которой есть высыпания и пигментные пятна.
Все лекарства выписывает дерматолог, но принимать их можно, только после консультации с гинекологом.
Растяжки
Растяжки часто появляются на животе, ягодицах, груди или бедрах. Первоначально они красновато-фиолетового цвета, постепенно белеют. Частично рассасываются после родов.
Для уменьшения растяжек применяется лазерное лечение или кремы, но до конца эти дефекты убрать нельзя. Один из эффективных способов предотвращения растяжек — применение увлажняющих средств – кремов и гелей.
Родинки на коже
Родинки на коже во время беременности — обычное явление. Появляются они на шее, груди, спине, в паху и под грудью. Не стоит из-за них беспокоиться, потому что они не являются злокачественными.
Прыщи
При беременности происходят гормональные изменения, которые приводят к появлению прыщей. Есть много способов лечения этой проблемы.
Необходимо выполнять общие правила гигиены, такие, как умывание лица теплой водой с мягким средством два раза в день, обработка кожи неагрессивными средствами для предотвращения закупорки пор.
В этот период можно использовать препараты, которые включают бензоил пероксид или салициловую, азелаиновую или гликолевую кислоты.
При беременности запрещено:
Изменения вен
Во время беременности часто развивается варикозное расширение вен.
«Паучьи» вены — это маленькие красные сосуды, которые чаще всего появляются на лице, шее и руках. Эти изменения кожи появляются из-за изменения гормонов и повышения нагрузки на ногах, во влагалище и прямой кишке. Они проходят после родов.
Чтобы свести к минимуму риск развития патологии и облегчить симптомы, нужно принять следующие меры предосторожности:
Другие заболевания кожи у беременных
Менее распространенные кожные заболевания во время беременности – пемфигоидная сыпь и внутрипеченочный холестаз.
При появлении необычных ощущений на коже, зуде или высыпаниях необходимо обратиться к врачу, чтобы выяснить причину явления и вовремя начать лечение.
Аллергия при беременности
Автор: врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Сегодня даже бронхиальная астма не считается противопоказанием для беременности. Самое важное – постоянный контроль лечащего врача и соблюдение всех его рекомендаций, а также разумная профилактика перед наступлением беременности и во время 9 месяцев ожидания малыша. Кроме того, есть ряд препаратов, которые при необходимости применяют во втором и третьем триместрах во время беременности.
Если у женщины есть предрасположенность к аллергии, можно выделить три типа влияния беременности на аллергию:
В первом случае симптомы аллергии не усиливаются от беременности, а возникают, так же, как в обычное время от контакта с аллергенами. Если вы знаете, на что у вас аллергия, будьте очень осторожны и внимательны и избегайте контакта с аллергенами. Если вам неизвестно, на что у вас аллергия, и вы планируете беременность, обратитесь к аллергологу. Проведение специальных тестов с высокой долей вероятности поможет установить аллергены и, таким образом, предотвратить приступы аллергии. При планировании беременности учитывайте также время года – чаще всего обострения аллергии приходятся на апрель-май, время цветения большинства растений.
Второй вариант течения беременности тоже достаточно распространен. Ученые доказали, что во время беременности у женщины увеличивается выработка гормона кортизола, который обладает противоаллергическим эффектов. Поэтому у беременных женщин аллергии могут протекать в более мягкой форме, и даже проявления бронхиальной астмы и сенной лихорадки могут стать значительно слабее. После родов уровень кортизола в крови постепенно нормализуется, и проявления аллергии возобновляются. В течение последних 4 недель перед родами практически у всех женщин течение любых аллергических заболеваний значительно улучшается.
Возможен и более тяжелый вариант, когда беременность негативно влияет на аллергию. По статистике, наиболее распространенными аллергическими симптомами являются насморк и заложенность, которые возникают обычно с 12 недели беременности. Аллергический ринит, даже если раньше вы не страдали от него, может быть связан с цветением растений, домашней пылью или шерстью животных. В таком случае нужно постараться по возможности избегать контакта с аллергеном.
Другое аллергическое заболевание — бронхиальная астма — встречается у 2% беременных. Если женщина никогда не страдала от астмы, вероятность, что во время беременности она вдруг появится, очень мала. Если же бронхиальная астма есть, то ее обострения следует ждать с 24 по 36 неделю беременности. Разумеется, если у вас есть бронхиальная астма, вам необходимы регулярные консультации с аллергологом при планировании беременности и во время нее. В течение последних 4 недель перед родами течение астмы почти всегда улучшается.
Существуют ряд кожных проявлений аллергии (например, крапивница), которые часто встречаются как раз при первой беременности. Не стоит паниковать: если проявления крапивницы незначительны, они, скорее всего, пройдут самостоятельно. Если же аллергия вас беспокоит, не принимайте самостоятельно никаких мер и обратитесь к аллергологу.
Если установить аллерген не удается, врачи иногда говорят об аллергии на саму беременность. Существует предположение (хотя и спорное), что причиной обострения аллергических реакций может быть гормональный всплеск, сопровождающий беременность. По статистике, аллергия «на беременность» чаще возникает у женщин, ожидающих появления на свет сыновей. В таком случае остается только ждать, когда гормональный фон несколько нормализуется, организм привыкнет к новому положению и проявления аллергии, равно как и токсикоз, стихнут и исчезнут. Как правило, облегчение наступает на 12-14 неделе, когда формируется плацента.
Профилактика
Одним из основных способов профилактики аллергии у матери и будущего ребенка является гипоаллергенная диета. Всем беременным женщинам рекомендуется соблюдать ее, начиная с седьмого месяца. Если же будущая мама страдает аллергией, то придерживаться такой диеты ей необходимо уже с первых дней беременности.
Основной принцип этой диеты — исключение из рациона аллергенных продуктов. К ним относятся: молоко, яйца, орехи, мед, морепродукты (крабы, креветки, раки, устрицы), рыба, икра красная и черная, соя, малина, клубника, помидоры, шоколад, сыр, цитрусовые, консервированные продукты, все острое, соленое, копченое и маринованное, а также готовые соки.
Разрешаются: каши, крупы, нежирное мясо и птицу в отварном виде (телятину, индейку, цыпленка), свежие и приготовленные овощи и фрукты неяркой окраски (картофель, капуста, огурцы, кабачки, зеленые и желтые яблоки, груши и т.д.).
Совершенно недопустимо курение (как активное, так и пассивное) беременной и кормящей женщины. Чаще проветривайте помещение, ежедневно делайте влажную уборку, не реже раза в неделю пылесосьте ковры и мягкую мебель, выбивайте и просушивайте подушки. Постарайтесь на время беременности ограничить контакты с кошками и собаками, а также вывести тараканов и муравьев.
Что можете сделать Вы?
На консультацию к аллергологу следует сходить еще до наступления беременности. Врач назначит вам комплексное аллергологическое и иммунологическое обследование, даст направление на проведение аллергологических проб. Выяснив, какие именно вещества вызывают подобную реакцию организма, вы сможете оградить себя от них на время беременности.
Чтобы избавиться от аллергии, необходимо в первую очередь установить аллерген и устранить или свести к минимуму контакт с ним. Попробуйте принимать витамины, которые могут облегчить симптомы аллергии (см.статью). Соблюдайте рекомендации врача-аллерголога, не занимайтесь самолечением, ведите здоровый образ жизни – и беременность пройдет хорошо.
Лечение
Что может сделать врач?
Врач-аллерголог может с помощью специальных тестов выяснить, на что у будущей мамы аллергия, и таким образом, предотвратить обострения. Аллерголог для выявления аллергена проводит специальные обследования: кожные скарификационные тесты и, если необходимо, определяет содержания в крови IgE-антител, специфичных для определенных аллергенов.
И хотя избавиться от предрасположенности к аллергическим заболеваниям невозможно, но облегчить симптомы аллергии вполне можно. Для снятия симптомов в период беременности врач может порекомендовать антигистаминные препараты местного действия, такие как мази, гели, спреи. При необходимости аллерголог может прописать и препараты для приема внутрь, но только во время второго и третьего триместров.
Лекарственные препараты от аллергии во время беременности
При беременности следует с большой осторожностью относиться к лекарствам, в том числе и к противоаллергическим препаратам. Необходимо постоянно консультироваться с аллергологом и принимать лекарства только в том случае, если возможный риск влияния на плод не превышает полученную пользу. Все препараты строго не рекомендуется принимать в I триместре беременности, во II и III триместрах ограничения менее жесткие.
Ни один из противоаллергических препаратов не гарантирует полной безопасности для будущего ребенка. Принимать какой-либо препарат следует только по рекомендации и под контролем врача. Антигистаминный препарат тавегил при испытании на беременных крысах вызвал у детенышей пороки сердца и дефекты лап.
Применение антигистаминных препаратов в период беременности:
КЛАРИТИН – Абсолютного противопоказание на применение Кларитина при беременности нет. Применение препарата возможно в том случае, если предполагаемая польза для матери превышает потенциальный риск для плода.