Тахикардия это что такое у ребенка 13 лет
Синусовая тахикардия у ребенка
Синусовая тахикардия у ребенка — это повышение частоты сердечных сокращений на 10-60% от возрастной нормы вследствие нарушения работы синоатриального узла. У грудничков патология проявляется плачем и беспокойством, отказом от еды, изменением цвета кожных покровов. Старшие дети предъявляют жалобы на слабость и головокружение, сердцебиение, дискомфорт в предсердечной области. С диагностической целью ребенку назначают инструментальные методы (ЭКГ, Эхо-КГ, КТ сердца) и анализы крови. Лечение включает антиаритмическую и кардиометаболическую терапию, в осложненных случаях применяют интервенционные и хирургические вмешательства.
МКБ-10
Общие сведения
Проблема нарушений сердечного ритма, к которым относится синусовая тахикардия, остро стоит в современной детской кардиологии. Это обусловлено трудностью ранней диагностики патологии, разнообразием и атипичностью клинической симптоматики, возможностью бессимптомного течения. Частота встречаемости аритмии составляет 22,5 случая на 100 тыс. детского населения, а синусовая тахикардия занимает первое место среди всех видов расстройств ритма. Чаще всего болезнь регистрируется у детей до 1 года, в возрасте 5-8 лет и у подростков 12-16 лет.
Причины
В большинстве случаев в детском возрасте наблюдается физиологическая тахикардия. Она развивается у ребенка при сильном стрессе, после обильного приема пищи, при физической нагрузке и пребывании в жарком помещении. Для нее характерно быстрое восстановление ЧСС после ликвидации провоцирующего фактора и отсутствие неблагоприятных изменений кардиоваскулярной системы. Патологические причины синусовых нарушений ритма делятся на 2 группы:
Этиология синусовой тахикардии зависит от возраста ребенка. У детей 1-го года жизни основной причиной выступают врожденные пороки (аномалия Эбштейна, дефект межпредсердной перегородки) и перинатальные повреждения сердца. У дошкольников и школьников в равной степени выявляются органические и внесердечные факторы. У подростков преобладают экстракардиальные факторы, что связано с половым созреванием и нейрогуморальными изменениями в организме.
Патогенез
Патофизиологической основой заболевания служат нарушения функционирования и автоматизма синоатриального узла (СА). Они возникают при морфологических изменения в электрической системе сердца либо при негативных нейрогуморальных воздействиях. Ученые называют 2 основных механизма формирования синусовой тахикардии: повышенный автоматизм синусового узла и увеличение влияния симпатических нервных волокон.
Гемодинамические изменения на ранней стадии расстройства носят компенсаторный характер — возрастает минутный объем кровообращения и усиливается кровоток в венечных сосудах. При длительном существовании синусовой тахикардии и повышении ЧСС более чем на 50% от нормы у ребенка наблюдается сокращение диастолы. В результате этого коронарный кровоток снижается, миокард страдает от дефицита кислорода и энергетических молекул.
Классификация
Расстройство относят к наджелудочковой аритмии согласно локализации нарушений ритма. Она может быть врожденной и приобретенной, первичной (идиопатической) и вторичной, возникающей как симптом кардиоваскулярных болезней. Для клинической оценки тяжести синусовой тахикардии у ребенка используют деление на 3 стадии по уровню ЧСС:
Симптомы
Клинические проявления широко варьируют в зависимости от причины заболевания и возраста ребенка. Синусовая тахикардия у новорожденных и грудничков не имеет патогномоничных симптомов. В момент учащения сердцебиения ребенок становится беспокойным, громко плачет, отказывается от еды. Заметны бледность кожи и повышенная потливость. Изредка отмечаются рвота, задержка мочеиспускания. Когда физиологический ритм восстанавливается, состояние приходит в норму.
Синусовую тахикардию в дошкольном и младшем школьном возрасте также сложно заметить, поскольку у ребенка обычно отсутствуют жалобы либо он не может описать свое состояние. Родители замечают, что дети становятся вялыми, у них резко меняется настроение, пропадает желание играть и учиться. Некоторые школьников беспокоит дискомфорт в груди слева, головокружение и головные боли.
Наиболее яркая клиническая картина синусовой тахикардии встречается у пациентов пубертатного возраста, особенно у девочек, которые отличаются эмоциональной лабильностью. Подростки жалуются на дискомфорт в грудной клетке слева и чувство ускоренного сердцебиения, неприятное ощущение биения в ушах, резко появившуюся головную боль. Наблюдается слабость, учащается дыхание, кожа краснеет или бледнеет и покрывается потом.
Осложнения
При внезапно начавшемся приступе синусовой тахикардии нарушается кровоснабжение головного мозга, что проявляется предобморочными состояниями и потерей сознания. Изменения гемодинамики негативно сказываются на реологических свойствах крови, поэтому у ребенка существует риск тромбообразования и вероятность летального исхода вследствие педиатрического инсульта.
Самое распространенное последствие запущенной синусовой тахикардии — сердечная недостаточность. Миокард теряет способность к эффективным сокращениям, нарушается центральная и периферическая гемодинамика, нарастают одышка, отеки и другие типичные симптомы. Длительное существование СН чревато отставанием ребенка в физическом и нервно-психическом развитии, а в некоторых случаях происходит инвалидизация.
Диагностика
Признаки синусовой тахикардии у ребенка неспецифичны, поэтому поставить диагноз без осмотра и специальных методов затруднительно. При физикальном обследовании (перкуссии и аускультации прекардиальной области) обращают внимание на расширение границ органа и шумы, которые сигнализируют об органической кардиоваскулярной патологии. Затем назначаются инструментальные и лабораторные исследования:
Лечение синусовой тахикардии у детей
Консервативная терапия
Перед назначением лечения важно четко отдифференцировать физиологическую и патологическую форму синусовой тахикардии. В первом случае медикаменты не используются. Если состояние не сопровождается резким ухудшением самочувствия, нет поводов для беспокойства. Чтобы предотвратить повторные приступы, врач рекомендует избегать стрессовых факторов, нормализовать режим дня и питания.
Купирование выраженной синусовой тахикардии начинают с немедикаментозных вагусных проб — переворот вниз головой на 1-2 минуты, прикладывание холода к лицу, надавливание на корень языка. Действия активизируют парасимпатическую нервную регуляцию и замедляют частоту сердечных сокращений у ребенка. Они наиболее эффективны в первые полчаса после появлений симптомов синусовой тахикардии.
Лечение аритмии состоит из трех направлений. Основное из них — рациональный подбор антиаритмических лекарственных средств, которые в остром периоде вводят парентерально, а затем переходят на пероральный прием медикаментов. Второе направление — прием кардиометаболических препаратов, которые улучшают окислительно-восстановительные и трофические процессы. Третье направление — медикаментозная нормализация вегетативной регуляции.
Антиаритмическая терапия продолжается от 3 месяцев до полугода и отменяется постепенно при условии нормализации ритма и отсутствия у ребенка клинических признаков. Противорецидивное лечение у детей грудного возраста проводится сроком до года и включает нейрометаболические препараты (производные пиридоксина, синтетические аналоги и производные ГАМК). Детский кардиолог обеспечивает динамическое наблюдение за пациентом минимум 3 года.
Хирургическое лечение
Интервенционная терапия синусовых тахикардий показана при неэффективности консервативных методов и наличии выраженных клинических симптомов. Операции проводятся детям старше 1 года. У младенцев интервенционные методы используются только при развитии аритмогенной дисфункции миокарда. Если синусовая тахикардия обусловлена врожденным сердечным пороком, рекомендована его плановая кардиохирургическая коррекция.
Прогноз и профилактика
Наилучшие результаты лечения достигаются при синусовых тахикардиях, которые возникли на первом году жизни ребенка и не вызваны сердечными пороками. У 38,8% симптомы полностью исчезают до 6 месяцев, у 55,3% длятся до 8-10 месяцев и только у 5,9% больных нарушенный ритм сохраняется и на втором году. У детей дошкольного и школьного возраста прогноз определяется тяжестью основной патологии. Профилактика включает устранение кардиальных и экстракардиальных факторов риска.
Тахикардия это что такое у ребенка 13 лет
«Только сердце больного человека бьется как часы» Джеймс Маккензи, 2010г.
«При помощи пульса можно узнать существование в организме болезни и предвидеть грядущие». Герофил Халкедонский, ок. 335 до н.э.
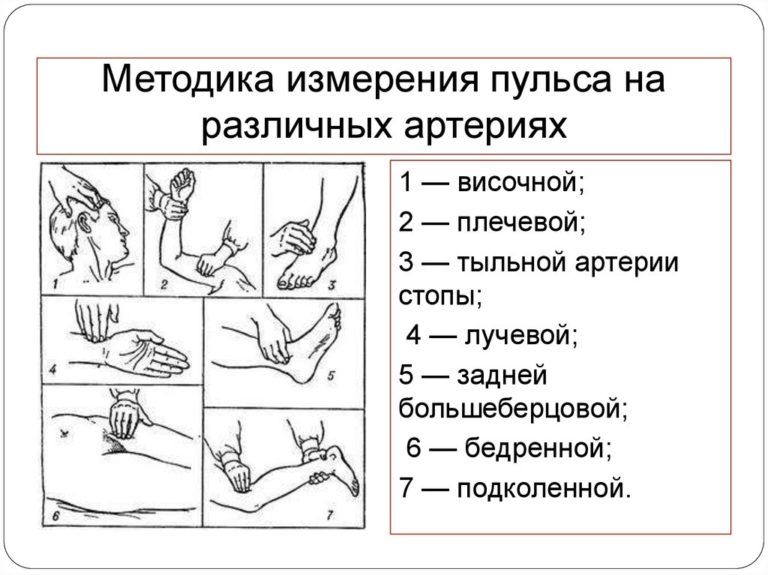
В экстренных ситуациях чаще используют исследование каротидного пульса: на сонной артерии, расположенной в области шеи, ниже подъязычной кости и кнаружи от щитовидного хряща (см.картинку).
При данном методе измерения следует мягко пальпировать артерию, при этом обследуемый должен сидеть или лежать. Чрезмерное сдавление сонных артерий может привести к обмороку или ишемии мозга. Нельзя пальпировать обе сонные артерии одновременно!
Можно научиться считать ЧСС и через фонендоскоп, но в этом случае Вам, скорее всего, понадобится консультация специалиста, так как выслушиваются два тона и надо различать, какой из них первый, по которому собственно ЧСС и считается. Подсчитывается количество колебаний сосудов за 15 секунд и умножается на 4 или за 10 секунд и умножается на 6.
Итак, будем исходить из того, что Вы уже умеете считать пульс у своего малыша.
Учащение ЧСС (тахикардия).
В связи с эластичностью грудной клетки, тонким подкожно-жировым слоем у ребенка, даже при небольшом учащении пульса, можно увидеть вибрацию передней грудной стенки, синхронную с сокращением сердца, что порой пугает родителей. Растущему организму необходим интенсивный обмен веществ, высокая потребность в кислороде. Поэтому, чем младше ребенок, тем ЧСС у него выше. Это знают все. Но где та граница, превышение которой уже нормой не является – это важный вопрос, вызывающий у многих родителей волнение.
Нормы ЧСС в покое и после нагрузки разные. Нагрузкой для грудного ребенка является кормление, плач, двигательная активность. Для более старших – ходьба, бег, сильные эмоции (как положительные, так и отрицательные).
Нормы ЧСС у детей в покое.
В таблице N1 представлено процентильное распределение ЧСС по возрастам – от 25‰ до 75‰ – это норма. От 75‰ до 98‰ – тахикардия, выше 98‰ – выраженная тахикардия, которая, как правило, всегда патологическая.
ЧСС после нагрузки определяется по формуле: (220-возраст) х 0,85.
Например, для 3-х летнего малыша это (220-3)х0,85 = 184 удара в минуту (для сравнения – в покое допускается до 137). Для самых дотошных родителей: если Вы посчитали и получили цифру, превышающую указанные нормы на 1-5 ударов, не стоит волноваться. Кроме того, Вы могли ошибиться, есть смысл измерить несколько раз. Все нормы – это усредненные величины и небольшое отклонение вполне допустимо. Кроме цифры, которую Вы получили при подсчете пульса, обязательно учитывается общее состояние ребенка: если он активный, веселый, с нормальным цветом кожных покровов, поводов для беспокойства, вероятнее всего, нет.
Кроме частоты пульса, многие родители обращают внимание на его ритмичность. Неритмичность пульса у ребенка, связанная с дыханием, является нормой. Если Вы можете попросить малыша задержать ненадолго дыхание, то пульс сразу становится ритмичнее.
NB! Если пульс значительно (на 10-20 и более ударов) превышает норму, если его неритмичность не связана с дыханием, ребенок бледный, вялый, носогубный треугольник серый, одышка – это повод обратиться к врачу.
Регистрация патологически учащенного пульса не обязательно связана с проблемами сердечно-сосудистой системы, но и патологией других внутренних органов, особенно ЖКТ и эндокринной системы. В рутинной практике, чаще всего, это дебют какого-то острого инфекционного заболевания, которое еще не проявило себя.
Урежение ЧСС (брадикардия). Как практикующий педиатр и кардиолог могу сказать, что на протяжении последних 10 лет число детей с пульсом реже средних показателей значительно увеличилось. Доказательной базы этого явления в доступной мне медицинской литературе нет, поэтому могу только предположить, что это может быть результатом повальной гиподинамии, увлечении гаджетами, о чем мы поговорим в отдельной беседе.
Если выявлен редкий пульс, это повод обратиться к детскому кардиологу. Но не удивляйтесь, если врач вместо ожидаемого Вами лечения посоветует больше двигаться, пребывать на открытом воздухе и контролировать данную ситуацию.? Иногда назначаются препараты, но их эффективность не доказана. Учитывая, что с возрастом пульс физиологически должен становиться реже, то у ребенка с брадикардией возможно его патологическое урежение, которое нельзя упустить.
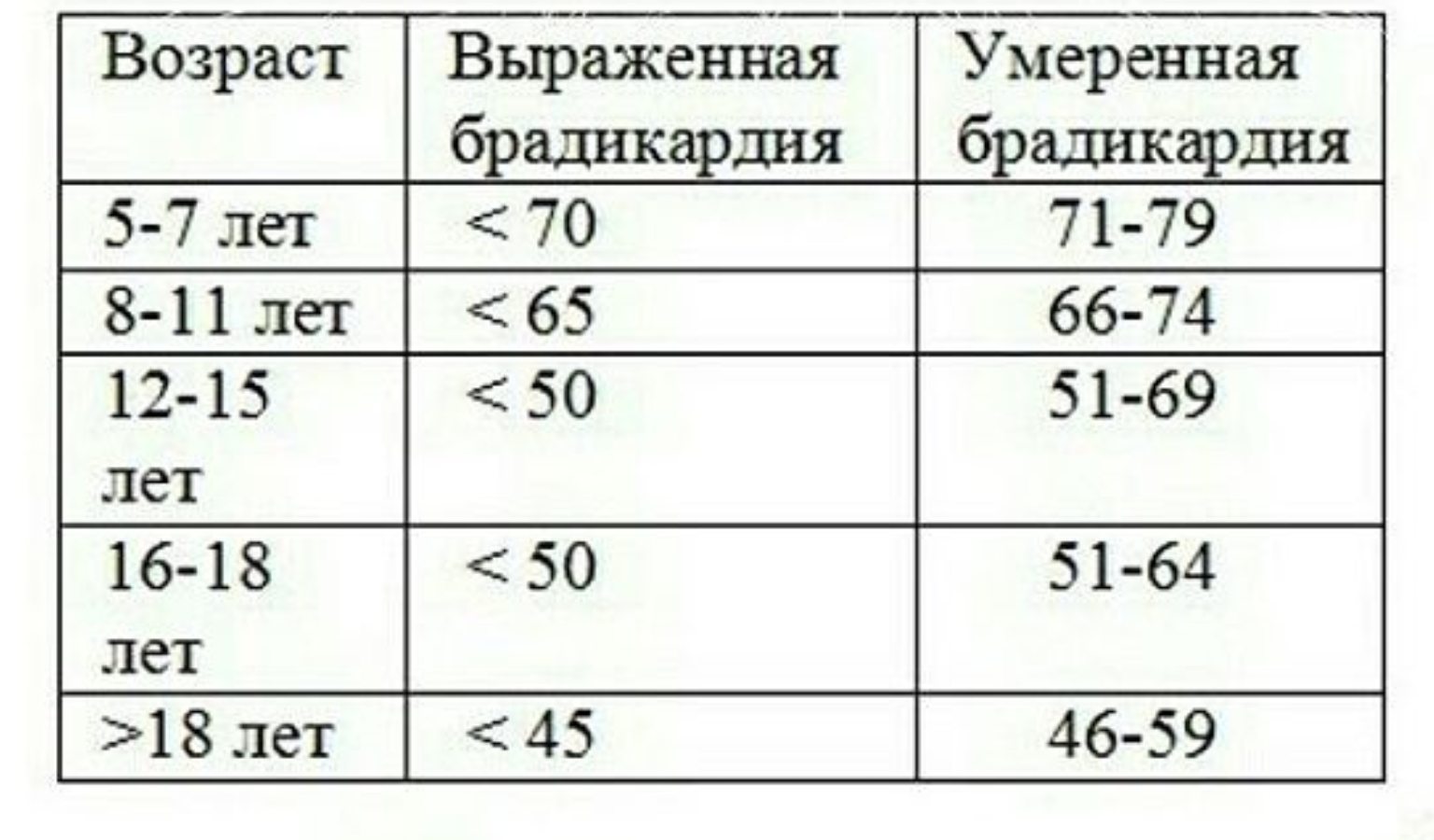
Детей с редким пульсом часто беспокоят головные боли, головокружение, повышенная утомляемость, плохая переносимость физической нагрузки. Границы умеренной и выраженной брадикардии представлены в таблице N2.
NB! : Обморок (синкопе) или предобморок (пресинкопе) – это повод к немедленному обращению за медицинской помощью. Большинство таких ситуаций, особенно в подростковом возрасте не опасны, но есть ряд патологических состояний, которые нуждаются в немедленном лечении.
Таблица N2. Интерпретация изменения ЧСС (уд/мин) у детей 5-18 лет (протокол ЦСССА ФМБА России)
Несколько слов о современных возможностях инструментальной регистрации пульса:
1. Стандартная ЭКГ, известная всем, ограничена 30-40 секундами регистрации, но в связи с простотой и доступностью незаменима в данном вопросе.
2. Суточное (Холтеровское) мониторирование (ХМ) ЭКГ дает информацию о каждом биении сердца в течение суток, его изменчивости в период сна и бодрствования, нагрузки и покоя. Одновременно ведется дневник наблюдения и, если он достаточно информативен, можно доказать или отвергнуть связь жалоб с изменениями на ЭКГ. Это «золотой стандарт» диагностики нарушений ритма сердца и проводимости в любом возрасте, начиная с рождения. Очень важно знать, что нормы, определяемые в покое, значительно отличаются от норм для суточного мониторирования, так как за сутки допускается больший диапазон изменений. Их приводить не буду, так как они – удел специалистов.
3. Наружные мониторы, так называемые Event recorder (регистраторы событий) – могут быть прикреплены к иповерхности тела от 7 до 28 дней, при этом для регистрации ЭКГ необходимо нажимать на кнопку, когда есть симптомы.
4. Ривил (Reveal) – имплантируемый под кожу прибор, напоминающий флешку – используются, если есть угрожающие симптомы, но на ХМ ЭКГ ничего не удается зарегистрировать. Такой прибор может находится под кожей до двух лет.
При регистрации редкого пульса на ЭКГ бывает полезным проведение пробы с физической нагрузкой, когда ЭКГ регистрируется в покое (лежа), после нагрузки 30 приседаний в течение 20 секунд) и через 3 минуты после нагрузки. Простая, но очень информативная проба: если пульс увеличивается адекватно нагрузке, своевременно восстанавливается и нет патологических изменений на ЭКГ, то поводов для беспокойства, как правило, нет. Тест с нагрузкой можно проводить и на специальных приборах – тредмил-тесте, велоэргометре и др..
Статью подготовил кардиолог медицинского центра «ТИГРЕНОК» Конопко Н.Н.
Тахикардия у детей
Тахикардия у детей — это увеличение частоты сердечных сокращений, вызванное физиологическими причинами, патологическими кардиальными и экстракардиальными факторами. Клиническая картина заболевания разнообразна: от бессимптомных вариантов до тяжелых пароксизмов, проявляющихся сердцебиением и кратковременным обмороком. Для диагностики тахикардии у детей проводят инструментальное обследование: ЭКГ с функциональными пробами, эхокардиографию, ЭФИ сердца. Чтобы купировать приступ назначают вагусную стимуляцию, медикаменты и электрическую кардиоверсию, а с целью предотвращения рецидивов показана длительная противоаритмическое лечение.
МКБ-10
Общие сведения
Проблема нарушений сердечного ритма является одной из наиболее актуальных и сложных в детской кардиологии. Среди всех видов аритмий тахикардии занимают первое место по встречаемости и риску развития жизнеугрожающих осложнений. Суммарная частота выявлений любых вариантов нарушений ритма у детей составляет 22,5 случаев на 100 тыс. человек. Данные по распространенности тахикардий неточные, что связано с диагностическими затруднениями, частым проявлением патологии в клинике различных экстракардиальных и кардиальных заболеваний.
Причины
Этиологические факторы тахикардии у детей могут быть физиологическими и патологическими. К физиологическим относят психоэмоциональное и физическое перенапряжение, повышение температуры окружающей среды, обильный прием воды и пищи. Подобные расстройства ритма длятся не более 3-5 минут, исчезают бесследно. Более обширную группу составляют патологические причины:
Факторы риска
Риск возникновения тахикардии повышается, если у ребенка есть предрасполагающие факторы. Для новорожденных (до 2 месяцев) это анте- и перинатальная патология, сопровождающаяся гипоксически-ишемическими поражениями головного мозга. В более старшем возрасте — неблагоприятный социально-семейный анамнез, частые стрессы, чрезмерные физические и умственные нагрузки. У подростков болезнь обычно начинается при половом созревании и связанными с ним гормональными изменениями.
Патогенез
Механизм формирования тахикардии зависит от локализации поражения. Для синусовых форм характерен повышенный автоматизм синоатриального узла и нарушение его автономной регуляции. Это процессы увеличивают возбудимость клеток и число сгенерированных импульсов. Гемодинамически болезнь проявляется изменением кровотока, который по мере прогрессирования патологии снижается и приводит к ишемии миокарда.
В случае с предсердной тахикардией пусковым механизмом является экстрасистола, а в основе происхождения аритмии выделяют 2 фактора: круговое движение волны возбуждения (re-entry) и формирование гетеротопного очага автоматизма. Эти же патогенетические факторы в сочетании с АВ-диссоциацией провоцируют у детей желудочковые расстройства ритма.
Классификация
По клиническому варианту все тахикардии подразделяются на пароксизмальные (приступообразные) и непароксизмальные. С учетом времени возникновения состояние бывает врожденным и приобретенным. По причине развития выделяют первичные (идиопатические) и вторичные варианты. В современной кардиологии наиболее часто используется классификация на основе электрофизиологии тахикардий, согласно которой существуют следующие формы:
Первые 3 варианта объединяют в группу суправентрикулярных тахикардий, которые составляют до 95% всех случаев аритмий в педиатрической практике. В отдельную категорию выделяют нарушения ритма, обусловленные наличием дополнительных проводящих путей. К этой группе относят пароксизмальную и хроническую ортодромную реципрокную тахикардию, пароксизмальную антидромную тахикардию.
Симптомы тахикардий у детей
Клинические признаки тахикардии разнообразны: они варьируют от бессимптомного течения до серьезных приступов, сопровождающихся потерей сознания. Умеренное учащение сердечных сокращений вызывает незначительные симптомы — слабость, ощущение сердцебиения, дискомфорт в предсердечной области. Подобные признаки зачастую остаются незамеченными, особенно у маленьких детей, с чем связаны трудности в диагностике заболевания.
При тяжелых формах тахикардии отмечаются синкопальные состояния — кратковременные обмороки вследствие снижения кровотока в сосудах мозга. Потере сознания предшествует эпизод головокружения и слабости, потемнение в глазах, повышенная потливость, похолодание рук и ног. Дети пубертатного (11-15 лет) и старшего школьного возраста (15-17 лет) жалуются на сердцебиение, тогда как дошкольники (3-7 лет) и младшие школьники (7-11 лет) не могут распознать этот симптом.
Тахикардия, обусловленная органическими поражениями сердца, сочетается с болями в грудной клетке слева. Неприятные симптомы имеют разную степень выраженности — от легкого покалывания до сильных сжимающих и давящих ощущений. Они преимущественно не связаны с физическим или умственным переутомлением. При хронически нарушенном ритме наблюдаются отеки нижних конечностей, одышка, бледность кожи, другие признаки сердечной недостаточности.
Наиболее сложно заметить учащение сердцебиения у детей на первом году жизни. Аритмия проявляется неспецифическими признаками — беспокойством, бледностью или синюшностью кожи, многократной рвотой. Во время приступа пароксизмальной аритмии новорожденный или младенец отказывается от груди или бутылочки, его дыхание становится частым и хриплым. Для тахикардий у пациентов раннего возраста также характерно повышенное потоотделение, задержка мочеиспускания.
Осложнения
Наиболее опасны тахикардии для детей 1-го года жизни, у которых в структуре сердечного цикла преобладает систола. При этом увеличение ЧСС выше возрастной нормы сопровождается дальнейшим сокращением длительности диастолы, снижением работы миокарда, сердечной недостаточностью. Среди осложнений хронических тахикардий у грудничков преобладает аритмогенная кардиомиопатия, которая возникает намного быстрее, чем у детей старшего возраста.
Хронические формы нарушений ритма вызывают застойную сердечную недостаточность, которая проявляется снижением микроциркуляции и доставки кислорода. В результате замедляется физическое и психическое развитие ребенка. При аритмиях повышается риск тромбообразования, инфарктов миокарда и инсультов. Длительные пароксизмальные тахикардии могут спровоцировать летальный исход, если больному вовремя не оказана медицинская помощь.
Диагностика
При первом обследовании специалист уточняет данные семейного анамнеза и наличие специфических симптомов. Осмотр у детского кардиолога начинается с пальпации и перкуссии грудной клетки, аускультации сердечных тонов и шумов. Результаты этих методов необходимы для постановки предварительного диагноза. Чтобы уточнить форму, степень тяжести и причины тахикардии, выполняется полный комплекс инструментальных исследований:
Лабораторная диагностика имеет у детей вспомогательное значение. В биохимическом анализе крови кардиолога интересует концентрация основных электролитов, липидограмма. Чтобы оценить состояние свертывающей системы, делают коагулограмму. Для выявления наследственных причин тахикардии (гипертрофической кардиомиопатии, синдрома Бругада, синдрома удлиненного QT) показано генетическое обследование.
Лечение тахикардии у детей
Консервативная терапия
Лечение тахикардий у детей делится на 2 этапа. Сначала проводится интенсивная противоаритмическая терапия для купирования эпизода учащенного сердцебиения, а после стабилизации состояния назначается длительный противорецидивный комплекс медикаментов. Препараты подбираются исходя из вида нарушения сердечного ритма, возраста, наличия органической кардиопатологии. Для устранения пароксизма тахикардии применяются:
При повторяющихся приступах тахикардии рекомендована противорецидивная антиаритмическая терапия. Если расстройство возникло вторично на фоне кардиальной патологии, подбирают этиотропные средства (противовоспалительные, антибактериальные, кардиотропные). Чтобы эффективно корригировать учащенный сердечный ритм, необходимо нормализовать электролитные и гормональные показатели организма, поэтому к терапии привлекают эндокринолога.
Хирургическое лечение
Если аритмии вызваны врожденными сердечными пороками, проводится их плановая коррекция сразу после рождения ребенка или в течение первого года его жизни. При рефрактерных к медикаментозной терапии желудочковых тахикардиях показана радиочастотная абляция эктопического очага возбуждения, после чего ритм восстанавливается. В редких случаях детские кардиохирурги имплантируют кардиовертер-дефибриллятор.
Прогноз и профилактика
Высокая вероятность полного излечения есть у детей, страдающих суправентрикулярными тахикардиями без органических поражений миокарда. Менее благоприятный прогноз при желудочковых аритмиях, которые без лечения провоцируют тяжелые осложнения. Профилактика заболевания включает антенатальную охрану плода и предупреждение врожденных пороков, своевременную диагностику и терапию воспалительных болезней сердца, ликвидацию сопутствующих патологий.