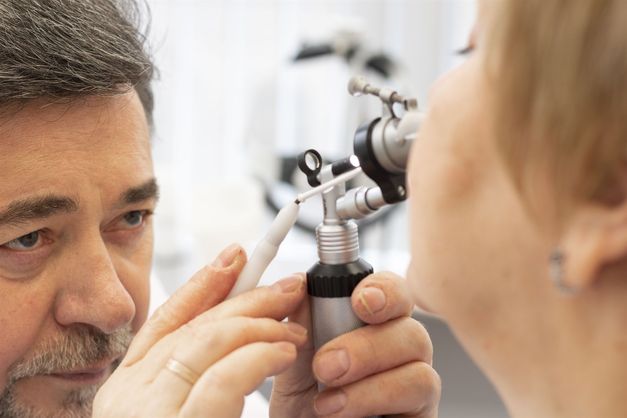
Турунда в нос что это
Как можно быстрее восстановиться после ринопластики, убрать отеки и синяки?
Частый вопрос от наших пациентов уже после операции: добрый день, подскажите пожалуйста, как можно быстрее восстановиться после ринопластики, убрать отеки и синяки?
Важно: если вы ещё не делали операцию по коррекции носа, то обязательно прочитайте статью про особенности и нюансы ринопластики.
Если вы уже прооперировались, то вас, возможно, заинтересует отдельная публикация про отёки после операции.
Перед тем, как решиться на операцию у человека обязательно возникает вопросы: как долго ему придется восстанавливаться, каких правил ему нужно будет придерживаться и какие процедуры делать.
Когда вынимают турунды из носа после ринопластики?
Турунды устанавливают в носу после ринопластики для того, чтобы не было кровотечений, и чтобы поддержать в нужном положении носовую перегородку. Это мешает дышать носом.
Снимают турунды через один или два дня после хирургического вмешательства. Это делают аккуратно и быстро, поэтому почувствовать боль пациент не успевает.
После снятия ватных тампонов появляется внутренний отек, который тоже затрудняет дыхание. Со временем он сходит. Если вам интересна информация об отеках, просмотрите статью о первичных и вторичных отеках.
Больно ли снимать гипс после ринопластики?
После пластики носа через неделю или через 10 дней убирают гипсовую повязку или специальную носовую шину. К этому времени первичный сильный отек уже частично сходит, повязка лежит не так плотно и болтается. Поэтому снимать гипс практически не больно. В редких случаях он отлетает сам.
Важно! Самостоятельно устранять гипс категорически запрещается. Иначе это повлечет за собой нежелательные осложнения.
Как лечить синяки после ринопластики?
После ринопластики синяки можно отнести к естественным ожидаемым осложнениям. Они возникают из-за того что во время операции неизбежно травмируются сосуды.
Чтобы уменьшить гематомы сразу после операции врач может накладывать лед, если это допустимо.
Потом пациент может пользоваться мазями, специальными примочками, делать легкий массаж лица, делать назначенные физиопроцедуры и соблюдать все рекомендации хирурга.
Перед тем, как решить, какой мазью можно пользоваться, лучше всего посоветоваться со своим пластическим хирургом. Может быть это будет Бадяга, может быть гель Траумель-С и так далее.
Синяки должны сойти полностью уже через две недели после операции.
Как бороться с отеком носа после ринопластики?
Борьба с отеками начинается еще до операции. В каком смысле? Пациенту нужно за несколько дней до операции полностью отказаться от курения, от прием алкогольных напитков и ограничить прием некоторых лекарственных препаратов.
Потом свою роль играет пластический хирург. Еще в ходе операции он использует специальные препараты, уменьшающие отечность тканей. О том как это делает Григорянц В.С. предлагаем узнать из следующего видео.
После операции отек обязательно возникает. Однако пациент может либо усиливать его образование, либо помогать сдерживать.
Это будет зависеть от того:
Чтобы уменьшить отеки врач назначает проведение физиотерапевтических процедур (микротоковая терапия, массаж, электрофарез и т.д.) и соответствующее лечение.
Как долго держится отек после ринопластики?
Как помогает восстановиться физиотерапия?
Воздействие на необходимые участки тела микротоками помогает улучшать кровообращение, что способствует уменьшению отеков.
Ультразвук помогает улучшить обменные процессы между клетками, восстановить кровообращение и способствует стимуляции образования новых клеток.
Когда необходим гель Траумель-С?
После пластики для ускорения восстановления тканей часто пользуются средствами, уменьшающими отек и рассасывающими гематомы. Мазь Траумель-С является таким средством. Вещество аккуратно наносят на пораженный проблемный участок дважды в день. В отдельных сложных случаях наружное применение сочетают с приемом внутрь таблеток похожего состава.
Также важно соблюдать все рекомендации врачей относительно периода реабилитации. Об этих ограничениях, вы можете прочесть в статье » Что можно, а что нельзя делать после ринопластики?»
Важно! Перед тем, как окончательно решить, использовать препарат или нет, обязательно посоветуйтесь с лечащим врачом.
Что такое отек надкостницы после ринопластики?
Надкостница – это тонкая ткань, которая покрывает кости. Она играет очень важную роль том, чтобы кости срастались.
Повреждение надкостницы происходит, когда в ходе операции затрагиваются кости. В частности, если делают удаление горбинки носа с остеотомией.
Отек надкостницы появляется по разным причинам. Обуславливается это чаще всего особенностями строения организма человека. Если он появляется, а это уже заметно на третью, четвертую неделю после пластики носа, требуется вовремя начать лечение. В противном случае может образоваться костная мозоль или костный нарост, удалить который можно будет только хирургическим путем.
На фото показано, как выглядит костная мозоль
В данном случае очень важно обратиться за своевременной помощью к своему хирургу.
Со стороны пациента нужно отказаться от того, чтобы во время реабилитации после удаления горбинки носа носить солнцезащитные очки. Они вызывают давление на переносицу и могут приводить к неправильному срастанию костной ткани.
Передняя тампонада носа
Точную стоимость услуг и наличие вакцины сети клиник «Доктор рядом» можно узнать по телефону +7 (495) 230‑03‑09 или в регистратуре.
Причины кровотечений из носа
Наиболее часто встречающийся вид кровотечений – это кровотечение из носовой полости. Чаще всего оно является симптомом патологического состояния организма, а также может свидетельствовать о наличии заболеваний носа и его придаточных пазух, травмах, стрессах.
Выделяется несколько причин, провоцирующих появления носового кровотечения:
травматические – возникновение травматических поражений носа различного характера, в том числе и вследствие оперативного вмешательства;
симптоматические – появление кровотечений из носа в результате симптоматических проявлений болезней почек, печени, сердца, легких, кровеносной и сердечно-сосудистой систем, застойной гиперемии, инфекционных заболеваний и прочих патологий;
конкоментирующие (идущие вместе с менструацией) и викарные (заменяющие отсутствующие менструации) носовые кровотечения у женщин.
Какой бы ни была причина возникновения, кровотечение необходимо остановить в кратчайшие сроки.
Как остановить кровь из носа в домашних условиях
Незначительное носовое кровотечение дома можно остановить с помощью некоторых способов:
путем введения в нос тампона, который пропитан трехпроцентной перекисью водорода либо смочен в сосудосуживающих каплях – например, в нафтизине;
выполнением глубокого вдоха носом и выдоха ртом с одновременным приложением холода в район затылка и переносицы.
Человек при этом должен находиться в сидячем либо полусидящем положении и опустить голову, чтобы воспрепятствовать затеканию крови в ротоглотку. Если эти способы не помогли, необходимо незамедлительно обратиться в лечебное учреждение, где врачом будет выполнена задняя либо передняя тампонада носа.
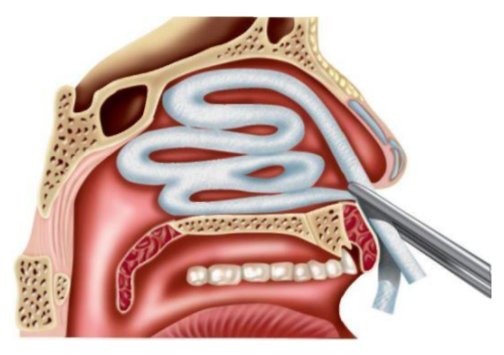
Техника выполнения передней тампонады носа
Проведение передней тампонады носа осуществляется после предварительного обезболивания посредством использования местных анестезирующих средств – лидокаина, новокаина и других. Алгоритм действий таков:
Пациента усаживают, слегка наклонив его голову вперед. Если такое положение принять невозможно, он ложится на бок либо на живот.
Пациент берет в руки лоток, предназначенный для сбора крови, или его устанавливают на клеенку рядом с лицом пациента.
Носовая полость очищается от кровяных сгустков, затекшую кровь следует сплевывать в лоток.
Слизистые оболочки носа обрабатываются анестезирующим средством.
Турунда длиной около 70 сантиметров и шириной 1-1,5 сантиметра смачивается трехпроцентным раствором перекиси водорода или пропитывается вазелиновым маслом и гемостатическими средствами.
Пинцетом врач захватывает конец турунды, сделав отступ на 4 сантиметра.
Турунда вводится в носовую полость до заднего отдела.
Путем укладывания турунды от дна полости до носоглотки в виде гармошки выполняется передняя тампонада полости носа.
Если присутствует кровотечение с обеих сторон, производится двусторонняя тампонада носа.
На нос накладывается пращевидная повязка.
Использованные материалы дезинфицируются и при необходимости утилизируются.
Инструкция
Тампон остается в носовой полости в течение двух-трех суток. Его удаление происходит после предварительной пропитки трехпроцентным раствором перекиси водорода. В исключительных случаях турунду могут оставить в носу на срок до семи дней, при таком развитии событий ее необходимо ежедневно пропитывать растворами антибиотиков, аминокапроновой кислоты.
Также техника выполнения передней тампонады носа при кровотечении может включать использование заблаговременно приготовленных стерильных тампонов, состоящих из пальца, отрезанного от резиновой перчатки, внутрь которого помещен поролон. Носовая полость с требуемой стороны полностью заполняется такими тампонами. В настоящее время широкое распространение получили специальные стерильные тампоны, которые хорошо впитывают жидкость, находясь носовой полости, и способны расширяться при этом, обеспечивая возникновение давления, способствующего прекращению носового кровотечения.
В случае если после выполнения вышеупомянутых медицинских манипуляций кровотечение не прекращается либо возникло кровотечение из носа у детей, необходимо осуществить экстренную госпитализацию в стационар.
Возможные осложнения после процедуры
Если техника выполнения тампонады носа была неправильной либо процедура проводилась несвоевременно, вероятно возникновение ряда осложнений. Наиболее часто появляются следующие последствия:
возникают рецидивные проявления либо начинается гнойное инфицирование;
происходит образование гематом и септическое поражение крови;
происходят некротические разрушения тканей;
перегородка, ноздри, полость носа деформируются.
Стоимость проведения передней тампонады носа
В сети клиник «Доктор рядом» передняя тампонада носа при кровотечении выполняется по цене 1 590 рублей.
Пять процедур на приеме ЛОР-врача, которые, как правило, вам не нужны
Почему доказательные ЛОР-врачи не рекомендуют «кукушку», промывание миндалин и мазки на флору? Давайте разберемся вместе.
Промывание лакун небных миндалин
Рекомендуется врачами при хроническом тонзиллите, в том числе для профилактики обострений заболевания. Может проводиться шприцем со специальной насадкой — канюлей или вакуумным методом.
Небные миндалины представляют собой скопления лимфоидной ткани в глотке, их важной анатомической особенностью являются крипты. Крипты — это ветвящиеся углубления в миндалинах, благодаря которым увеличивается площадь соприкосновения лимфоидной ткани с инфекционными агентами и, как следствие, быстрее осуществляется иммунный ответ.
В криптах также образуются тонзиллолиты — казеозные пробки, представляющие собой плотные образования, состоящие из слущенного эпителия и остатков пищи. Обычно пробки мелкие и выводятся сами, для человека этот процесс протекает незаметно. В ряде случаев пробки задерживаются в криптах, а когда к ним присоединяются бактерии и лейкоциты, они увеличиваются в размерах и становятся более плотными. С наличием тонзиллолитов связывают ощущение дискомфорта в горле, першение, рефлекторный кашель и очень редко, лишь в 3% случаев — галитоз (неприятный запах изо рта). Среди нормальной микрофлоры крипт отдельно выделяются анаэробы, вырабатывающие летучие соединения серы, именно из-за них пробка приобретает характерный неприятный запах.
Считается, что у казеозных пробок нет негативного влияния на здоровье, а значит опасности они не представляют. Только в России и на постсоветском пространстве выявление пробок ассоциировано с наличием хронического тонзиллита. В других странах это заболевание классифицируют как стойкое воспаление и отек в горле, сопровождаемые болевым синдромом, в ряде случаев требующие назначения системной антибактериальной терапии.
В нашей стране врачи обычно рекомендуют курс промываний, состоящий из 5 процедур, которые проводятся через день или реже. Данный подход основан не на доказательствах эффективности, а на предпочтениях конкретного специалиста, «его личном опыте» и желании пациента. Растворы для промывания используются самые разнообразные — начиная от фурацилина, заканчивая системными антибиотиками и бактериофагами.
Зарубежные врачи предлагают пациентам удалять пробки самостоятельно самыми различными способами. Не доказано, что курсовое промывание миндалин уменьшает частоту образования тонзиллолитов. Если казеозные пробки доставляют человеку выраженный дискомфорт, или его беспокоит неприятный запах изо рта, предлагается обсудить с лечащим врачом возможность тонзиллэктомии (удаления миндалин). Иногда, увы, это единственный способ избавления от пробок. Допускается разовое промывание миндалин для удаления тонзиллолитов (не в период обострения хронического тонзиллита!), если они доставляют сильный дискомфорт, в том числе психологический, а у пациента не получается это сделать самостоятельно.
Лечебный эффект промывания небных миндалин при профилактике обострений хронического тонзиллита не доказан. Четких рекомендаций, определяющих количество процедур, тоже нет.
Важно знать: промывание лакун миндалин — не лечебная и не профилактическая процедура.
«Кукушка» или промывание носа методом перемещения жидкости по Проетцу
Метод, разработанный американским оториноларингологом Артуром Проетцом более века назад. Много лет использовался ЛОР-врачами для лечения острых заболеваний носа и околоносовых пазух.
Российскими ЛОР-врачами «кукушка» назначается практически при любых жалобах пациентов, начиная с острого ринита и синусита, заканчивая острым аденоидитом и евстахиитом. Техника промывания: пациент лежит на спине (реже сидит), в одну половину носа нагнетается антисептический раствор, из другой удаляется при помощи отсоса. Во время процедуры его просят произносить слово «ку-ку», чтобы снизить вероятность попадания раствора в горло и гортань (при этом мягкое небо поднимается, закрывая носоглотку). Однако все равно существует высокий риск попадания жидкости в дыхательные пути, особенно у детей, которые не всегда понимают, что от них требуется, и ведут себя беспокойно.
Из-за создания отрицательного давления в полости носа «кукушка» может быть травмирующей для воспаленной слизистой оболочки полости носа, а при наличии сильного отека в носу и носоглотке — болезненной для ушей.
Использование «сложных составов» для промывания менее предпочтительно, чем физиологический раствор. Антисептики могут дополнительно высушивать воспаленную слизистую оболочку полости носа. Добавление в раствор антибиотиков также не дает лечебного эффекта (в «кукушке» это зачастую антибиотик резервного ряда диоксидин, его побочные действия опасны: экспериментальные исследования показали, что он оказывает мутагенное и повреждающее действие на кору надпочечников). Добавление таких гормональных препаратов, как дексаметазон или гидрокортизон также не оправдано — есть более подходящие гормоны для использования в полости носа (мометазон, флутиказон, будесонид и др.). При наличии показаний эти спреи могут успешно применяться, при этом они обладают низкой биодоступностью, то есть, действуют только в носу, не оказывая системного влияния на организм и не проявляя значимых побочных эффектов.
Доказано, что промывание носа с положительным давлением (баллон Долфин, Нети пот) более действенно. Такие промывания особенно эффективны при аллергическом рините и хроническом синусите.
Важно знать: при остром бактериальном синусите имеет смысл обсуждать применение только оральных антибиотиков. Ни местные антибиотики, ни местные антисептики не показаны, даже в качестве дополнения к лечению.
Пункция верхнечелюстной пазухи
Практически не применяется в современной оториноларингологии. При остром бактериальном синусите показаны системные антибактериальные препараты широкого спектра действия, которые успешно справляются с бактериальным процессом без пункций и «кукушек».
Пункции при бактериальном процессе в верхнечелюстных пазухах в основном показаны, если нужен посев содержимого пазухи — как правило при неэффективности 1-2 курсов антибактериальной терапии.
Очень редко такие пункции проводят с диагностической целью, когда нет возможности выполнить рентгенографию или компьютерную томографию околоносовых пазух. Еще одним показанием является выраженный болевой синдром, связанный с давлением содержимого на стенки пазухи. Пункция при этом делается однократно на фоне основного лечения. Несколько пункций показаны только в случае нестихающего бактериального процесса при двух и более курсах антибиотиков, при этом возможности провести эндоскопическое хирургическое вмешательство на пазухах нет.
Доказано — пункция верхнечелюстной пазухи не ускоряет процесса выздоровления.
Важно знать: пункция, как и любой инвазивный метод, может иметь осложнения, среди них — травма медиальной стенки орбиты, носослезного канала, мягких тканей щеки, носовое кровотечение.
Эндоларингеальные вливания
Рекомендуются при остром ларингите, наравне с небулайзерами, муколитиками и многим другим.
Причиной острого ларингита в большинстве случаев является вирусная инфекция. Поэтому основное лечение здесь — время. Применение антибиотиков не показано даже при легких бактериальных инфекциях в гортани, которые встречаются существенно реже, чем вирусные.
При эндоларингеальном вливании раствор попадает непосредственно на голосовые складки в момент фонации, а значит очень высок риск его попадания в нижние дыхательные пути. В случаях, если гортань видно плохо и техника процедуры не соблюдается, врач вливает раствор в пищевод, пациент его проглатывает, положительного эффекта после процедуры, даже временного, не происходит. В то же время такое «слепое» вливание раствора повышает риск аспирации (попадания в дыхательные пути).
Для вливаний в гортань используются антибиотики, которые при местном применении не обладают бактерицидным эффектом. Могут использоваться масляные растворы, положительный эффект от которых легко заменяется домашним увлажнителем и проветриванием. Эффект от применения гормональных средств (дексаметазона или гидрокортизона) очень кратковременный. При этом в экстренных ситуациях, например, у певцов перед концертом, предпочтение стоит отдать системному применению гормональной терапии. Применение гормонов приводит к быстрому исчезновению воспаления голосовых складок и улучшению качества голоса, но приходится мириться с возможными побочными эффектами данной группы лекарств, поэтому в стандартных ситуациях потенциальный риск при их использовании превышает возможную пользу.
В ряде исследований было доказано, что голос восстанавливается в равные сроки — при лечении антибиотиками и при приеме плацебо.
Важно знать: вирусный ларингит длится обычно 7-10 дней и проходит самостоятельно.
Мазки на флору (из носа, зева, ушей)
В подавляющем большинстве случаев в них нет необходимости. По каждому заболеванию известны наиболее частые возбудители, и эмпирическая терапия хорошо справляется со своими задачами.
Острый бактериальный синусит. Забор материала должен быть выполнен либо непосредственно из пазухи (во время пункции), либо из среднего носового хода под контролем эндоскопа. При этом тампон, которым выполняется забор, не должен касаться окружающих структур. Иногда это сложно осуществить, особенно у детей, поэтому техника нарушается, что приводит к попаданию в материал «путевой» микрофлоры, а истинный возбудитель остается на втором плане.
Острые тонзиллиты. Рекомендованы два исследования. Стрептатест — экспресс-диагностика на β-гемолитический стрептококк группы А (БГСА). И, если он отрицательный, — мазок из зева непосредственно на БГСА. Только при БГСА-тонзиллите есть абсолютные показания к проведению антибактериальной терапии, потому что только в этом случае есть риск развития острой ревматической лихорадки, ведущей к грозным осложнениям.
Обострение хронического тонзиллита. В этом случае бактерии, полученные в посеве с поверхности миндалин, не соотносятся с теми, что находятся внутри, а значит посевы «на флору» также неинформативны для определения тактики лечения.
Острый наружный или средний отиты. Мазок показан при тяжелом течении, неэффективности назначенного лечения через 48-72 часа, частых рецидивах отита, иммунодефиците, при воспалении после хирургического вмешательства на ухе.
В подавляющем большинстве случаев в мазках на флору нет необходимости.
Важно знать: бактериологическое исследование показано только при неэффективности базового лечения, осложненном течении заболевания, нетипичной клинической картине болезни.
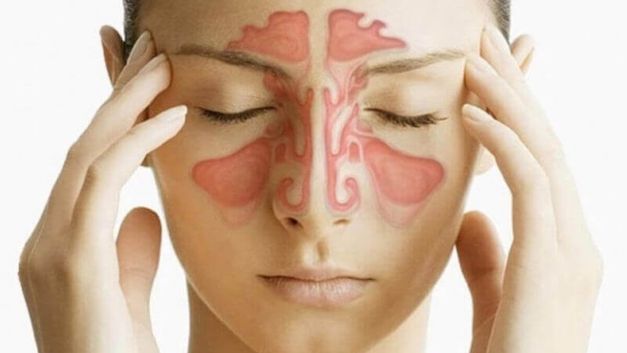
Гайморит
Гайморит – это воспаление в слизистой оболочке носа, а именно гайморовых пазух. Отсюда и соответствующее название. Заболевание носит инфекционный характер, имеет несколько форм и типов.
Гайморит – это воспаление в слизистой оболочке носа, а именно гайморовых пазух. Отсюда и соответствующее название. Гайморовы пазухи целиком занимают все пространство в верхней челюсти. В крайних формах воспаление переходит в костную ткань. Потому специалисты относят этот недуг к синуситам, то есть к болезням, которые возникают в пустых костных полостях в человеческом черепе.
Заболевание носит инфекционный характер, имеет несколько форм и типов. Гайморит распространен по всему свету. Согласно данным ВОЗ, от недуга страдает около 10% населения земли.
Почему появляется гайморит?
Существует множество причин возникновения воспаления в носу, основные из них:
Все же главной причиной возникновения болезни считается наличие в носоглотке различных инфекций. Они проникают в пазухи через другие источники воспаления. Иногда гайморит возникает из-за воспаления зуба. В медицинской практике такой случай зовется одонтогенным. Корни некоторых зубов (шестерок) верхней челюсти могут входить в гайморову пазуху. Считается, что такое явление – особенность организма, а не патология.
Также воспаление может спровоцировать стрептококки, грибковые инфекции или стафилококки, а также микоплазмы или хламидии.
Виды гайморита: симптомы и специфика течения болезни
Специалисты разделяют заболевание на несколько типов в зависимости от формы ее течения.
Хронический гайморит
Болезнь переходи в такую форму после нескольких попыток лечения острого гайморита. Хроническое воспаление носовых пазух появляется также из-за других заболеваний, которые не связаны никаким образом с ЛОР органами или любыми травмами носа. Такая форма болезни имеет ряд специфических симптомов, которые периодически стихают или обостряются:
Острый гайморит
Самый распространенный тип заболевания. Это быстроразвивающаяся форма, которая возникает из-за различных респираторных болезней, например, ОРВИ, насморка, сезонной простуды, воспаления зубов верхней челюсти (шестерок).
Обычно возбудители попадают в организм через тонкие каналы, которые соединены с носом. После чего в большом объеме начинают вырабатываются лимфоциты. Это микроорганизмы иммунной системы, которые обеззараживают опасные бактерии и инфекции. Из-за этого скапливается слизь. Через каналы она попадает в наш нос и закупоривает их. Она давит на стенки и вызывает сильное воспаление. Эта форма гайморита у взрослых и детей проходит без повышения температуры, однако у нее все же есть другие характерные симптомы.
Лечение такой формы считается эффективным, если слизь начинает покидать каналы. Тогда болезнь проходит без осложнений и перехода в хроническую форму. Для острого гайморита характерны следующие специфические симптомы:
Двухсторонний гайморит
Считается наиболее опасной формой заболевания, которая сложнее подается терапии. Происходит воспаление слизистой оболочки в синусах, которые расположены с двух сторон носа.
Двухсторонний гайморит возникает из-за микроорганизмов, попавших в синусы изо рта или органов дыхания. Чаще двусторонний гайморит проявляется в острой форме, перетекая в хроническую при неэффективном лечении.
Болезнь диагностируется при наличие следующих симптомов:
Гнойный гайморит
Считается, что эта форма вызвана неверной терапией или попыткой самолечения острой формы заболевания. Причина возникновения – вирусы, инфекции или простуды, которые пациент решил перенести без лечения и обращения к специалисту.
Для гнойного гайморита характерно скопление болезнетворных бактерий в пазухах. Воспаление может перенестись на костные ткани лица. Это очень опасно, так как это затруднит процесс лечения и растянет его на неопределенный срок.
Одонтогенный гайморит
Форма болезни, вызванная воспалением зубов или ЛОР органов. Обычно такой тип недуга возникает у людей, которые не следят за здоровьем ротовой полости. Пораженные корни зубов верхней челюсти (обычно это шестерки) заражают слизистую оболочку синусов. Из-за них в слизистую оболочку носа попадает гной. Тогда в пазухах скапливается слизь и закупоривает каналы. Для одонтогенного гайморита характерны следующие специфические симптомы:
Аллергический гайморит
Обычной такой форме заболевания подвержены аллергики, то есть люди восприимчивые к внешним раздражителям, например, к тополиному пуху, цветочной пыльце, пыли и другим.
Аллерген проникает в пазухи и вызывает выработку лейкоцитов. Они начинают скапливаться в синусах и закупоривать каналы, воспаляя слизистую оболочку. Для такой формы гайморита характерны следующие признаки:
Катаральный гайморит
Распространенный тип болезни среди подростков и детей. Его появление провоцируют вредные бактерии, проникшие в гайморовы пазухи. Тогда опухают слизистые оболочки носа, сужая канал попадания слизи.
Катаральный гайморит считается наиболее легкой формой воспаления, которая при своевременном лечении проходит быстро и без последствий. Для него характерны следующие симптомы:
Полипозный гайморит
Такая форма развивается при появлении в носовых пазухах полипов, перекрывающих каналы для удаления слизи из синусов. Что такое полипы? Это нездоровые образования, которые возникают в слизистой оболочке из-за быстрого и чрезмерного деления клеток.
Полипы могут появится по нескольким причинам – наследственные факторы, последствия травм носа, не долеченные вирусные или бактериальные болезни.
Пациенты обычно сообщают о следующих симптомах:
Как проходит лечение гайморита?
При появлении первых симптомов заболевания необходимо обратиться к специалисту. Врач проведет опрос, осмотр и диагностику. После чего будет назначена стратегия терапии. Лучше не оттягивать с походом к специалисту. Тогда болезнь может спровоцировать появление серьезных осложнений или перейти в хроническую форму. Также рекомендуется периодически посещать специалиста в качестве меры профилактики.
Как лечится гайморит? После взятия анамнеза специалист назначает стратегию терапии. Лечение может проходить в нескольких формах – обычная терапия, физиотерапия или хирургическое вмешательство. В первом случае пациенту назначается ряд медикаментов, которые должны подавить воспаление и устранить болевые ощущения.
Физиотерапия назначается как сопутствующий способ лечения. Одним из таких методов является прогревание: оно проводится при помощи синей лампы. Хирургическое вмешательство – самый крайний способ, назначающийся в запущенных формах болезни. Пункцию или прокол пазухи делают специальной иглой для диагностики и извлечения гнойных масс.
Возможно ли вылечить гайморит в домашних условиях?
Самолечение считается самым неэффективным методом терапии. Оно может замедлить процесс выздоровление или вызвать ряд осложнений. Можно проводить сопутствующие процедуры дома, например, ингаляцию. Прогревания и ингаляции можно делать самостоятельно дома, подышав над кастрюлей с картошкой, накрывшись одеялом, или приложив к области возле носа горячее вареное яйцо.
Вы можете пробовать разные сопутствующие меры, однако саму стратегию терапии назначает лечащий врач. Это является залогом быстрого выздоровления без последствий.
Можно ли принимать антибиотики при гайморите?
При лечении различных форм гайморита назначаются антибиотики. Наиболее действенными считаются такие группы препаратов, как:
Все медицинские препараты должны назначаться лечащим врачом. Неправильное употребление антибиотиков грозит серьезными нарушениями в работе организма.
Помогают ли капли от гайморита?
Традиционные спреи от насморка имеют большой минус, т.к. при их длительном применении мы получаем обратный эффект – стойкий отек слизистой оболочки. Специалисты рекомендуют применять не боле 2 дней. Существуют специальные капли при гайморите у взрослых, которые можно использовать до 7 дней. Они считаются наиболее эффективными средствами.
Такие медицинские препараты назначает лечащий врач с учетом результата осмотра, опроса и диагностики.