заострение межмыщелковых бугорков коленного сустава что это такое
Заострение межмыщелковых бугорков коленного сустава что это такое
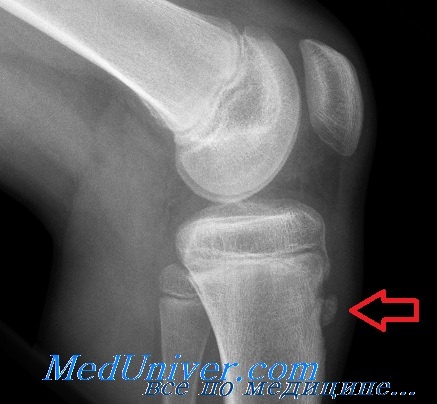
Остеохондропатия бугристости большеберцовой кости (болезнь Осгуда-Шлаттера) стречается у учащихся хореографических училищ в возрасте 13—17 лет, причем мальчики болеют чаще девочек.
Клинически заболевание протекает с. появления болей и припухлости в области бугристости болыиеберцовой кости после физической нагрузки. Покой и тепловые процедуры снимают боли.
У танцовщиков со стажем приходится встречаться с последствиями болезни Осгуда — Шлаттера в виде постоянных болей, возникновения бурситов в области прикрепления связки надколенника к бугристости больше-берцовой кости, которая у них постоянно увеличена.
Рентгенологически отмечается характерная картина для этого заболевания. У молодых людей, когда еще не закрылась зона роста, видны неслившийся апофиз бугристости и отдельные костные фрагменты. Часто можно видеть значительную деформацию бугристости в виде «хобота». У более старших танцовщиков эта бугристость может иметь вид отдельных костных фрагментов.
Лечение болезни консервативное. Для улучшения местного кровообращения требуется предоставить покой на 2—3 нед, назначают тепловые процедуры (УФО, теплые ванны, парафино-озокеритовые аппликации, полуспиртовые компрессы), электрофорез с йодидом калия или хлоридом кальция. Хирургическое лечение при этом заболевании в молодом возрасте не показано; оно показано в более старшем возрасте при условии отсутствия эффекта от консервативного лечения, наличии болей, невозможности заниматься танцевальной деятельностью и если при рентгенологическом обследовании отмечается фрагментация бугристости большеберцовой кости и отдельно лежащих фрагментов, которые могут травмировать связку надколенника.
Деформирующий артроз коленного сустава
Это тяжелое дегенеративно-дистрофическое заболевание коленного сустава. У артистов балета коленный сустав часто подвержен этому заболеванию и занимает второе место после деформирующего артроза I плюснефалангового сустава.
Причины развития деформирующего артроза коленного сустава самые разнообразные. Наиболее частыми являются травмы коленного сустава, хроническая микротравматизация, воспалительные явления, несвоевременно удаленные поврежденные мениски. В результате перегрузок нарушается питание суставного хряща, возникает гипоксия тканей, окружающих коленный сустав.
У ведущих солистов балета, имеющих большую нагрузку и занятость в спектаклях, рано отмечаются явления деформирующего артроза коленного сустава различной степени. Наиболее выраженные явления деформирующего артроза коленного сустава наблюдаются у исполнителей прыжковых партий, у артистов балета в течение многих лет, танцующих с поврежденным мениском, у танцовщиков с большим стажем работы. Причиной артроза может быть поздняя диагностика и неправильное лечение различных внутрисуставных повреждений коленного сустава.
Диагностика деформирующегося артроза коленного сустава несложна. Многие авторы выделяют триаду основных рентгенологических признаков, которым сопутствует соответствующая клиническая картина: неравномерное сужение суставной щели, склероз (уплотнение) субхондральных пластинок, краевые костные разрастания в области эпифизов костей и заострение межмыщелковых возвышений.
Выделяют три степени развития деформирующего артроза.
I степень — это склероз субхондральных пластинок, заострение межмыщелковых возвышений, умеренные боли в суставе после физической нагрузки, нежный хруст при движениях в суставе.
III степень — самая тяжелая степень развития деформирующего артроза. Клинически отмечается ограничение подвижности в коленном суставе, боли как после физической нагрузки, так и в покое, деформация сустава, выраженный хруст. В этой стадии синовиты бывают уже реже и сустав почти «сухой». Отмечается атрофия мышц бедра. На рентгенограмме суставная щель узкая, массивные костные разрастания, дегенеративные кисты в субхондральной зоне, суставные поверхности резко деформированы, явления подвывиха в суставе.
Артисты балета выносливы и постоянно находятся в высокой тренированной форме. Из-за деформирующего артроза артисты балета не теряют трудоспособности на длительный срок. У них редко развиваются запущенные формы артроза.
Лечение больных с деформирующим артрозом коленного сустава может быть самым разнообразным. Широкое применение находят физические и бальнеологические методы лечения. Методика лечения больных, страдающих деформирующим артрозом, сопровождающимся синовитом, заключается в следующем: всем больным проводится пункция коленного сустава, удаляется жидкость, в полость сустава вводится гидрокортизон, кена-лог, или артепарон. У ряда больных одновременно проводится оксигенотерапия, т. е. вводится кислород в количестве 60—80 см3.
В промежутках между введениями кислорода больные занимаются лечебной гимнастикой и получают массаж для улучшения кровообращения и питания в тканях. Хороший эффект дает санаторно-курортное лечение на бальнеологических (Цхалтубо, Сочи — Мацеста, Пятигорск) и грязевых (Саки, Евпатория, Одесса) курортах.
Стеноз межмыщелкового пространства коленного сустава
Стенозом межмыщелкового пространства называется его избыточное сужение. Различают первичный и вторичный стеноз межмыщелкового пространства.
Этиология
Различают первичный и вторичный стеноз межмыщелкового пространства.
Первичный стеноз межмыщелкового пространства – конституциональная особенность, часто встречающаяся у женщин, причиной которой не является травма. В некоторых случаях, крайнее сужение межмыщелкового пространства (вид «готической арки») является случайной находкой.
Вторичный стеноз межмыщелкового пространства – хроническая недостаточность передней крестообразной связки, нередко приводящая к стенозу межмыщелкового пространства вследствие образования остеофитов. Даже если при реконструкции передней крестообразной связки была выполнена нотч-пластика, возможно рецидивирование стеноза. Предрасполагающим фактором является неудача при достижении полного разгибания во время реабилитации. При дегенеративных изменениях в суставе формирование остеофитов в межмыщелковом пространстве возможно и при отсутствии недостаточности передней крестообразной связки.
Клиническая картина
Патогномичные симптомы отсутствуют. В тяжёлых случаях наблюдается ограничение разгибания. Клиническая симптоматика определяется сопутствующими патологическими изменениями (остеоартрит, недостаточность ПКС и т.д.)
Диагностика
Клиническая диагностика зависит от сопутствующих изменений (остеоартрит, предыдущая пластика ПКС и т.п.).
При рентгенографии в проекции Розенберга в положении стоя можно выявить сужение межмыщелкового пространства. В связи с вовлечением в стеноз межмыщелкового пространства хряща, рентгенологические данные в большинстве случаев не столь информативны как артроскопические.
МРТ даёт мало дополнительной информации, однако для выявления сопутствующих патологических изменений это исследование может оказаться весьма полезным.
Артроскопические данные
При ревизии выявляется сужение межмыщелкового пространства, которое в некоторых случаях принимает вид щели, что может препятствовать осмотру передней крестообразной связки. Остеофиты, как правило, обнаруживаются на крыше и по краям межмыщелковой вырезки. Остеофиты межмыщелкового пространства иногда уподобляются «гильотине», частично или полностью повреждая протез связки.
При артроскопии после реконструкции передней крестообразной связки нередко выявляется фиброзное разрастание в области выполнения нотч-пластики.
Лечение
При случайно выявленном бессимптомном стенозе межмыщелкового пространства лечение не требуется.
При ограничении разгибания или фиброзных изменениях задней капсулы для формирования пространства между трансплантатом передней крестообразной связки или задней крестообразной связки и крышей межмыщелкового пространства следует иссечь рубцы и спайки в передней области коленного сустава при максимальном разгибании конечности (как минимум 3-4 мм). Для создания дополнительного пространства в суставе можно выполнить нотч-пластику, что позволит растянуть заднюю капсулу.
Адекватная нотч-пластика является важным этапом реконструкции передней крестообразной связки, но избыточное расширение межмыщелкового пространства не рекомендуется при каждой операции.
Чем более кпереди сформирован большеберцовый канал, тем в большей степени при ревизионном вмешательстве необходима нотч-пластика. Поэтому при любой реконструкции передней крестообразной связки важно аккуратно сформировать большеберцовый канал.
Техника операции
Ревизия.
Проводится осмотр межмыщелкового пространства и определяется его ширина. Также осматривают переднюю крестообразную связку в положении «четвёрки». Инструментальный порт не следует устанавливать слишком медиально, так как при этом доступ к межмыщелковой вырезке пройдёт по касательной, что значительно затруднит выполнение адекватной нотч-пластики.
Нотч-пластика.
Границы нотч-пластики зависят от толщины трансплантата передней крестообразной связки. Избыточной пластики следует избегать. Ранее было распространено удаление больших фрагментов латерального мыщелка бедра для формирования обширного межмыщелкового пространства. Размеры нотч-пластики следует выбирать, исходя из необходимости, не стоит стремиться расширить межмыщелковое пространство как можно больше.
Нотч-пластику выполняют фрезой или специальным изогнутым долотом. При использовании фрезы существует риск повреждения связочного аппарата при затягивании его в режущее окно. При необходимости нотч-пластики после введения трансплантата передней крестообразной связки в полость сустава фрезу использовать не рекомендуется.
По вышеуказанным причинам инструментом выбора является долото, которое устанавливают на суженную стенку межмыщелкового пространства и продвигают кзади. Отдельные фрагменты хряща и кости извлекаются зажимом. Наконец, расширенное межмыщелковое пространство обрабатывается маленькой шаровидной фрезой (без аспирации) или, что предпочтительнее, артроскопическим рашпилем.
Очищение сустава.
Небольшие костные фрагменты удаляют через ирригационную канюлю. Этот инструмент особенно полезен для вымывания костных фрагментов, способных вызвать раздражение в послеоперационном периоде, из заднелатерального и заднемедиального заворотов.
Гемостаз.
Открытые участки губчатой кости обрабатывают электродом со сферическим наконечником, выравнивая поверхность кости и достигая гемостаза. Более эффективно, когда этому предшествует обработка поверхности губчатой кости рашпилем, поскольку импакция образовавшихся при этом костных опилок способствует гемостазу. Одной из задач электрокоагуляции является формирование области глубокого некроза костной ткани, что позволяет предотвратить или как минимум отсрочить рецидив образования стеноза межмыщелкового пространства из-за нарастания костной ткани.
Тест на импиджмент.
Пространство между межмыщелковой вырезкой и ПКС или трансплантатом ПКС оценивают при максимальном разгибании в коленном суставе. Если это расстояние меньше 4 мм, следует расширить межмыщелковое пространство.
Тест на сгибание.
После теста на импиджмент, проводят тест на сгибание. Так как нотч-пластика выполняется в положении сгибания в коленном суставе на 90°, передняя часть межмыщелкового пространства обычно легкодоступна. При сгибании в коленном суставе более 90° выявляются задние остеофиты, травмирующие ПКС. Эти остеофиты также необходимо удалить.
Послеоперационное ведение
Нотч-пластика не выполняется как отдельное вмешательство, а применяется при реконструкции ПКС или ревизионной артроскопии по поводу ограничения разгибания, поэтому послеоперационное ведение зависит от вида первичного хирургического вмешательства.
Остеофиты коленного сустава
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
Одним из проявлений гонартроза, обусловленного дегенерацией суставного хряща, являются остеофиты коленного сустава. Костные краевые разрастания, формирующиеся в области апофиза большеберцовой кости, увеличивают площадь, нарушают конгруэнтность суставной поверхности, вызывают стойкий болевой синдром и существенно ограничивают подвижность. И только правильная диагностика и своевременное ортопедическое лечение дают возможность избежать серьезных угроз для здоровья.
Рассказывает специалист ЦМРТ
Дата публикации: 12 Июля 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины формирования остеофитов
Краевые остеофиты коленного сустава – это следствие ряда последовательных патологических процессов. Спровоцировать пролиферативные изменения (разрастание) может:
В отдельных случаях причиной возникновения остеофитов коленного сустава становятся опухолевые и метастатические процессы.
Симптомы наличия костных разрастаний на суставных поверхностях
Остеофитоз коленного сустава – это не болезнь, а характерный для артроза рентгенологический симптом. На ранних стадиях развития остеофиты представлены в виде небольших шипов, длиной 1-2 мм. По мере прогрессирования патологического процесса они увеличиваются в размерах, приобретают различные формы, приводят к сужению суставной щели, увеличению головки и впадины коленного сустава.
Изменение количества и размеров костных наростов является типичным маркером прогрессирования болезни. А отсутствие развития рентгенологических симптомов остеофитов коленного сустава указывает на успешность лечения. При наличии костных разрастаний пациенты жалуются на трудности со сгибанием и разгибанием колена, болезненность во время движений. В запущенных случаях боль не отступает и в состоянии покоя, наблюдается отечность, суставная деформация. Если остеофиты сдавливают нервные структуры или глубоко вдаются (застревают) в мышцах, течение заболевания усугубляется.
Стадии остеофитоза
В соответствии с клинико-рентгенологической картиной выделяют 4 стадии развития пролиферативных изменений костной ткани:
Как диагностировать остеофиты?
Для оценки состояния суставного хряща используются методы инструментальной диагностики:
Самой информативной методикой, позволяющей детализировать костно-хрящевые и прилегающие к ним мышечно-связочные, нервные и сосудистые структуры, является магнитно-резонансная томография. Высокочувствительная технология, практически вытеснившая рентгеновскую артрографию, значительно повышает точность диагностики остеоартроза и, в частности, остеофитоза.
К какому врачу обратиться
Лечением дегенеративно-дистрофических патологий коленного сустава, сопровождающихся кальцификацией менисков и разрастанием остеофитов, занимается ортопед-травматолог.
Рентгенологическая диагностика первичного идиопатического остеоартроза
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Институт ревматологии РАМН, Москва
О стеоартроз (ОА) – хроническое прогрессирующее заболевание суставов, характеризующееся дегенерацией суставного хряща, изменениями в субхондральном отделе эпифизов костей и в околосуставных мягких тканях.
Состояние суставного хряща является важным не только для диагностики ОА, но и для оценки прогрессирования заболевания и проводимого лечения. Суммарная толщина суставного хряща на рентгенограммах определяется измерением ширины рентгеновской суставной щели между суставными поверхностями эпифизов костей. Ширина суставной щели до настоящего времени используется, как основной показатель в рентгенологической диагностике ОА, и стандартная рентгенография коленных суставов в прямой и боковой проекциях рекомендуется WHO и ILAR, как метод выбора для оценки динамики изменений в суставном хряще при проведении клинических испытаний лекарственных препаратов.
Рентгенография остается наиболее простым и общедоступным методом исследования суставов для оценки анатомических изменений структуры костей при ОА. С точки зрения оперативности диагностики, простоты и удобства использования, особенно интересны передвижные рентгенодиагностические аппараты с полипозиционным штативом типа С-дуга, широко применяемые в мировой практике. Аппараты данного класса позволяют проводить исследования пациента в любых проекциях без изменения положения последнего. В России единственным производителем подобного оборудования является Санкт-Петербургская научно-исследовательская производственная компания “Электрон”. Характерные рентгенологические проявления ОА обычно легко определяются на стандартных рентгенограммах суставов, при этом сужение рентгеновской суставной щели соответствует объемному уменьшению суставного хряща, а субхондральный остеосклероз и остеофиты на краях суставных поверхностей есть ответная реакция костной ткани на увеличение механической нагрузки в суставе, что, в свою очередь, является результатом дегенеративных изменений и уменьшения в объеме суставного хряща. Данные рентгенологические симптомы рассматриваются, как специфические для ОА, используются для постановки диагноза ОА и входят в рентгенологические критерии (в сочетании с клиническими) диагностики ОА.
Рентгенологические симптомы, обязательные для постановки диагноза остеоартроза
Сужение рентгеновской суставной щели – один из самых важных рентгенологических симптомов, имеющий прямую коррелятивную связь с патологическими изменениями, происходящими в суставном хряще. Известно, что уменьшение в объеме суставного хряща распределяется неравномерно на разных участках суставной поверхности, в связи с чем рентгеновская суставная щель в разных отделах сустава имеет различную ширину. Согласно рекомендациям WHO/ILAR ширину рентгеновской суставной щели необходимо измерять в наиболее суженном участке. Считается, что в патологически измененном суставе именно этот участок испытывает наибольшие механические нагрузки (для коленного сустава – это медиальные отделы, для тазобедренного сустава – верхнемедиальные, реже – верхнелатеральные отделы). Анатомическими ориентирами, используемыми для измерения суставной щели на рентгенограммах крупных суставов являются:
а) для выпуклых поверхностей (головка и мыщелки бедренной кости) – кортикальный слой замыкательной пластины суставной поверхности кости;
б) для вогнутых поверхностей (край вертлужной впадины, проксимальные мыщелки большеберцовых костей) – край суставной поверхности в основании суставной впадины.
Остеофиты – костные разрастания на краях суставных поверхностей костей различной формы и размеров являются чрезвычайно характерным для ОА рентгенологическим симптомом. Остеофиты в начальных стадиях развития ОА суставов проявляются в виде заострений или небольших размеров (1–2 мм) костных образований на краях суставных поверхностей и в местах прикрепления собственных связок суставов (в коленных суставах это края межмыщелковых возвышений большеберцовых костей, в месте прикрепления крестообразных связок; в тазобедренных суставах – края ямки бедренной головки, на медиальной ее поверхности, в месте прикрепления собственной связки бедренной головки). По мере нарастания тяжести ОА в суставах и прогрессирующего сужения суставной щели остеофиты увеличиваются в размерах, приобретают различные формы в виде “губ” или “гребней”, прямолинейных или “пышных” костных разрастаний на широком или узком основании. При этом суставная головка и впадина могут значительно увеличиваться в поперечнике, становиться более массивными и расплющенными. Количество остеофитов может быть подсчитано отдельно или суммарно в обоих суставах, а их размеры измерены по ширине в основании и по длине. Изменение количества остеофитов и их размеров является чувствительным индикатором прогрессирования заболевания, а отсутствие этих изменений может указывать на успешность в лечении ОА.
Субхондральный остеосклероз – уплотнение костной ткани, непосредственно расположенной под суставным хрящом. Обычно этот рентгенологический симптом выявляется на поздних стадиях ОА, когда суставная щель уже резко сужена и является следствием трения обнаженных сочленяющихся костных поверхностей друг о друга. Суставные костные поверхности при этом становятся неровными. Это свидетельствует о глубоком дегенеративном процессе в покровном хряще или о его исчезновении. Изменения целостности суставного хряща, что предшествует его количественному уменьшению, может быть результатом уплотнения кортикальной и трабекулярной костной ткани, непосредственно расположенных под хрящом. Уплотнение субхондральной костной ткани в области суставных поверхностей костей измеряется в 3–х равноотстоящих точках вдоль суставного края; результаты измерения при этом могут быть усреднены.
Рентгенологические симптомы, необязательные для постановки диагноза первичного остеоартроза
Околосуставной краевой дефект костной ткани. Хотя этот рентгенологический симптом, который может наблюдаться при ОА, определен Altman с коллегами, как “эрозия суставной поверхности”, термин “околосуставной краевой дефект костной ткани” более предпочтителен, так как точной гистологической характеристики этих рентгенологически выявляемых изменений пока не дано. У больных с ОА они небольшие с участком остеосклероза в основании, при этом окружающая их костная ткань не имеет разрежения костной структуры, что характерно для истинных эрозий, выявляемых при ревматоидном артрите, которые не имеют склеротических изменений в основании и часто определяются на фоне околосуставного остеопороза. Краевые дефекты костной ткани могут быть обнаружены на ранних стадиях ОА, появление их может быть связано с воспалительными изменениями в синовиальной оболочке. Эти изменения описаны в крупных суставах и в суставах кистей.
Субхондральные кисты – рентгенологически проявляются, как кольцевидные дефекты трабекулярной костной ткани в субхондральном отделе кости с четко определяемым склеротическим ободком. Субхондральные кисты формируются в результате резорбции костной ткани в области высокого внутрисуставного давления, в месте наибольшей нагрузки на суставную поверхность. Чаще всего эти кисты появляются при обострении заболевания и находятся в зоне наиболее узкой части суставной щели. Они характерны для ОА тазобедренных суставов и могут обнаруживаться как в головке бедренной кости, так и в крыше вертлужной впадины. О динамике изменений субхондральных кист судят по их количеству и размерам.
Внутрисуставные обызвествленные хондромы – образуются из участков некротизированного суставного хряща, а также могут являться фрагментом костной ткани – остеофита или продуцироваться синовиальной оболочкой. Хондромы обычно имеют небольшие размеры, находятся между суставными поверхностями костей или лежат сбоку от эпифизов костей, имеют различную форму (округлую, овальную, удлиненную) и неравномерную крапчатую структуру, связанную с отложением кальцийсодержащих веществ в хрящевую ткань. Количество их в суставе минимальное (1–2 хондромы).
В коленном суставе за обызвествленную хондрому можно принять сесамовидную кость (fabella) в подколенной ямке, которая при ОА коленного сустава также меняет свою форму, положение и размеры. Деформация fabella является одним из симптомов ОА коленного сустава.
Рентгенологическая диагностика остеоартроза тазобедренных суставов
На точность оценки ширины суставной щели в тазобедренных суставах влияют 3 фактора: позиция больного, поворот конечности и правильная центрация рентгеновского луча при рентгенографии сустава. Сравнение ОА изменений в тазобедренных суставах у одних и тех же больных в 2–х положениях (стоя и лежа) показало, что в положении больного стоя ширина суставной щели была достоверно меньше, чем когда больной лежал на столе. Cуставная щель сужена в большей степени тогда, когда стопа направлена кнутри. Смещение рентгеновской трубки в сторону от центра сустава может достоверно изменить ширину суставной щели. При этом рекомендуется, чтобы центральный рентгеновский луч проходил через центр бедренной головки. Правда, необходимо отметить тот факт, что раздельная рентгенография тазобедренных суставов приводит к увеличению лучевой нагрузки на пациентов.
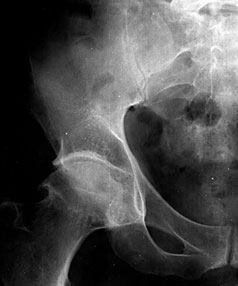
В начальных стадиях (1–2 стадии по Kellgren) ОА тазобедренных суставов при рентгенологическом исследовании определяются: незначительное сужение суставной щели, слабовыраженный субхондральный остеосклероз, точечные кальцификаты в области наружного края крыши вертлужной впадины (зачаток остеофитов), заострение краев ямки бедренной головки в области прикрепления круглой связки бедренной головки (рис. 1).
Рис. 1. Обзорная Rо-графия тазобедренного сустава в прямой проекции.
Деформирующий остеоартроз II ст. по Kollgren. Крупные остеофиты на краях суставных поверхностей. Грибовидная деформация бедренной головки
В поздних стадиях заболевания (соответствует 3–4 стадии ОА по Kellgren) отмечаются:
• прогрессирующее сужение суставной щели
• формирование различной формы и размеров остеофитов на краях суставных поверхностей вертлужной впадины, бедренной головки, отчего она со временем приобретает грибовидную форму. В средней части вертлужной впадины возможно формирование клиновидного остеофита, который может обусловить латеральное смещение бедренной головки
• углубление вертлужной впадины может быть связано с развитием остеофитов; протрузия ее возможна на фоне остеопороза или истончения костей, составляющих дно вертлужной впадины
• выраженный субхондральный остеосклероз. Проявляется в первую очередь в области крыши вертлужной впадины, затем в верхнем отделе бедренной головки
• в далеко зашедших случаях – уменьшение в объеме и уплощение суставной поверхности бедренной головки на фоне выраженной кистовидной перестройки костной ткани, чередующейся с участками субхондрального остеосклероза. Костные кисты могут быть единичными или множественными. Возникают они в верхней части вертлужной впадины или в зоне наибольшей нагрузки на суставную поверхность бедренной головки
• асептический некроз бедренной головки
• подвывихи бедренной кости чаще вверх и латерально, реже вверх и медиально
• уплотнение костной ткани и укорочение шейки бедренной кости.
Свободные внутрисуставные тельца при коксартрозе выявляются редко.
При вторичном диспластичном коксартрозе все рентгенологические симптомы развиваются рано (в молодом или среднем возрасте) и могут закончиться асептическим некрозом бедренной головки и подвывихом или полным вывихом бедра.
Описан ишемический коксартроз с быстрым сужением суставной щели, перестройкой костной структуры в головке и шейке бедренной кости, ранними остеосклеротическими изменениями, но без значительного остеофитоза, с достаточно быстрым развитием деструкции бедренной головки.
Рентгенологическая диагностика остеоартроза коленных суставов
Коленные суставы – одни из самых трудных для правильного рентгенологического исследования из–за их структурной сложности и широкого диапазона движений. ОА в коленных суставах может быть ограниченно распространенным даже в определенном отделе сустава, что также затрудняет диагностику изменений в суставе. Последние клинические и эпидемиологические работы подтвердили важность исследования пателлофеморального сустава в оценке ОА коленного сустава, так как совместное исследование этих суставов обнаруживает заболевание приблизительно в 50% от всех обследованных больных и доказывает, что к прямой рентгенографии коленных суставов необходимо в обязательном порядке добавлять прицельный снимок надколенника в боковой или аксиальной проекции. Незначительно согнутый в положении стоя и в прямой проекции коленный сустав является наиболее приемлемым положением для объективной оценки ширины суставной щели. Каждый коленный сустав сгибается так, чтобы опорные площадки суставной поверхности большеберцовой кости стали горизонтальными, шли параллельно с центральным рентгеновским пучком и были перпендикулярны кассете. Центр сустава (суставной щели) должен совпадать с центром рентгеновского луча. Рентгенологическое исследование феморопателлярного сустава может быть проведено в положении больного лежа на животе с максимально согнутой в коленном суставе ногой или с использованием метода Ahlback, когда больной стоит и коленный сустав согнут под углом 30° от вертикального положения. В этом положении сустав находится под функциональной нагрузкой, гарантируется, что поверхности сустава хорошо видны, обеспечивается более точная оценка хрящевой ткани, чем в том случае, когда больному проводится исследование в положении лежа.
Рентгенологическая диагностика артроза феморопателлярного сустава в боковой и аксиальной проекциях характеризуется: сужением суставной щели между надколенником и бедром; остеофитами на задних углах надколенника и мыщелков бедренной кости; субхондральным остеосклерозом надколенника; единичными субхондральными кистами со склеротическим ободком.
Данный артроз почти всегда наружный, иногда наружный и внутренний, редко – только внутренний (диагностируется только по аксиальному снимку).
Ранние рентгенологические признаки (соответствуют 1–2 стадиям артроза по Kellgren):
1. Вытягивание и заострение краев межмыщелкового возвышения большеберцовой кости (в месте прикрепления крестообразной связки).
2. Небольшое сужение суставной щели (чаще в медиальном отделе сустава).
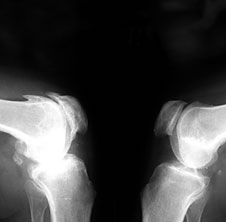
3. Заострение краев суставных поверхностей мыщелков бедренной и большеберцовой кости, чаще в медиальном отделе сустава (связано с большей нагрузкой на этот отдел сустава), особенно при наличии варусной деформации сустава; реже – в латеральной части или одновременно в обеих половинах суставной поверхности (рис. 2).
Рис. 2. Rо-графия коленных суставов в боковой проекции.
Артроз феморопателлярных суставов (больше слева). Артроз коленных суставов (I ст по Kollgren справа, IV ст. по Kollgren слева)
При прогрессировании артроза коленных суставов (соответствует 3–4 стадиям артроза по Kellgren):
• нарастает сужение суставной щели
• развивается субхондральный остеосклероз в наиболее нагруженной части сустава
• появляются множественные крупные остеофиты на боковых, передних и задних краях суставных поверхностей
• редко обнаруживаются субхондральные кисты
Вторичный синовит с развитием субпателлярной или подколенной кисты Бейкера:
• суставные поверхности бедренной и большеберцовой кости уплощаются, становятся неровными и теряют свою анатомо–функциональную дифференциацию
• многогранную неправильную форму преобретает сесамовидная кость (fabella)
• могут обнаруживаться обызвествленные хондромы
• редко возможно развитие асептических некрозов мыщелков костей.
Остеартроз проксимальных и дистальных межфаланговых суставов
Стандартная рентгенография кистей проводится в прямой проекции. Пальцы расположены вместе, кисти лежат ровно на кассете на одной линии с осью, проходящей через предплечья и запястья.
Начальные проявления (соответствуют 1–2 стадиям артроза по Kellgren):
Небольшие заострения краев или остеофиты с нерезким субхондральным остеосклерозом; мелкие, субхондрально расположенные кисты при нормальной или слегка суженной суставной щели, мелкие кальцификаты в мягких тканях в области боковых краев суставных поверхностей костей.
Выраженные изменения (соответствуют 3–4 стадиям артроза по Kellgren):
Умеренно выраженные или крупные остеофиты, деформация краев суставных поверхностей, значительное сужение суставных щелей, остеосклероз (узелки Гебердена в дистальных межфаланговых суставах и узелки Бушара в проксимальных), кисты со склеротическим ободком, краевые дефекты суставных поверхностей, при этом костные выступы с одной стороны могут вклиниваться в другую. Обычно краевые дефекты окружены зоной остеосклероза (рис. 3).
Рис. 3. Обзорная Rо-графия кистей.
Множественные артрозы дистальных и проксимальных межфаланговых суставов. Множественные узелки Гебердена и Бушара. Выраженный артроз 1-го левого запястнопястного сустава
Стандартная и микрофокусная рентгенография суставов
Методы для оценки прогрессирования ОА основываются на выявлении изменений рентгенологических симптомов в суставах. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2–х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как микрофокусная рентгенография суставов, должна более широко использоваться при оценке динамики изменений.