защемление нерва на стопе ноги что делать
Боль в стопах, пальцах стопы
Боль в стопе или пальцах стопы может быть вызвана самыми разными факторами, среди которых патологии самого костно-суставного аппарата и мягких тканей стопы. Но без видимых причин болевой синдром чаще всего имеет вертеброгенное происхождение, поскольку возникает при дистрофически-дегенеративных изменениях пояснично-крестцового отдела позвоночного столба.
Мы сталкиваемся с болью в стопе и пальцах ног при корешковом синдроме – ущемлении волокон спинномозговых нервов в зоне их выхода из позвоночного канала. Кроме того, боль в стопе может стать следствием защемления седалищного нерва на его протяжении. В любом случае это проявление требует тщательной диагностики и лечебных мероприятий. Опытные специалисты клиники осуществляют прием ежедневно, после предварительной записи.
Причины боли в стопе
Строго локально боль в стопе и пальцах ног появляется при следующих состояниях:
При пояснично-крестцовом остеохондрозе и при ишиасе – защемлении седалищного нерва – боль в стопе является продолжением болевого синдрома, который имеет начало в области спины и распространяется на ягодицы, бедра и голени. Боль имеет выраженный характер и может даже полностью обездвижить больного. Болевой синдром значительно усиливается при движениях – больной не может наступать на ногу, сгибать, разгибать и поворачивать стопу.
Чтобы установить точный диагноз необходимо произвести инструментальные исследования, среди которых наиболее достоверную информацию можно получить с помощью:
Лечение боли в стопе
Поскольку боль в стопе резко снижает работоспособность человека и его возможность передвигаться, то она требует срочного принятия лечебных мер. В первую очередь, это ликвидация болевого синдрома путем введения эффективных анальгетиков. Хорошего результата можно добиться использованием противовоспалительных препаратов нестероидной группы. Однако каждая патология нуждается в применении специфических методик терапии, направленных на устранение причины заболевания.
Так, при боли в стопе, вызванной остеохондрозом позвоночника и воспалением седалищного нерва, необходимо освободить нервные ткани из зажатого состояния. Этого можно достичь использованием глубокого воздействия приемов мануальной терапии. Лечебная гимнастика приемлема после устранения острой стадии патологии, ее упражнения помогают улучшить кровоснабжение пораженной области и укрепить мышечно-сухожильный аппарат. Физиотерапия, иглорефлексотерапия и другие методики помогают еще больше снизить воспалительный отек и усилить влияние основных лечебных приемов.
Невропатия малоберцового нерва — как распознать и вылечить
Появление после травмы болевых ощущений в верхней части голеней вызывает тревогу? Это повод обратиться ко врачу. По каким симптомам определяется невропатия малоберцового нерва, каковы медицинские и народные методы её лечения?
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Организм человека уязвим для механических повреждений. Большинство из них поддаётся лечению, но в некоторых случаях могут иметь место отрицательные последствия. Это не рецидив повреждения, а новая проблема. К таким последствиям можно отнести разрыв связок и повреждения мышечной ткани. Речь идёт о проблемах с малоберцовым нервом — невропатии. Заболевание это встречается редко, но приобретает хроническую форму, имеет периоды ремиссии, сопровождающиеся острыми болями. Результаты лечения невропатии не всегда удовлетворительные — облегчение пациент получает временное, а процесс терапии длительный.
Замечено, что большой процент больных, у которых развивается невропатия, составляют люди:
Для обоих случаев характерна атрофия мышц, следствием чего может стать невропатия нерва.
Распространённые причины появления недуга
Основной причиной появления болезни является травматизм малоберцовой кости: ушиб, перлом или трещина. Поражение нерва происходит в месте прижатия к кости. Длина поражённой области варьируется между несколькими миллиметрами и сантиметрами. Так образовывается туннельный синдром.
Нарушая кровообращение в повреждённых тканях, это вызывает атрофию мышечных тканей и развитие образований в поражённых областях. Известны случаи появления невропатии берцового нерва как побочных результатов интоксикации, алкоголизма, наркомании. Не исключается появление в местах повреждения нерва раковой опухолью или поражения связки, называемой таранно-малоберцовой.
Опасность в том, что во многих случаях всё начинается с незначительного повреждения, на которое мало обращают внимание и не обращаются за помощью. Из-за этого невропатию трудно распознать на ранних стадиях.
Симптомами невропатии считаются следующие:
Появление таких симптомов после травмы ног должно заставить человека обратиться к врачу и начать лечение в случае необходимости. Бездействие может вызвать нарушение осанки, а в худших случаях вызовет невропатию (компрессионно-ишемическую). Это будет означать, что нервные окончания сдавлены до такой степени, что начнётся их отмирание. Такую ткань восстановить уже не представится возможным никаким способом.
Как вылечить
Пациентов, у которых развилась невропатия малоберцового нерва, лечат по ступенчатой схеме. Сначала нужно избавить больного от болевых ощущений и дискомфорта вообще. Потом локализуется и снижается уровень воспалительных процессов. Чаще всего таких мер достаточно.
В качестве основных лекарственных средств для лечения используются негормональные противовоспалительные средства: кеторол, диклофенак или нимесулид.
Несмотря на кажущуюся простоту терапии, лекарственные средства можно принять только по выписанному врачом рецепту и чётко ознакомившись с противопоказаниями по их применению.
Быстрому восстановлению нервных тканей прекрасно помогает курс с применением витаминов В. Такие препараты продаются в аптеках, а курс лечения состоит из двадцати инъекций. Наибольшую эффективность имеют В1, В6, В12. Полный курс будет состоять из 60-ти инъекций. Кроме восстановления нервной ткани, необходимо наладить кровообращение в месте воспаления. Этого можно достичь, приняв лекарства трентал, кавинтон. После завершения воспалительного процесса пациенту рекомендуется пройти ЛФК, делать массаж, гимнастику, физиотерапию. Благотворное влияние на восстановление поражённых невропатией малоберцового нерва мест оказывают народные средства: примочки и компрессы.
Народные средства лечения
Вот несколько простых рецептов:
Нужно чётко понимать, что народные средства не заменяют медицинскую помощь, предоставляемую врачами, а лишь дополняют её после согласования с лечащим доктором.
Хирургическое вмешательство
В запущенных случаях описанные выше методы терапии не приведут к выздоровлению пациента. Такое может произойти, если болевой синдром проявляется часто, и он очень сильный. Для лечения накладывают лангету из гипса и даже прописывают ортезы, чтобы зафиксировать сустав. Отсутствие положительного результата после применения этих методов приведёт к хирургическому вмешательству. В таких тяжёлых случаях только операция устранит причину воспаления и восстановит проводимость крови в мышечных тканях, что поспособствует реабилитации малоберцового нерва.
Защемило нерв: что делать?
Многие пациенты приходят к врачу и говорят: «Доктор, мне кажется, у меня защемлен нерв». Что именно это означает? Что такое «защемленный нерв»? Вызывает ли защемленный нерв боль в спине? Действительно ли существует такой диагноз? На самом деле и да, и нет. Чтобы углубиться в эту тему, нам нужно сначала начать с очень простых терминов и краткого урока анатомии.
Что такое нервы?
Нервная система человека делится на две части. Это центральная нервная система, или ЦНС, и периферическая нервная система, или ПНС. ЦНС состоит из головного и спинного мозга, которые разветвляются в спинномозговые нервы, контролирующие остальные части тела. Когда эти спинномозговые нервы выходят из позвоночника, начинается ПНС. Тысячи нервов существуют в человеческом теле, они есть практически в каждой его части; все эти нервы являются частью ПНС.
Анатомически седалищный нерв проходит вниз по ноге и может вызывать боль в ней. До появления современных технологий, когда у людей возникали боли в ногах или ягодицах, связанные с нервными окончаниями, предполагалось, что это было вызвано сжатием или повреждением седалищного нерва. Термин «ишиас» родился на основе вышеупомянутой концепции.
Что известно на сегодня
С появлением современных технологий, в частности, МРТ, мы теперь знаем, что это неверно. Хотя седалищный нерв на самом деле может вызывать боль в ногах и сжиматься или «защемляться» грушевидной мышцей в области, называемой «седалищной ямкой» (состояние, называемое синдромом грушевидной мышцы), это происходит очень редко. Ишиас в более чем 95% случаев на самом деле не имеет ничего общего с проблемой седалищного нерва или сдавлением, иначе говоря, «защемлением».
Гораздо более частой причиной боли в руке или ноге, связанной с нервом, является сдавление спинномозгового нерва. Это состояние называется «радикулопатией». В большинстве случаев, защемление поясничного спинномозгового нерва вызывает боль в ягодицах и ногах, а защемление шейного спинномозгового нерва вызывает боль в плече и руке.
Как идентифицируются защемленные нервы?
В дополнение к анализу симптомов пациента и физическому обследованию, могут быть предприняты и другие меры. Визуализирующие исследования, такие как: рентген или компьютерная томография обеспечивают хорошую детализацию реальной костной анатомии человеческого тела, но очень плохую визуализацию мягких тканей и нервов.
Лучшим тестом для визуализации спинномозговых нервов является МРТ, и это считается «золотым стандартом» визуализационного исследования, которое предпочитают врачи. МРТ выполняется с помощью магнитов, и это может мешать работе некоторых медицинских устройств, например, кардиостимуляторов. Если невозможно провести МРТ, часто требуется компьютерная томография, обычно проводится в сочетании с инъекцией красителя в позвоночный канал для визуализации спинномозговых нервов. Эта процедура инъекции красителя называется «миелограммой».
В некоторых случаях, процедура, называемая электродиагностическим исследованием, или ЭМГ, может помочь врачам идентифицировать пораженный нерв. Это неврологический тест, включающий электрические разряды и маленькие иглы, которые вводятся в различные мышцы и которые могут предоставить информацию о фактической функции различных нервов в руке или ноге, где расположены симптомы. Этот тест также может определить, ответственны ли нервы (за исключением спинномозговых нервов) за симптомы, проявляющиеся в руках или ногах.
Часто обсуждается вопрос: могут ли поясничные спинномозговые нервы вызывать боль в спине. Обычно считается, что они могут это делать, но обычно только сбоку от средней линии, справа или слева от позвоночника. Область, называемая крестцовой бороздой, часто бывает болезненной при сдавливании спинномозговых нервов. Однако при сильном сдавливании и воспалении спинномозговых нервов обычно ожидается, что симптомы распространятся дистально, вниз по руке или ноге, снабжаемой соответствующим пораженным нервом. Это называется «дерматомным паттерном».
Защемление спинномозговых нервов может развиваться внезапно или формируется постепенно. Внезапное сжатие обычно происходит при острой проблеме суставов, которая называется «грыжа межпозвоночного диска».
Более постепенное сжатие обычно происходит с течением времени из-за костных изменений, которые развиваются по мере старения тканей и развития костного разрастания и костных шпор. Если наблюдается сужение позвоночника в местах расположения нервов, это называется «стенозом». Если центральная часть позвоночного канала стенозирована или сужена, это называется центральным стенозом, и если боковая часть позвоночника сужена, где спинномозговые нервы пытаются выйти с боков, это называется стенозом фораминального канала или боковым стенозом. Постепенно развивающаяся хроническая боль и функциональное снижение, вызванное защемлением спинномозговых нервов из-за костного стеноза, обычно считается хирургическим диагнозом.
Как это лечат?
Защемление спинномозговых нервов в результате внезапной (или острой) грыжи мягкого диска часто можно лечить без хирургического вмешательства, избегая действий, вызывающих боль: соответствующей физиотерапии, пероральных препаратов и часто с селективной блокадой нервных корешков или эпидуральными инъекциями стероидов в области раздражения и воспаления.
Поскольку человеческое тело, как правило, легко приспосабливается к изменениям, происходящим в процессе старения, часто сжатие или сдавливание спинномозговых нервов выявляется случайно и вообще не вызывает никаких симптомов. Постепенное развитие компрессии в течение жизни является естественным. Важно понимать, что если сдавленный нерв не вызывает таких симптомов, как сильная боль, слабость или онемение, приводящие к длительным функциональным изменениям, то никакого лечения не требуется.
Чрезвычайно редко пациенту без симптомов требуется какое-либо агрессивное вмешательство, например, операция на позвоночнике. Если у вас есть симптомы, которые, как вы подозреваете, могут быть вызваны защемлением спинномозгового нерва, обратитесь к специалисту по позвоночнику, чтобы он решил – как вас лечить.
Способы терапии
Во многих случаях простые шаги могут помочь в лечении ваших симптомов:
Но некоторым людям требуется более сложное лечение или операция. Во время хирургической процедуры, называемой дискэктомией, хирург удаляет весь или часть диска, который давит на нервный корешок. Наряду с этой процедурой, хирургу может потребоваться удалить части некоторых позвонков или соединить позвонки вместе.
Что я могу сделать, чтобы предотвратить защемление нерва?
Сохранение физической формы может снизить риск защемления нерва. Правильная осанка на работе и в свободное время, например, если нужно поднимать тяжелые предметы, также может помочь предотвратить это состояние. Если вы подолгу сидите на работе, подумайте о том, чтобы регулярно вставать и гулять. Здоровый образ жизни, включающий отказ от курения и правильное питание, также может снизить риск защемления нерва.
Боль в пальцах стоп
Боль в переднем отделе стопы. Неврома Мортона
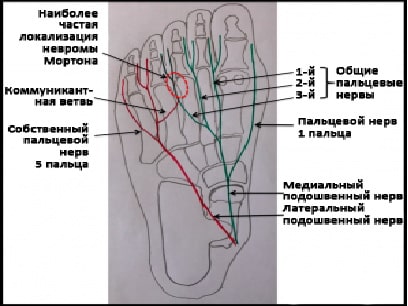
Неврома Мортона (также известная как межплюсневая или межпальцевая неврома) — это частая причина боли в переднем отделе стопы. Она проявляется острыми жгучими ощущениями в соответствующем межпальцевом промежутке. Нередко боль и жжение иррадиирует вверх по стопе в сторону голеностопа или вниз в соседние пальцы.
Наиболее часто неврома локализуется в третьем или втором межплюсневом промежутке и, соответственно, проявляется болью, жжением и/или онемением между третьим и четвертым или вторым и третьим пальцами.
С точки зрения патологической анатомии это не истинная неврома. Другими словами, неврома Мортона — это не доброкачественная опухоль нерва, которые называют невромами, а воспалительное изменение нерва и утолщение тканей вокруг него.
Ношение узконосой обуви или обуви на высоком каблуке обычно усиливают симптомы заболевания.
Медиальный и латеральный подошвенные нервы являются ветвями большеберцового нерва, на которые последний подразделяется на уровне голеностопного сустава. Эти нервы обеспечивают чувствительную и двигательную иннервацию подошвенной поверхности стопы.
Следуя дистально, эти нервы делятся на общие пальцевые нервы, которые в свою очередь перед каждым межпальцевым промежутком на уровне головок плюсневых костей дают начало медиальным и латеральным ветвям соседних пальцев. В отличие от кисти, где ветви срединного и локтевого нервов не часто соединяются друг с другом, на стопе третий межпальцевой нерв образован волокнами из медиального и латерального подошвенных нервов.
Примерно в 50-85% случаев неврома Мортона поражает как раз этот третий межпальцевой нерв, что, возможно, связано с его более крупными размерами и расположением между двумя наиболее подвижными костными структурами. В остальных случаях поражается второй межпальцевой нерв. Очень редко поражаются первый и четвертый межпальцевые нервы, причины поражения этих последних двух нервов неясны.
Рис. Пальцевые нервы подошвенной поверхности стопы.
В норме любой пальцевой нерв по виду напоминает спагетти. При развитии невромы Мортона нерв воспаляется и может спаиваться с расположенной над ним межплюсневой связкой. Сама неврома располагается непосредственно под кожей подошвенной поверхности и защищена только тонким слоем подкожной клетчатки. Внешне неврома выглядит как бледно-желтое мягкое образование.
Точная причина развития невромы Мортона неизвестна. Сам автор, в честь которого названо это заболевание, предполагал, что источником боли у таких пациентов является воспаление капсулы плюснефалангового сустава. На сегодняшний день считается, что причиной невромы являются повторяющиеся локальные перегрузки переднего отдела стопы, приводящие к постоянному раздражению нерва.
Также предполагаются сосудистые, анатомические, травматические, системные, биомеханические и другие причины заболевания. Раздражение нерва и его последующие изменения могут быть связаны с сокращением сгибателя пальцев, которое приводит к смещению нерва в направлении межплюсневой связки.
Согласно другой теории, гипертрофия мягких тканей в межплюсневом промежутке приводит к ишемии нерва. Наконец, некоторые авторы считают, что причиной невромы являются только лишь особенности биомеханики стопы: относительно подвижная четвертая плюсневая кость смещается в направлении относительно неподвижной третье плюсневой кости, и в фазу отталкивания при ходьбе нерв в результате этого смещается в направлении межплюсневой связки.
Пациенты с невромами Мортона обычно жалуются на жгучую, острую боль между 3 и 4 пальцами стопы, которая усиливается при ношении тесной обуви или повторяющихся нагрузках. Боль обычно локализуется по подошвенной поверхности в области головок плюсневых костей и иррадиирует дистально в смежные половины соседних пальцах стопы. Также боль может иррадиировать в проксимальном направлении до голени. У некоторых пациентов боль уменьшается при ходьбе босиком или после снятия обуви и массирования стопы. Также пациенты могут отмечать ощущение камешка под пальцами или в области переднего отдела стопы при ходьбе, а иногда описывать периодически возникающее или постоянное онемение соответствующего межпальцевого промежутка.
При внешнем осмотре никаких изменений на стопе может не быть. При ощупывании боль обычно локализуется в промежутке между головками плюсневых костей. Кожная чувствительность в соответствующих пальцах может быть снижена.
Информативным методом клинической диагностики невромы Мортона является тест сдавливания стопы, когда врач пытается сдавить передний отдел стопы своей кистью. При этом неврома может смещаться между головками плюсневых костей, издавая при этом слышимый ухом или ощущаемый пальцами и сопровождающийся неприятными ощущениями щелчок — «симптома Малдера».
Истинная частота невромы Мортона не изучена. Известно только то, что она примерно в 5 раз чаще встречается у женщин. Правая и левая стопа поражается с одинаковой частотой. Возраст пациентов составляет обычно порядка 45 лет.
Нет ни одного какого-либо специфического теста, который позволил бы с уверенностью поставить диагноз невромы Мортона. Этот диагноз обычно ставится клинически на основании соответствующих данных анамнеза и физикального обследования. Лучевые методы исследования назначаются для исключения других возможных причин боли в стопе.
Иногда на рентгенограмме можно увидеть наружное отклонение пальца вследствие нестабильности ПФС или капсулита, артритические изменения смежных суставов или даже стрессовый перелом плюсневой кости. Собственно неврому можно увидеть на МРТ или УЗИ. Введение местного анестетика помогает подтвердить диагноз: анестезия межпальцевого промежутка приводит в быстрому (хотя и временному) исчезновению симптомов.
Большинство случаев хронической боли в стопе не связаны с невромой Мортона.
Другими наиболее распространенными причинами метатарзалгии (медицинский термин, обозначающий боль в переднем отделе стопы) являются периферическая нейропатия (чаще всего связанная с сахарным диабетом), стрессовые переломы плюсневых костей, синовит плюсне-фалангового сустава или другие воспалительные изменения сустава и травма.
Также возможными причинами могут быть инфаркт Фрейберга (аваскулярный некроз головки плюсневой кости), тарзальный туннельный синдром и опухоли. Отличить эти заболевания друг от друга возможно только на основании тщательного физикального обследования больного.
Боль в стопе у пациентов с сахарным диабетом может быть предвестником более грозных осложнений. Поэтому наличие диабета в анамнезе у пациента с болью в стопе требует самого тщательного обследования.
Консервативное лечение
На начальном этапе во всех случаях невромы Мортона назначается консервативное лечение. Пациентам рекомендуют ношение обуви с просторной носовой частью и на низком каблуке. Для устранения давления на болезненный участок возможно использование мягких вкладышей или индивидуальной ортопедической стельки.
С целью обезболивания возможно назначение нестероидных противовоспалительных препаратов. В некоторых случаях бывает эффективна физиотерапия в форме ультразвука или электростимуляции. Введение в межплюсневый промежуток наряду с местным анестетиком с диагностической целью кортикостероида помогает в ряде случаев добиться довольно продолжительного эффекта.
Если проводимое в течение некоторого времени консервативное лечение оказывается неэффективным, а другие возможные причины боли в стопе исключены, может быть показано лечение оперативное.
Хирургическое лечение
Существует несколько вариантов хирургического лечения невромы Мортона, суть которых заключается в резекции измененного участка нерва.
Другим вариантом операции является релиз межплюсневой связки и удаление рубцовой ткани.
Резекция нерва является радикальным методом лечения этого заболевания, однако не следует забывать, что она может привести к постоянной утрате чувствительности в зоне его иннервации и возникновению уже истинной невромы культи нерва, которая также может стать источником проблем пациента.
Факторы риска и профилактика
Четко выделенных факторов риска развития заболевания не существует, поскольку неизвестна точная причина заболевания. Способствовать его развитию может ношение тесной обуви или обуви на высоком каблуке, поэтому от такой обуви по возможности следует отказаться.
Если Вы страдаете от болей и дискомфорта в стопе, плоскостопия, записывайтесь и приезжайте на консультацию в нашу клинику. Клиника оснащена всем необходимым современным диагностическим оборудованием, применяемым для лечения заболеваний и травм стопы и голеностопного сустава.
Операционные укомплектованы новейшей медицинской аппаратурой и инструментарием от ведущих иностранных производителей, в том числе используемой для проведения малоинвазивных артроскопических вмешательств.
Врачи клиники обладают необходимыми навыками и знаниями, требуемыми для лечения патологии стоп. Кроме оказания высококвалифицированной медицинской помощи, мы ставим перед собой задачу сделать пребывание в клинике максимально комфортным для пациентов.
Высокий уровень сервиса, уютные палаты, дружелюбный персонал сделает процесс лечения приятным и позволит чувствовать Вас желанным гостем в нашей клинике. Высокое качество медицинских услуг и сервиса, быстрое восстановление после малоинвазивных вмешательств и возвращение к привычному образу жизни, это неотъемлемые составляющие качества лечения травм и заболеваний в нашей клинике
Видео о нашей клинике травматологии и ортопедии
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
Введение раствора глюкокортикоида в область невромы Мортона (без стоимости препарата) — 1000 рублей
Операция по удалению невромы Мортона — 24000 рублей
* Анализы для госпитализации в стоимость не входят
Изготовление индивидуальных ортопедических стелек — 4900 рублей
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно