Тазовая конгестия у женщин это что такое
Синдром тазовой конгестии
Синдром тазовой конгестии — это патологическое состояние, обусловленное венозным полнокровием органов малого таза и сопровождающееся болью более 6 месяцев.
Эпидемиология
Чаще наблюдается у женщин, чем у мужчин. Проявления хронической тазовой боли более, чем 6 месяцев.
Данный синдром выявляется у
10% от всей популяции.
Клинические проявления.
Нециклическая хроническая тазовая боль. Чаще данный синдром — это диагноз исключения.
Патология
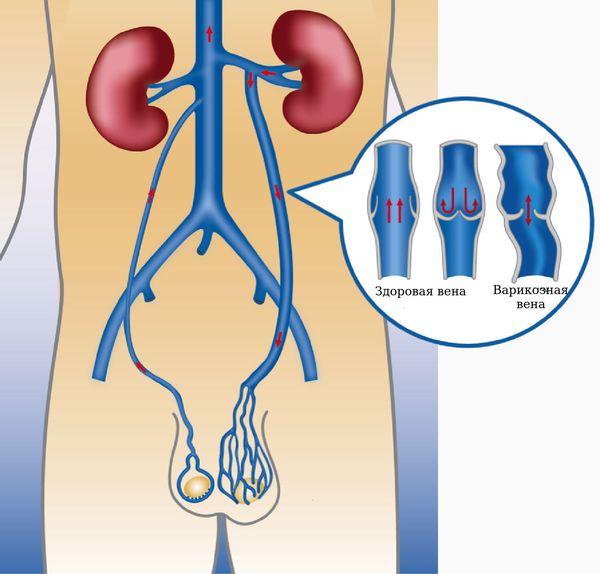
Конгестия мочеполового венозного сплетения, ведет к венозной гиперемии и нарушениям микроциркуляции с развитием гипоксии органов малого таза, что делает их уязвимыми для воспаления при наличии инфекционного агента. Вначале преобладают функциональные изменения — расширение сосудов мочеполового сплетения, замедление кровотока, депонирование и выключение из циркуляции значительной части крови, поступающей в малый таз. Со временем развиваются дистрофические и склеротические процессы в стенке венозных сосудов, что приводит к более стойким застойным явлениям. По мере затруднения и замедления кровотока происходят нарушения микроциркуляции, процессов транскапиллярного обмена. Это обусловливает развитие морфологических и функциональных изменений органов малого таза, нарушений уродинамики, имеющих многообразные клинические проявления. При этом возможны не только флеботромбозы, а на фоне инфекции возможны и тромбофлебиты.
Диагноз устанавливается при визуализации множественных расширенных вен таза диаметром свыше 4 мм, а для яичниковой вены данный размер должен быть более 5-6 мм.
Прямое контрастирование расширенных вен таза.
Идентификация множественных расширенных вен таза более 4 мм. Данное исследование выполняется с цветным доплером для оценки наличия ретроградного кровотока и скорости кровотока. При данном синдроме скорость кровотока менее 3 см/с. У женщин при трансвагинальном исследование внимание должно быть обращено на яичники так, как в 50% случаях при данной патологии выявляются кистозные изменения яичника.
Ниже представлены УЗИ пациента с прерыванием беременности в 1 триместре. Синдром тазовой конгестии с дилатацией вен до 12 мм был случайной находка.
Синдром тазового венозного полнокровия
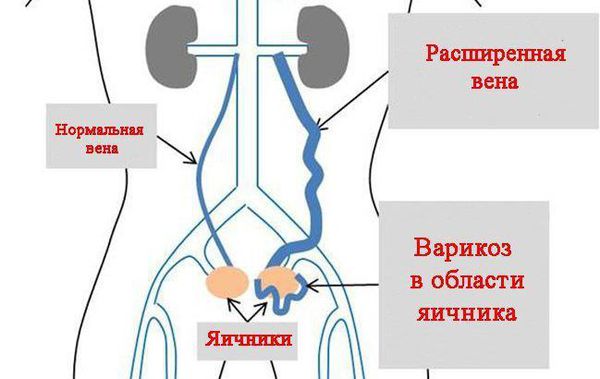
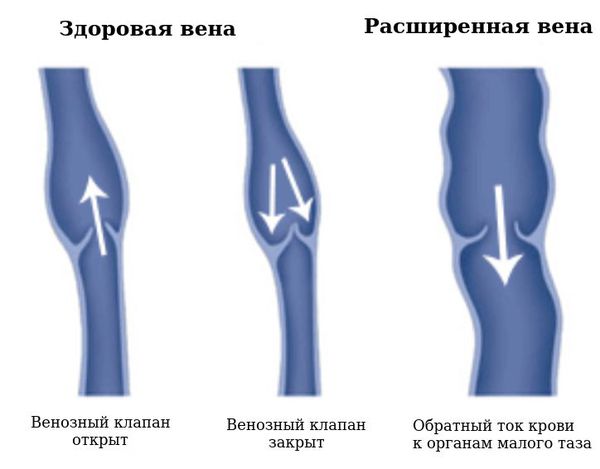
Синдром тазовой конгестии или синдром тазового венозного полнокровия – это состояние, которое возникает в результате поражения овариальных вен и характеризуется венозным застоем в органах малого таза. Недостаточность вен тазового сплетения приводит к их расширению и хронической тазовой боли.
Эпидемиология
Это состояние чаще всего наблюдается у женщин детородного возраста или старше. Большинство женщин имели в анамнезе несколько беременностей. Также этот синдром может возникать у мужчин, что проявляется варикозно расширенными венами мошонки. Кроме того, это является причиной около 10-15% обращений к гинекологам, урологам или другим специалистам, связанным с болью в области таза.
Этиология
Женщины, родившие двух и более детей, более восприимчивы к возникновению СТВП. С каждой беременностью внутрисосудистый объем может увеличиваться до шестидесяти процентов. По мере того, как увеличивается внутрисосудистый объем, увеличивается венозное растяжение. Если яичниковая вена подвержена чрезмерному растяжению, может возникнуть клапанная недостаточность, что приведет к возникновению СТВП. Также было высказано предположение, что эстроген может играть роль в ослаблении венозных стенок, поэтому следует тщательно рассмотреть вопрос о назначении гормональных препаратов.
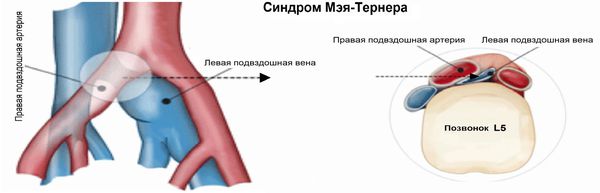
Другой причиной СТВП могут быть анатомические аномалии. Ретроаортальная почечная вена может привести к обструкции яичниковой вены и, следовательно, варикозному расширению вен малого таза. Почечная или яичниковая вены могут сдавливаться верхней брыжеечной артерией. Эта патология была описана в литературе как «синдром щелкунчика» или аорто-мезентериальный пинцет. Общая подвздошная вена может сдавливаться между общей подвздошной артерией и краем тазовой кости. Полученный компрессионный каскад может привести к варикозному расширению вен малого таза или даже к илеофеморальному тромбозу.
К возникновению СТВП могут привести осложнения вследствие хирургических операций. Наиболее частой причиной является нефрэктомия. Во время этой процедуры возможно повреждение овариальной вены.
Клиническая картина
Синдром тазовой конгестии может существовать бессимптомно и долгое время оставаться не диагностированным. Это состояние может сопровождаться постоянной или периодической болью внизу живота или тазовой болью, интенсивность которой может колебаться от тупой до острой боли. Продолжительность боли может длиться более 6 месяцев. Боль может локализоваться с одной или с двух сторон. Боль обычно усиливается к концу дня, а также при длительном стоянии или сидении. Кроме того, боль может быть связана с менструальным циклом.
Про хроническую тазовую боль можно почитать здесь.
Дополнительные симптомы, связанные с синдромом тазового венозного полнокровия (СТВП), представлены ниже:
С синдромом тазовой конгестии часто связаны разнообразные нарушения периферического кровотока.
Диагностика
СТВП часто пропускается из-за диагностики в положении на спине (уменьшение венозного полнокровия), обычно используемого для осмотра. Наличие СТВП может быть обнаружено с помощью лапароскопии, гистероскопии или другой визуализации (например, компьютерной томографии, магнитно-резонансной томографии, ультразвука). Золотым стандартом лечения СТВП на сегодняшний день является тазовая венография.
Ignacio и соавт. обнаружили два основных способа визуализации, используемых для получения дополнительной информации о венозном кровотоке и обнаружения наличия варикозного расширения вен в области таза, которые включают:
Ignacio и соавт. также разработали критерии для сонографической диагностики:
Ретроградный, и уменьшенный поток крови
Что такое варикозное расширение вен таза? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ахметзянова Рустема Вилевича, сосудистого хирурга со стажем в 27 лет.
Определение болезни. Причины заболевания
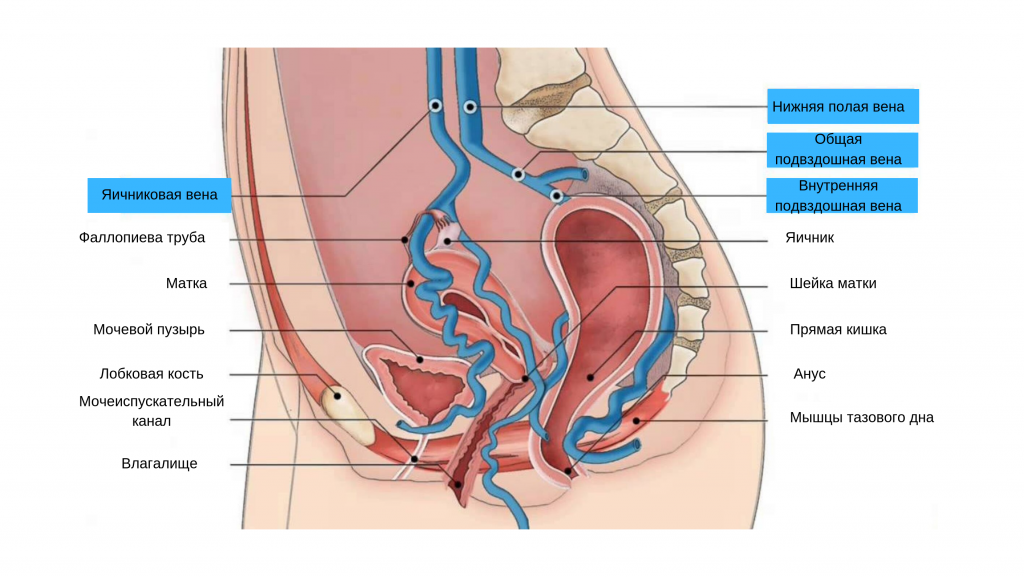
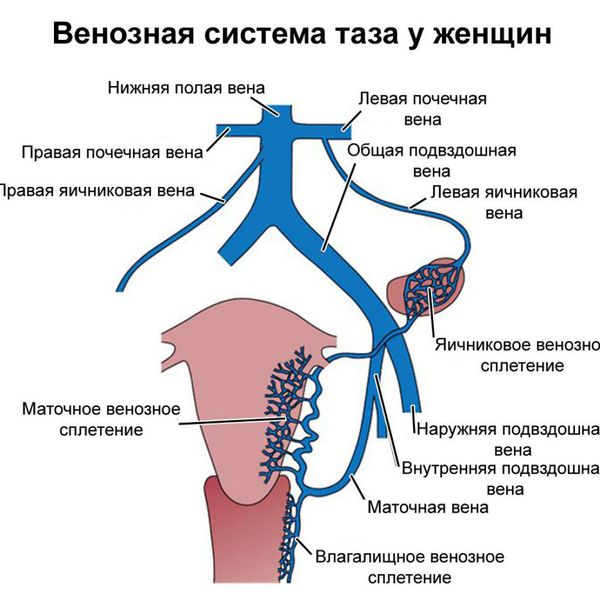
Яичниковая вена — парный сосуд, несущий венозную кровь от яичников. Правая яичниковая вена впадает в нижнюю полую вену, которая непосредственно открывается в правое предсердие. Кровь из левой яичниковой вены направляется сначала в левую почечную вену, а затем в нижнюю полую вену.
К внутритазовым венозным сплетениям относят совокупность вен различного калибра, окутывающих определённые органы и многократно соединяющихся между собой. Это гроздевидное сплетение яичника, маточно-влагалищное, мочепузырное, пресакральное и прямокишечное сплетения, которые также соединяются между собой и отводят венозную кровь от соответствующих органов. Кровь из гроздевидного сплетения течёт преимущественно в яичниковые вены, из других сплетений — во внутренние подвздошные вены, откуда через общие подвздошные вены она попадает в нижнюю полую вену.
Варикозная болезнь таза, в англоязычной литературе более известная как pelvic congestion syndrome, является сравнительно «молодой», т. к. выделять её стали недавно. Тем не менее, это весьма актуальная и самостоятельная форма заболевания, а свидетелями её проявлений являются не только сосудистые хирурги, флебологии и гинекологи, но и достаточно широкий ряд врачей других специальностей. Т. е. пациентки с ВБТ лечатся у различных специалистов, находящих для себя что-то знакомое из арсенала жалоб этой категории больных.
Причины заболевания
Варикозная болезнь таза связана с хроническим застоем венозной крови в малом тазу. Условия для возникновения этого процесса возникают на фоне различных провоцирующих факторов, протекающих с течением жизни женщины. Главенствующими из них являются многократные беременности и роды. Частота развития заболевания прямо пропорционально коррелирует с количеством беременностей. Другие факторы риска:
Симптомы варикозного расширения вен таза
Характерно усиление болей к концу рабочего дня при длительном нахождении в положении стоя и сидя, а также при перегревании и тяжёлых физических нагрузках. Болевой синдром может обостряться из-за хронических заболеваний, а также под воздействием экзогенных (внешних) причин в виде переохлаждения, переутомления, стресса. Боли уменьшаются в горизонтальном положении с поднятыми вверх ногами.
Переполнение кровью пресакрального венозного сплетения проявляется болями в области крестца и копчика во время длительного сидения. Венозный застой в органах мочевыделения приводит к появлению болей в поясничных и паховых областях (обычно болевые ощущения усиливаются к концу рабочего дня и/или после физической нагрузки), а также нарушению функции тазовых органов в виде болезненного и частого мочеиспускания, недержания мочи, ощущения неполного опорожнения мочевого пузыря, ложных позывов к опорожнению мочевого пузыря.
Вторым наиболее частым симптомом ВБТ является наличие атипичного варикоза (вульварный, промежностный и ягодичный варикоз). В данном случае наблюдают варикозное расширение вен на наружных половых органах: в промежности, в нижних отделах живота и над лоном, в паховых областях, на задней поверхности бедра, ягодицах. Варикозное расширение вен представлено видимыми выступающими извитыми венозными сосудами с мешкообразными узловыми выпячиваниями вследствие истончения венозной стенки и расширения просвета сосуда.
Этот симптом является единственным так называемым патогномоничным признаком заболевания, т. е. его наличие сразу же позволяет заподозрить у пациентки ВБТ. У половины пациенток заболевание сочетается с варикозной болезнью нижних конечностей и хроническим геморроем.
Следующим и наиболее драматичным симптомом является диспареуния (боли, возникающие во время интимной близости). Данный симптом имеет определённую особенность и зачастую сохраняется на протяжении длительного (до нескольких дней) периода, что приводит к нарушению и боязни сексуальных отношений. Часто возникают болевые ощущения и повышенная чувствительность в области промежности и наружных половых органов, а также отёчность указанных областей, которая усиливается во второй половине дня.
Для этой категории пациенток также характерны нарушения менструального цикла в виде длительных либо обильных, иногда нерегулярных кровотечений, которым предшествует предменструальный синдром.
Также стоит отметить ухудшение психосоматического состояния больных женщин, которое связано с нарушением привычного образа жизни.
Патогенез варикозного расширения вен таза
Строение венозной системы женского малого таза в силу анатомических и физиологических особенностей, а также непрерывной зависимостью от гормонов, изначально предрасположено к варикозным изменениям.
Классификация и стадии развития варикозного расширения вен таза
Согласно Российским клиническим рекомендациям по диагностике и лечению хронических заболеваний вен 2018 года, классификация варикозной болезни таза ещё не сформирована окончательно, что объясняется особенностями расположения варикозно изменённых вен и клинической картиной заболевания.
На сегодняшний день классификация ВБТ выглядит следующим образом.
По клиническим проявлениям:
По течению:
По распространённости поражения тазовых вен:
Осложнения варикозного расширения вен таза
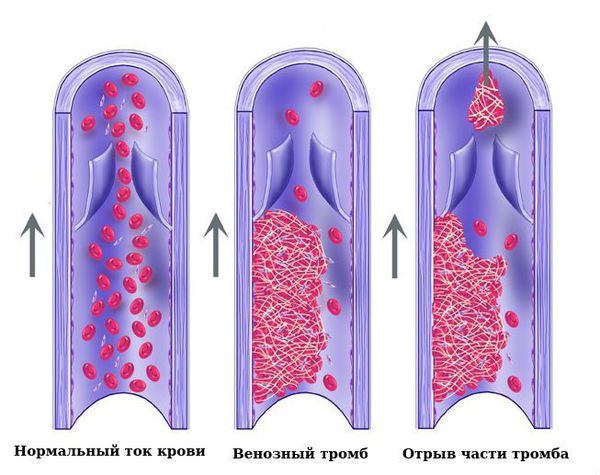
Наиболее грозными осложнениями ВБТ являются венозные тромбоэмболические осложнения, при которых в просвете венозных сосудов образуются тромбы, т. е. сгустки крови, перекрывающие сосудистый просвет с тенденцией к объёмному росту вдоль сосуда. Основной опасностью этого состояния является переход тромбов на основные венозные магистрали, которые могут вызвать возникновение посттромботической болезни с поражением подвздошных и почечных вен, нижней полой вены. Самым драматическим исходом данных событий является отрыв нефиксированной части тромба с развитием тромбоэмболии лёгочной артерии, являющейся одной из основных причин инвалидизации и смертности.
При поражении вен промежности и половых губ определяются покраснение и болезненные уплотнения в проекции расширенных вен.
При тромбозе яичниковых вен и тазовых венозных сплетений определяются интенсивные ноющие боли в животе и малом тазу, сопровождающиеся подъёмом температуры. К счастью, в ряде случаев нераспространённый тромбоз венозных сплетений может протекать бессимптомно.
Переход тромботического процесса на глубокие вены может сопровождаться отёком и распирающими болями нижних конечностей, нарушением почечной функции.
Диагностика варикозного расширения вен таза
Трансвагинально исследуют вены параметрия (части клетчатки малого таза, которая окружает матку), гроздевидных сплетений и аркуатных в ен (вен мышечной стенки матки). Вари козно изменённые вены представляют собой извитые, неравномерно расширенные конгломераты различного диаметра.
Выявление в процессе ультразвукового исследования любых отклонений от нормальных показателей требует проведения третьего диагностического этапа с применением высокоточных лучевых методов диагностики. К последним относят мультиспиральную компьютерную, магнитно-резонансную и рентгеноконтрастную флебографию, радионуклидную сцинтиграфию. Эти исследования являются наиболее объективными методами выявления патологии вен таза. С их помощью можно получить детальную картину патологически изменённых сосудов в трёхмерном изображении, определить анатомические взаимоотношения, выявить другую (не сосудистую) патологию органов малого таза.
Безусловно, при выявлении в ходе любого диагностического этапа какой-либо сопутствующей патологии необходима консультация врача соответствующей специальности.
Лечение варикозного расширения вен таза
Лечение ВБТ требует глубокого понимания патофизиологических процессов, протекающих при данном заболевании, и должно проводиться в специализированных учреждениях, имеющих положительный опыт излечения данной категории больных.
Оно направлено на максимальное устранение факторов риска, нормализацию венозного оттока, купирование воспалительных реакций и включает в себя коррекцию образа жизни, компрессионную и медикаментозную терапию.
Необходимым компонентом лечения является ношение эластичного трикотажа: колготок либо шорт II компрессионного класса. Они улучшают отток крови из вен нижних конечностей, венозных сплетений промежности и ягодиц. Компрессионный эффект может быть усилен за счёт применения специальных латексных подушечек, накладываемых на область тазовых ямок и зон проекций устий больших подкожных вен.
При отсутствии положительного эффекта от консервативных мероприятий возникает необходимость в применении оперативных вмешательств. Хирургическое лечение показано пациенткам с клиническими признаками тазового венозного полнокровия, расширением яичниковых вен и тазовых венозных сплетений с патологическим рефлюксом крови по ним, наличием компрессионных синдромов, которые верифицированы результатами инструментальных исследований.
Особенность варикозной болезни таза заключается в том, что её хирургическое лечение зависит от формы и характера течения заболевания и включает арсенал различных по своей сути оперативных вмешательств.
Современные хирургические методы можно разделить на 4 вида оперативных вмешательств: склерозирующие, резекционные, эндоваскулярные и шунтирующие.
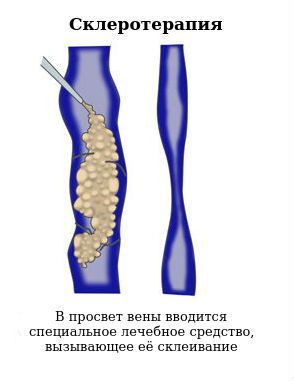
Ликвидация варикозно расширенных вен половых органов и промежности проводится путём склеротерапии (в просвет вены вводится специальное лечебное средство, вызывающее её склеивание) либо операции минифлебэктомии, заключающейся в хирургическом удалении этих изменённых вен.
Прогноз. Профилактика
Естественное течение заболевания при отсутствии специализированного лечения ведёт к усугублению клинической симптоматики с ухудшением качества жизни больных.
Профилактика варикозной болезни таза в большей степени сводится к устранению факторов риска заболевания и коррекции образа жизни, что подробно описано в разделе о консервативном лечении данной патологии.
Варикозная болезнь таза, синдром тазового венозного полнокровия
В 1954 г. P. Guilhem и R. Baux, разрабатывая методику тазовой флебографии, описали извитые и расширенные гонадные (яичниковые) вены, заполняемые рентгеноконтрастным препаратом в антеградном и ретроградном направлениях. Между тем никто из авторов не соотнес варикозную трансформацию гонадных вен с симптомами нарушения оттока из венозных сплетений малого таза и промежности.
В современной литературе приведено несколько тысяч наблюдений успешной диагностики и лечения варикоза вен малого таза и промежности. Несмотря на это, до сегодняшнего дня врачи совершают грубые диагностические ошибки, следствием которых является ошибочная лечебная тактика.
Так, в ежегодном медицинском бюллетене клиники Мэйо (1999) отмечается, что болевой синдром на фоне варикозного расширения вен малого таза является основной причиной обращения к гинекологам в 10—20 % случаев. При этом правильный диагноз ставят лишь в 2 % случаев. Следствие диагностических ошибок — от 12 до 16 % неоправданных гистерэктомии (удаление матки).
Ведущий специалист по варикозной болезни вен малого таза профессор A. Lechter (1999) приводит данные о том, что хроническая пелвалгия, связанная с необнаруженным тазовым варикозом, только в США является причиной 70 000 ненужных гистерэктомии ежегодно. Автор подчеркивает, что даже такое обширное, можно сказать калечащее, вмешательство без коррекции основной причины заболевания — рефлюкса (сброса) по гонадным венам, в 14 % наблюдений обречено на неудачу.
В настоящее время выделяют 2 варианта течения варикозной болезни вен малого таза: варикозное расширение вен промежности и вульвы, а также синдром тазового венозного полнокровия. Следует подчеркнуть, что это разделение достаточно условно, так как более чем в 50 % случаев варикозное расширение вен промежности и вульвы провоцирует нарушение оттока из малого таза, и наоборот.
1. Варикозное расширение вен промежности и вульвы
Этиология и патогенез. Варикозное расширение вен промежности и вульвы отмечается у 30 % женщин во время беременности. Этиологические и патогенетические механизмы этого состояния в основном сходны с таковыми при варикозной болезни вен нижних конечностей. Вместе с тем прогрессирующую варикозную трансформацию вен промежности усугубляет компрессия беременной маткой магистральных вен забрюшинного пространства (подвздошных и нижней полой вен).
Клинические проявления. Клиническая картина заболевания достаточно характерна и проявляется прогрессирующим по мере увеличения срока беременности варикозным расширением вен промежности, вульвы и влагалища. В результате могут появиться зуд, чувство тяжести и распирающие боли в промежности, отек наружных половых органов, дизу-рические расстройства. В подобных условиях возможны развитие острого варикотромбофлебита и разрыв измененных вен, чреватый массивным кровотечением.
Рис. 1. Варикозное расширение вен промежности.
Острый тромбофлебит вен промежности проявляется интенсивным болевым синдромом, отеком и гиперемией кожных покровов. Пораженные вены пальпируются в виде плотных и болезненных жгутов. Температура тела поднимается до 37,5—38,0 °С.
Кровотечение из варикозных вен промежности может быть спонтанным, но чаще всего провоцируется травмой во время полового акта или родов. Остановка кровотечения связана со значительными трудностями, обусловленными высоким давлением в варикозных венах и их тонкой стенкой.
Инструментальная диагностика. Основной задачей специальных методов обследования является обнаружение источника патологического вено-венозного сброса, провоцирующего развитие варикозного расширения вен промежности и вульвы. Для этих целей применяют ультразвуковое исследование и рентгеноконтрастную флебографию.
Ультразвуковое ангиосканирование позволяет выявить недостаточность клапанов устья большой подкожной вены и сброс крови в систему наружной половой вены — одного из приустьевых притоков большой подкожной вены. Поскольку варикозное расширение вен промежности и вульвы часто сочетается с варикозной болезнью вен нижних конечностей, то во время исследования целесообразно оценить полный флебологический статус пациента.
Варикография — достаточно простая и малотравматичная процедура, выполняемая в амбулаторных условиях, необходимая в тех случаях, когда источник патологического сброса в вены промежности с помощью ультрасонографии найти не удается. Обычно эта ситуация возникает при патологическом сбросе крови из вен малого таза, что может лежать в основе развития промежностного варикоза. Во время флебографии в варикозные вены промежности пункционно вводят водорастворимый неионный рентгеноконтрастный препарат. Его распространение отслеживают электроннооптическим преобразователем и при необходимости выполняют серию снимков. Ускорить процесс распространения препарата с контрастированием источника патологического веновенозного сброса позволяет форсировать дыхание пациента или массаж паховой области.
Лечение варикоза во время беременности, когда варикозное расширение вен промежности и вульвы проявляется в основном чувством дискомфорта, распирания и тяжести в промежности, лечение симптоматическое. Пациенткам назначают медицинские колготы высокой степени компрессии, лечебный эффект которых может быть усилен дополнительным применением специальных латексных подушечек, накладываемых в области тазовых ямок и зон проекции устья большой подкожной вены бедра. Начиная со II триместра беременности, могут быть дополнительно назначены препараты, содержащие диосмин или троксерутин, которые оказывают флеботонизи-рующий эффект.
При неэффективности консервативной терапии и прогрессировании варикозного расширения после I триместра беременности можно начать флебосклерозирующее лечение. При этом из нескольких точек шприцем в варикозные вены промежности и вульвы вводят по 0,25 мл 3 % раствора фибровейна. Эластическую компрессию обеспечивают медицинскими колготами II класса и латексными подушечками. Через 7—10 сут оценивают результат. При необходимости процедуры могут быть повторены до получения удовлетворительного результата.
Если инструментальное обследование подтверждает связь варикозных вен промежности с рефлюксом через устье большой подкожной вены, то требуется операция — кроссэктомия (перевязка устья и притоков большой подкожной вены в паховой складке), которая может быть выполнена под местным обезболиванием в условиях стационара «одного дня». Хирургическое вмешательство во время беременности нежелательно, однако при реальном риске развития осложнений данная операция может быть проведена до родоразрешения.
Подтвержденный сброс крови по гонадным венам является показанием к их резекции или эмболизации, которые выполняют через 6—12 мес после родов.
Лечение острого тромбофлебита вен промежности не отличается от общепринятого при варикотромбофлебите нижних конечностей. Пациенткам назначают полупостельный режим, холод на промежность, неспецифические противовоспалительные препараты (вольтарен, кетопрофен и др.) в инъекциях, в свечах или местно.
Профилактика кровотечения из варикозных вен заключается в соблюдении правил личной гигиены (ежедневный душ, ношение удобного белья) и своевременном прекращении половых контактов. При высоком риске развития кровотечения во время родов естественным путем решается вопрос о кесаревом сечении. При уже развившемся кровотечении его остановку осуществляют чрескожным прошиванием сосуда в сочетании со склерооблитерацией.
2. Синдром венозного полнокровия малого таза
Истинная частота распространения синдрома венозного полнокровия малого таза (англ. — Pelvic Congestion Syndrome) неизвестна. Полиморфизм клинических проявлений и несовершенство диагностики маскируют его под различные формы гинекологической (воспалительные заболевания матки и ее придатков, эндометриоз), урологической (цистит), хирургической (колит, болезнь Крона и др.) и даже ортопедической (заболевания тазобедренного сустава) патологии.
Группа итальянских врачей провела трансвагинальную ультрасонографию 4000 женщин, предъявляющим жалобы на боль в нижних отделах живота. В результате в 4 % наблюдений был выявлен синдром венозного полнокровия малого таза, связанный с рефлюксом крови по гонадным венам, что было подтверждено рентгеноконтрастной флебографией.
В настоящее время доказано, что это заболевание связано с варикозным расширением венозных сплетений яичников и широкой связки матки. Главным патогенетическим моментом служит клапанная недостаточность яичниковых вен, приводящая к сбросу крови и повышению давления в венозных сплетениях малого таза. Предрасполагающими факторами могут быть ретрофлексия матки, приводящая к перегибу широкой связки матки, затрудняющей отток венозной крови, а также различные гинекологические заболевания (эндометриоз, опухоли матки и яичников). В последние годы обсуждается неблагоприятное влияние гормональной терапии и контрацепции. О влиянии гормонального фона свидетельствует то, что проявления синдрома венозного полнокровия малого таза в постклимактерическом периоде становятся менее выраженными.
Клиническая симптоматика. Заболевание проявляется чувством тяжести и болью в малом тазу (пелвалгия), возникающими при длительных статических нагрузках или физической работе; болью во времяполового акта (диспареуния), приводящей к вагинизму и боязни полового сношения; выраженным предменструальным синдромом; дисменореей; болью и повышенной чувствительностью в области промежности и вульвы. Примерно у половины пациентов обнаруживают варикозное расширение поверхностных вен в промежности и ягодичных областях. В ряде случаев могут наблюдаться дизурические расстройства, связанные с полнокровием венозного сплетения мочевого пузыря.
Рис. 2. Варикозное расширение вен малого таза. Ультразвуковая сканограмма в режиме серой шкалы. Стрелками обозначены расширенные и извитые вены.
Невозможность вести привычный образ жизни, конфликты в семье, обусловленные нарушением сексуальных отношений, серьезно ухудшают психосоматическое состояние больных женщин. Кроме того, отсутствие четкой симптоматики ставит врача в тупик, особенно если при традиционных методах обследования какую-либо патологию органов малого таза выявить не удается. В таких случаях многообразие жалоб считают психоневрологическими нарушениями, а пациенток направляют на лечение к психиатру или сексопатологу.
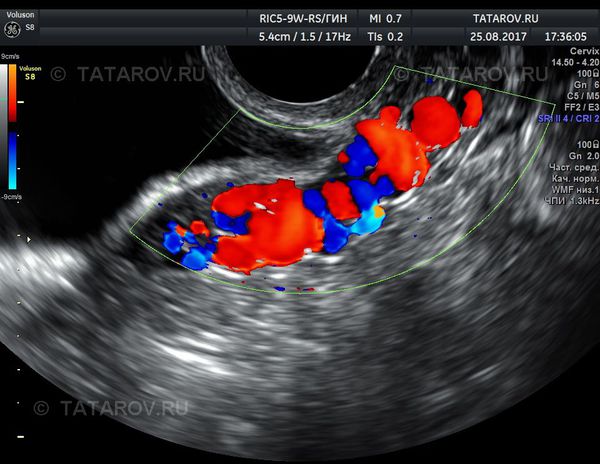
Диагностика. Ультрасонография, являясь оптимальным методом амбулаторного обследования больных с подозрением на синдром венозного полнокровия малого таза, позволяет не только получить объективную информацию о состоянии магистральных сосудов и венозных сплетений забрюшинного пространства, но и выявить органическую патологию органов малого таза. Сочетание традиционной и трансвагинальной ультрасонографии — наиболее эффективное.
За час до обследования пациентке предлагают выпить 1 л воды, что необходимо для наполнения мочевого пузыря. Сканирование выполняют в поперечной плоскости датчиком с рабочей частотой 3,5—5 МГц, который помещают тотчас над лонным сочленением. После осмотра матки и ее придатков в серошкальном режиме целесообразно использовать опцию цветового кодирования. Варикозно-расширенные вены малого таза лоцируются в виде многочисленных конгломератов и лакун со слабым кровотоком (рис.2-3).
Рис. 3. Варикозное расширение вен малого таза.
Чрезвлагалищная эхография с цветовым кодированием потоков крови. Определяются конгломераты варикозных вен с разнонаправленными потоками крови (симптом озер). Рефлюкс крови по левой гонадной вене (зеленый цветовой код).
Рис. 4. Лапароскопия. Варикозное расширение левых яичниковых вен.
Применение влагалищного датчика расширяет диагностические возможности ультразвукового исследования.
Рис. 5. Контрастирование варикозно-расширенных правых гонадных вен.
Лапароскопия большинством специалистов рассматривается в качестве обязательного компонента комплексного обследования пациентов с подозрением на синдром венозного полнокровия малого таза. Варикозные вены малого таза выявляют в области яичников, по ходу круглой и широкой связок матки в виде обширных синюшных конгломератов с истонченной и напряженной стенкой (рис. 4.).
Селективная оварикография — наиболее объективный метод выявления клапанной недостаточности гонадных вен. После пункции правой бедренной вены по Сельдингеру моделированный катетер проводят в устье правой и левой яичниковых вен. Катетеризация этих вен может быть осуществлена также пункцией яремных или подключичных вен после введения зонда в правое предсердие, а затем в нижнюю полую вену. Ретроградное контрастирование гонадных вен служит ангиографическим признаком их клапанной недостаточности. Эти венозные стволы резко расширены и извиты. Нередко при ретроградном контрастировании гонадных вен с одной стороны становится виден начальный сегмент яичниковых вен противоположной стороны, которые заполняются контрастом через венозные сплетения малого таза (рис. 5).
Во время селективной оварикофлебографии возможно выполнение лечебной эмболизации гонадных вен спиралями Gianturko или склерозирующими препаратамии.
Следует отметить, что простота выполнения и хорошие отдаленные результаты позволяют считать чрескатетерную эмболизацию гонадных вен одним из методов выбора при лечении синдрома тазового венозного полнокровия (см. раздел Эндоваскулярная хирургия).
Компьютерную томографию используют в случаях, требующих уточненной диагностики синдрома венозного полнокровия, и прежде всего для исключения другой патологии органов малого таза. Компьютерная томография позволяет обнаружить конгломераты варикозных вен в широкой связке и вокруг матки, а также в яичниках. Удается отчетливо визуализировать извитые, неравномерно расширенные гонадные вены.
3. Лечение синдрома венозного полнокровия малого таза
Лечебная тактика при синдроме венозного полнокровия малого таза до конца не разработана.
В литературе приведены данные об уменьшении клинических проявлений заболевания в результате приема веноактивных препаратов и неспецифических противовоспалительных средств.
Тем не менее в большинстве случаев способом выбора остается хирургическое вмешательство. При этом лучшие отдаленные результаты с исчезновением или уменьшением основных проявлений заболевания (пелвалгия, дисменорея и др.) отмечают после протяженной, двусторонней резекции гонадных вен. Иссечение вен широкой связки матки и овариэктомия, применявшиеся ранее, не имели стойкого лечебного эффекта. Из всех гинекологических операций наибольший процент положительных результатов давала гистерэктомия (удаление матки). Между тем такая калечащая операция вряд ли оправдана, так как в большинстве случаев синдром венозного полнокровия малого таза встречается у женщин с сохраненными репродуктивными функциями. В последние годы как дополнительный вариант лечения используют пластику связочного аппарата матки, устраняющую ее ретрофлексию.
Тем не менее все специалисты, серьезно занимающиеся проблемой варикозной болезни вен малого таза и синдромом тазового полнокровия, убеждены, что без устранения основной причины этого синдрома — рефлюкса по гонадным венам любое оперативное или консервативное лечение обречено на неудачу. Существует современный малоинвазивный способ лечения синдрома тазового венозного полнокровия – эмболизация (склерооблитерация) яичниковой вены. Для этого под местной анестезией через небольшой прокол бедренной вены в яичниковую вену вводится катетер толщиной 1 мм и через него вводится склерозант, который облитерирует просвет яичниковой вены за 20-30 мин, либо устанавливается эмболизационная спираль, которая также полностью перекрывает просвет сосуда. Эффективность эмболизации такая же как и при оперативном лечении, но риск осложнений и рецидива заболевания значительно меньше. За последние годы эмболизация была успешно выполнена десяткам тысяч пациентов во всем мире. Для эмболизации не нужен разрез, не нужна общая анестезия, после нее не остается швов и шрамов, срок пребывания в больнице составляет1-2 дня, после чего можно вести обычный образ жизни.
Флебэктомия в промежности может быть осуществлена двумя способами. В первом случае выполняют дугообразный разрез по переходной складке больших половых губ. При их гипертрофии избыток кожи иссекают полумесяцем. Все обнаженные в подкожной клетчатке вены мобилизуют, пересекают между зажимами и лигируют. Накладывают внутрикожный съемный или рассасывающийся шов. Данный способ эффективен при выраженной варикозной трансформации вен промежности или при сочетании заболевания с гипертрофией больших половых губ.
Второй вариант вмешательства предполагает выполнение минифлебэк-томии по Варади из отдельных проколов кожи по ходу переходной складки больших половых губ. Особенностью вмешательства является необходимость лигирования пересеченных вен, так как добиться адекватного компрессионного гемостаза в этой области невозможно. В противном случае формируются обширные подкожные гематомы промежности и больших половых губ, которые рассасываются в течение нескольких месяцев и причиняют пациенткам физические страдания и психологический дискомфорт.
Консервативное лечение. Консервативное лечение при синдроме венозного полнокровия малого таза симптоматическое, включающее нормализацию условий труда и отдыха с исключением значительных физических нагрузок и длительного пребывания в вертикальном положении.
Необходимы коррекция рациона питания за счет большого количества овощей, фруктов и растительного масла, полный отказ от алкоголя и курения.
Ежедневно рекомендуется восходящий контрастный душ на область промежности и комплекс разгрузочных упражнений, выполняемых лежа («березка», «велосипед», «ножницы» и др.). Эвакуацию крови из венозных сплетений малого таза улучшает дыхательная гимнастика — медленные глубокие вдох и выдох с включением мышц передней брюшной стенки.
Ношение лечебных колготок II компрессионного класса, улучшающих отток крови из вен нижних конечностей, венозных сплетений промежности и ягодиц, обязательно.
Показаны веноактивные препараты. Проявления синдрома тазового венозного полнокровия эффективно подавлял детралекс, прием которого в стандартной дозировке в течение 2,5—3 мес снижал интенсивность болей и выраженность других симптомов заболевания. При выраженном предменструальном синдроме прием детралекса целесообразно начинать за 1,5—2 нед перед ожидаемыми менструациями.
Варикозная болезнь вен малого таза — частая патология. Недостаточная информированность об этом заболевании хирургов, гинекологов и других специалистов (урологи, врачи общей практики, проктологи) приводит к высокому проценту диагностических ошибок и неправильной лечебной тактике.
Варикозная болезнь вен малого таза не является чисто «женской» патологией. Аналогичные патогенетические механизмы имеют варикоцеле (верикозное расширение вен семенного канатика) и хронический геморрой. Радикальное лечение и профилактика этих заболеваний возможны лишь с учетом исследования особенностей флебогемодинамики в малом тазу и системе гонадных вен.