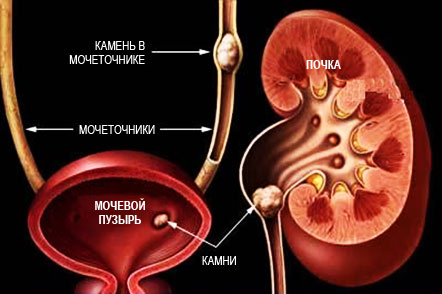
Тест на перекиси в моче что это
Нарушения минерального обмена в почках (дисметаболические нефропатии)
Содержание
В зависимости от причины развития выделяют первичные и вторичные НМО.
Первичные нарушения представляют собой наследственно обусловленные формы заболеваний, характеризующихся прогрессирующим течением, ранним развитием мочекаменной болезни (МКБ) и хронической почечной недостаточности (ХПН). Первичные дисметаболические нефропатии встречаются редко и начало клинических проявлений развивается уже в детском возрасте.
Вторичные дисметаболические нефропатии могут быть связаны с повышенным поступлением определенных веществ в организм, нарушением их метаболизма в связи с поражением других органов и систем (например, желудочно-кишечного тракта), применением ряда лекарственных средств и др.
Оскалатно-кальциевая нефропатия
Оксалатно-кальциевая нефропатия наиболее часто встречается в детском возрасте. Ее возникновение может быть связано с нарушением обмена кальция или оксалатов (солей щавелевой кислоты).
Причины образования оксалатов:
Оксалатная нефропатия представляет собой многофакторный патологический процесс. Наследственная предрасположенность к развитию оксалатной нефропатии встречается в 70–75%. Помимо генетических, большую роль играют такие внешние факторы, как: питание, стресс, экологические проблемы и др.
Первые проявления болезни могут развиться в любом возрасте, даже в период новорожденности. Чаще всего они выявляются в 5–7 лет в виде обнаружения кристаллов оксалатов, небольшим содержанием белка, лейкоцитов и эритроцитов в общем анализе мочи. Характерно повышение удельной плотности мочи. Заболевание обостряется в период полового созревания в возрасте 10–14 лет, что, по-видимому, связано с гормональной перестройкой.
Фосфатная нефропатия
Фосфатная нефропатия встречается при заболеваниях, сопровождающихся нарушением фосфорного и кальциевого обмена. Основная причина фосфатурии – хроническая инфекция мочевой системы. Часто фосфатно-кальциевая нефропатия сопровождает оксалатно-кальциевую, но при этом выражена в меньшей степени.
Уратная нефропатия (нарушения обмена мочевой кислоты)
Эта группа обменных нарушений наиболее часто встречается у взрослых. Первичные уратные нефропатииобусловлены наследственными нарушениями обмена мочевой кислоты. Вторичные возникают как осложнениядругих заболеваний (болезней крови и др.), являются следствием применения некоторых препаратов (тиазидовых диуретиков, цитостатиков, салицилатов, циклоспорина А и др.) или нарушения функции канальцев почек и физико-химических свойств мочи (при воспалении почек, например). Кристаллы уратов откладываются в ткани почек – это приводит к развитию воспаления и снижению почечных функций.
Первые признаки заболевания могут выявляться в раннем возрасте, хотя в большинстве случаев наблюдается длительное скрытое течение процесса.
Цистиновая нефропатия
Цистин является продуктом обмена аминокислоты метионина. Можно выделить две основные причины повышения концентрации цистина в моче:
Накопление цистина в клетках происходит в результате генетического дефекта фермента цистинредуктазы. Это нарушение обмена носит системный характер и называется цистинозом. Внутриклеточное и внеклеточное накопление кристаллов цистина выявляется не только в канальцах и интерстиции почки, но и в печени, селезенке, лимфоузлах, костном мозге, клетках периферической крови, нервной и мышечной ткани, других органах. Нарушение обратного всасывания цистина в канальцах почек наблюдается вследствие генетически обусловленного дефекта транспорта через клеточную стенку для аминокислот – цистина, аргинина, лизина и орнитина.
По мере прогрессирования заболевания определяются признаки мочекаменной болезни, а при присоединении инфекции – воспаление почек.
Симптомы НМО
НМО почек, как правило, клинически течет бессимптомно до формирования мочекаменной болезни или пиелонефрита, но в ряде случаев могут проявляться следующими симптомами:
Диагностика НМО
Необходимое комплексное обследование включает лабораторные и инструментальные методы.
Лабораторная диагностика
Инструментальная диагностика
УЗИ органов брюшной полости. Изменения, выявляемые при УЗИ почек, как правило, мало специфичны. Возможно выявление в почке микролитов или «песка» (включений). УЗИ почек, как правило, является неспецифичным методом диагностики, однако в ряде случаев позволяет отследить формирование мелких камней и, таким образом, зафиксировать время возникновения мочекаменной болезни.
Лечение
Рекомендации по питанию являются основой терапии как в детском, так и во взрослом состоянии.
| Вид нефропатии | Запрещенные продукты |
| Оксалатная нефропатия | Мясные блюда, щавель, шпинат, клюква, свекла, морковь, какао, шоколад |
| Уратная нефропатия | Печень, почки, мясные бульоны, горох, фасоль, орехи, какао, алкогольные напитки |
| Фосфатная нефропатия | Сыр, печень, икра, курица, бобовые, шоколад |
| Цистиновая нефропатия | Творог, рыба, яйца, мясо |
Лечение оксалатной нефропатии
Лекарственная терапия включает мембранотропные препараты и антиоксиданты. Лечение должно быть длительным. Применяются витамины группы В, А, Е. Назначаются специальные препараты при кристаллурии. Помимо этого, назначается окись магния, особенно при повышенном содержании оксалатов.
Лечение уратной нефропатии
Для поддержания оптимальной кислотности мочи можно использовать цитратные смеси. При уратной нефропатии важно уменьшить концентрацию мочевой кислоты. Для этого используются средства, снижающие синтез мочевой кислоты.
Лечение фосфатной нефропатии
Назначается диета с ограничением продуктов, богатых фосфором (сыр, печень, икра, курица, бобовые, шоколад и др.).
Лечение при фосфатной нефропатии должно быть направлено на подкисление мочи (минеральные воды – нарзан, арзни, дзау-суар и др.; препараты – цистенал, аскорбиновая кислота, метионин).
При любой степени тяжести заболевания необходимо незамедлительно обратиться к врачу нефрологу или урологу за помощью, так как длительно текущие, в целом обратимые, нарушения обмена при отсутствии лечения могут привести к развитию мочекаменной болезни с последующим оперативным вмешательством и хронической почечной недостаточности. Самолечение не допустимо!
Все виды лекарственной терапии должен назначать и обязательно контролировать врач нефролог или уролог, так как:
На первом этапе лечения составляется план лечения. Лечение любой дисметаболической нефропатии можно свести к четырем основным принципам:
Прием большого количества жидкости является универсальным способом лечения любой дисметаболической нефропатии, так как способствует уменьшению концентрации растворимых веществ в моче.
Одной из целей лечения является увеличение ночного объема мочеиспускания, что достигается приемом жидкости перед сном. Предпочтение следует отдавать простой или минеральной воде.
Диета позволяет в значительной степени снизить солевую нагрузку на почки.
Специфическая терапия должна быть направлена на предупреждение конкретного кристаллообразования, выведение солей, нормализацию обменных процессов.
На втором этапе терапии производится оценка эффективности диеты, проводятся контрольные УЗ-исследования и анализы.
Третий этап лечения осуществляется после достижения стойкой ремиссии. Он представляет собой схему постепенного снижения доз назначенных препаратов до поддерживающих или полной их отмены с сохранением диетических рекомендаций.
Даже после достижения долгожданной ремиссии пациенту рекомендуется быть внимательным к себе и регулярно наблюдаться у врача нефролога или уролога, так как высок риск рецидива заболеваний.
Практически всем пациентам необходимо принимать рекомендованные врачом средства противорецидивной терапии или придерживаться ранее разработанной диеты для предотвращения формирования или прогрессирования МКБ, воспаления почек.
Прогноз
Прогноз при дисметаболической нефропатии в целом благоприятен. В большинстве случаев при соответствующем режиме, диете и лекарственной терапии удается добиться стойкой нормализации соответствующих показателей в моче. В отсутствие лечения или при его неэффективности наиболее естественным исходом дисметаболической нефропатии является мочекаменная болезнь и воспаление почек.
Самым частым осложнением дисметаболической нефропатии является развитие инфекции мочевой системы, в первую очередь пиелонефрита.
Если вы обнаружили у себя какие-либо из перечисленных выше симптомов (нарушение мочеотделения, изменения свойств мочи, боли), необходимо в ближайшее время обратиться к врачу за помощью.
Помните, что очень важно начать лечение на ранних стадиях болезни, так как НМО в почках является преимущественно обратимым состоянием, а в случае отсутвтия лечения итогом является развитие мочекаменной болезни, пиелонефрита.
Рекомендации
Для профилактики развития заболевания, а так же рецидива, необходимо придерживаться правильного, сбалансированного и регулярного питания – избегать острой пищи, маринадов и пр. В период обострения пациентам рекомендуется щадящая диета, соответствующая требованиям биохимического вида нефропатии (оксалатная, уратная и пр.).
С целью профилактики рецидивов всем пациентам рекомендуется один раз в квартал консультация врача нефролога или уролога для необходимой коррекции медикаментозной терапии и пищевых рекомендаций.
Пациенты, длительно страдающие НМО в почках, относятся к группе повышенного риска по МКБ. Поэтому в период ремиссии им необходимо ежегодно проходить по назначению врача контрольные обследования (общий анализ мочи, биохимия мочи, УЗИ почек, мочеточников, мочевого пузыря) мочевыводящей системы.
Часто задаваемые вопросы
Излечимы ли НМО?
НМО часто обусловлено наследственными нарушениями обмена, что требует постоянного соблюдения как минимум диетических рекомендаций.
Из-за чего возникает заболевание?
НМО может быть связано с наследственной предрасположенностью, а также с заболеваниями внутренних органов (желудочно-кишечные проблемы, заболевания крови и пр.), применением определенных групп лекарственных препаратов (мочегонные средства, цитостатики и пр.).
Является ли заболевание противопоказанием к беременности?
Само НМО в почках требует наблюдения весь период беременности с соблюдением диетических рекомендаций.
При развитии МКБ, пиелонефрита и их осложнений в виде ХПН, возможность беременности и ее сохранения зависит от обострения процесса и стадии осложнений и решается в каждом конкретном случае.
Может ли заболевание почек проявляться снижением потенции?
Непосредственно НМО конечно не влияет на потенцию, но в случае развития осложнений МКБ, воспаления почек или развития ХПН снижение потенции может появиться как реакция на хроническое заболевание.
Увеличивается ли риск заболеть, если близкий родственник страдает данным заболеванием?
Да, существует группа первичных обменных нефропатий (НМО в почках), имеющая наследственную предрасположенность.
Диcметаболические нефропатии у детей
Диcметаболические нефропатии (ДН) — группа заболеваний с различной этиологией и патогенезом, которые характеризуются интерстициальным процессом с поражением канальцев почек вследствие нарушения обмена веществ. В широком смысле слова к ДН относятся любые
Диcметаболические нефропатии (ДН) — группа заболеваний с различной этиологией и патогенезом, которые характеризуются интерстициальным процессом с поражением канальцев почек вследствие нарушения обмена веществ. В широком смысле слова к ДН относятся любые связанные с различными нарушениями обмена заболевания, которые приводят к изменениям функционального состояния почек или структурным сдвигам на уровне различных элементов нефрона [2, 3, 5].
Любые ДН характеризуются перенасыщением мочи теми или иными веществами и мочевым синдромом в виде кристаллурии.
В процессе кристаллообразования играют роль три принципиальных фактора: перенасыщение канальцевой жидкости сверх пределов ее стабильности, снижение активности ингибиторов перенасыщения, активаторы преципитации [5, 6].
Для образования кристалла необходимо наличие ионной пары — аниона и катиона (например, иона кальция и иона оксалата). Перенасыщение мочи различными видами ионов в конечном итоге приводит к их преципитации в виде кристаллов и последующему их росту. Огромную роль при этом играет дегидратация мочи, что влечет за собой повышение концентрации ионов в моче даже при их нормальной продукции.
Кроме степени насыщения, на растворимость ионов влияют ионная сила, способность к комплексообразованию, скорость тока и рН мочи. Важным активатором кристаллообразования является инфекция мочевой системы, особенно микроорганизмы, продуцирующие уреазу и способные расщеплять мочевину.
Персистирующая кристаллурия может приводить к отложению кристаллов в ткани почки и развитию асептического тубулоинтерстициального воспаления, а также к их адгезии, что служит основой формирования камня и развития мочекаменной болезни [3, 5, 6].
В зависимости от причины развития выделяют первичные и вторичные ДН. Первичные ДН являются наследственно обусловленными заболеваниями, характеризуются прогрессирующим течением, ранним развитием уролитиаза и хронической почечной недостаточности.
Вторичные ДН представляют собой вторичные тубулярные синдромы, иначе называемые дисметаболическими расстройствами с кристаллуриями, которые могут быть полигенно наследуемыми или мультифакториальными. Вторичные ДН могут быть связаны с повышенным поступлением определенных веществ в организм, нарушением их метаболизма в связи с поражением других органов и систем (например, желудочно-кишечного тракта), лекарственной терапией, нестабильностью цитомембран канальцев и др. [1, 2, 3, 4, 5, 6].
Термины «дисметаболическая нефропатия» и «кристаллурия» не являются синонимами. Кристаллурия представляет собой вариант мочевого синдрома, при котором в моче выявляются кристаллы различных солей. Наиболее часто кристаллурия носит транзиторный характер и выявляется на фоне ОРВИ и других заболеваний, исчезает после прекращения основного заболевания. ДН предполагает развитие поражения канальцевого аппарата и не всегда (или по крайней мере не постоянно) сопровождается кристаллурией.
Подавляющее большинство кристаллурий и ДН связаны с кальцием (от 70 до 90%), около 85–90% из них — с оксалатами (в виде оксалата кальция), остальные с фосфатами (фосфаты кальция — 3–10%) или являются смешанными — оксалатно(фосфатно)-уратными. Уратная кристаллурия и литиаз составляют около 5% случаев, цистиновая — до 3%.
В 5–15% выявляются трипельфосфаты — фосфатные кристаллы, содержащие ион аммония, магний и кальций [5, 6].
По данным отделения нефрологии РДКБ за 2004 г., среди детей с ДН 68–71% составляли больные с оксалурией, примерно 15% — с оксалурией и фосфатурией, около 9% — с фосфатурией и приблизительно 5% — со вторичной цистинурией. Не было выявлено ни одного случая уратурии.
Первичные нарушения метаболизма встречаются довольно редко, поэтому мы рассмотрим преимущественно вторичные ДН.
Нарушения обмена оксалатов
Оксалатно-кальциевая кристаллурия наиболее часто встречается в детском возрасте. Ее патогенез может быть связан с нарушением как обмена кальция, так и обмена оксалатов. У большинства больных с оксалатно-кальциевой кристаллурией не выявляется выраженного нарушения метаболизма оксалатов или повышения их экскреции с мочой, но имеет место гиперкальциурия. Кристаллы оксалата кальция могут образовываться и при нормальном уровне кальция в моче вследствие повышения содержания оксалатов.
Оксалаты попадают в организм экзогенно с пищей или образуются эндогенно. Оксалаты полностью фильтруются в клубочках, затем реабсорбируются и секретируются в канальцах. Даже при небольшом повышении количества оксалатов в моче вследствие их высокой ионной силы высока вероятность выпадения кристаллов оксалата кальция [5, 6].
Причины гипероксалурии (Д. Фрейтаг, К. Хруска, 1987) следующие [6]:
ДН с оксалатно-кальциевой кристаллурией (оксалатная нефропатия) полиэтиологичное заболевание, в основе которого лежит нарушение стабильности почечных цитомембран как наследственного, так и спорадического характера. По данным различных авторов, доля генетических факторов в развитии оксалатной нефропатии составляет до 70–75%. Помимо генетических, большую роль играют средовые факторы: питание, стресс, экологическая нагрузка и др.
Нестабильность почечных цитомембран вследствие повышенной активности процессов перекисного окисления липидов приводит к ускоренному метаболизму мембранных фосфолипидов и высвобождению компонентов липидной оболочки — фосфатидилэтаноламина и фосфатидилсерина, окислению или окислительному переаминированию глицина, серина, этаноламина, аланина, пролина, одним из конечных продуктов чего является оксалат. Лабильность фосфолипидного слоя цитомембран может повлечь за собой кальцифилаксию — нарушение гомеостаза внутриклеточного кальция, приводящее к патологической кальцификации [2, 3, 7, 11].
Предшественником образования оксалатов является также аскорбиновая кислота, но количество оксалатов, образующихся из аскорбиновой кислоты, незначительно и имеет значение только при существующем нарушении обмена оксалатов [5].
Первые проявления болезни могут развиться в любом возрасте, даже в периоде новорожденности. Чаще всего они выявляются в 5–7 лет в виде мочевого синдрома с оксалатно-кальциевой и/или фосфатно-кальциевой кристаллурией, гематурией различной степени выраженности, небольшой протеинурией и/или лейкоцитурией абактериального характера. Снижена антикристаллообразующая способность мочи, определяются фосфолипидурия и повышение фосфолипазной активности мочи. Характерна гиперстенурия.
Морфологически выявляется деструкция апикальных поверхностей эпителия канальцев почек, лимфогистиоцитарная инфильтрация интерстиция.
В просветах канальцев и интерстиции обнаруживаются кристаллы оксалата кальция. При прогрессировании заболевания отмечаются явления склероза, вовлечение гломерул.
Общее развитие детей с оксалатной нефропатией, как правило, не страдает; для них характерны аллергии, ожирение, вегетативно-сосудистая дистония с тенденцией к гипотонии, лабильностью пульса, головными болями. Заболевание обостряется в период полового созревания в возрасте 10–14 лет, что, по-видимому, связано с дисбалансом нейрогуморальной регуляции и хроническим стрессом, в условиях которого повышается активность процессов перекисного окисления липидов цитомембран. Прогрессирование оксалатной нефропатии может привести к формированию мочекаменной болезни (МКБ), развитию тубулоинтерстициального нефрита (ТИН) или пиелонефрита при наслоении бактериальной инфекции.
Фосфатная кристаллурия
Первичная или истинная фосфатурия встречается при заболеваниях, сопровождающихся нарушением фосфорного и кальциевого обмена. Основная причина вторичной фосфатурии — хроническая инфекция мочевой системы. Особое значение в связи с этим имеют микроорганизмы с уреазной активностью. Уреаза разлагает мочевину с ощелачиванием мочи, что приводит к перенасыщению мочи фосфатами магния и аммония (струвит). Соединение струвита с углекислым аппатитом в различных количествах приводит к образованию трипельфосфатных кристаллов.
Фосфатурия может развиваться также вследствие нарушения кальциевого обмена при гиперкальциуриях, при этом кристаллы представлены в основном фосфатом кальция. Часто фосфатно-кальциевая кристаллурия сопровождает оксалатно-кальциевую, но при этом выражена в меньшей степени [5, 6].
Нарушения обмена мочевой кислоты
Мочевая кислота (урат) является конечным продуктом обмена пуринов. Следовательно, количество образующейся мочевой кислоты определяется количеством пуринов, поступивших с пищей, эндогенной продукцией и интенсивностью их перехода в мочевую кислоту. Большинство свободных пуриновых оснований утилизируется для ресинтеза пуриновых нуклеотидов.
За сутки в организме образуется 570–1000 мг мочевой кислоты, одна треть количества которой секретируется в кишечник и разрушается там бактериями. Остальные две трети фильтруются в клубочках в виде мононатриевой соли, большая часть которой реабсорбируется и только 6–12% от профильтровавшегося количества экскретируются.
На кристаллизацию мочевой кислоты влияют рН мочи, суточная экскреция мочевой кислоты и объем мочи. Мочевая кислота существует в диссоциированной (оксиформа) и недиссоциированной (оксоформа) формах. Оксоформа малорастворима (60–120 мг/л), тогда как оксиформа хорошо растворяется (1580 мг/л при рН = 7,0). При кислых значениях рН мочи мочевая кислота находится в оксоформе, при повышении рН растворимость мочевой кислоты резко возрастает (при изменении рН от 5 до 6 концентрация недиссоциированной формы снижается в 6 раз). В ночное время суток (во время сна) повышается экскреция уратов, снижается количество мочи, а также отсутствует подщелачивание мочи, что усугубляет риск выпадения кристаллов уратов [5, 6].
Первичные уратные нефропатии обусловлены наследственными нарушениями метаболизма мочевой кислоты. Вторичные возникают как осложнения других заболеваний (эритремии, миеломной болезни, хронической гемолитической анемии и др.), являются следствием применения некоторых препаратов (тиазидовые диуретики, цитостатики, салицилаты, циклоспорин А и др.) или нарушения функции канальцев почек и физико-химических свойств мочи (при пиелонефрите, ТИН и др.) [1, 2, 3, 10].
У больных с уратной нефропатией выявляется дефект почечной экскреции аммония, приводящий к избыточной экскреции титруемых кислот и снижению рН мочи. Причинами экскреции постоянно кислой мочи могут быть заболевания желудочно-кишечного тракта, сопровождающиеся диареей, вследствие дегидратации и/или потери бикарбонатов, а также при илеостоме, лекарственно-индуцированной ацидификации.
Кристаллы уратов натрия откладываются в первую очередь в области петель Генле, где наблюдается наиболее высокая концентрация натрия; быстро появляется обструкция собирательных трубочек с последующей гипотрофией и атрофией проксимальных канальцев, их вторичным некрозом и фиброзом. В интерстиции наблюдаются фиброз и лимфогистиоцитарная инфильтрация, характерные для ТИН. Постепенно поражаются клубочки — от частичного до полного гиалиноза. Все это приводит к прогрессированию склероза и снижению почечных функций [3, 5, 10].
Первые признаки заболевания могут выявляться в раннем возрасте, хотя в большинстве случаев наблюдается длительное латентное течение процесса. Мочевой синдром характеризуется уратной кристаллурией, небольшой протеинурией, гематурией различной степени выраженности. При наличии большого количества уратов моча приобретает кирпичный цвет. При развитии абактериального воспаления в тубулоинтерстиции появляется абактериальная лейкоцитурия, которая в случае присоединения инфекции становится бактериальной. Возможно образование уратных или смешанных камней с включением оксалатов и фосфатов.
В родословной больных с гиперуратурией определяются: сосудистая патология, спондилез, артропатии, сахарный диабет, нефропатии, МКБ, ожирение, подагра.
Нарушения обмена цистина
Цистин является продуктом метаболизма метионина и представляет собой наименее растворимую из встречаемых в природе аминокислот. Порог растворимости цистина при рН = 7,0 составляет не более 400 мг/л, превышение этой концентрации в растворе ведет к выпадению кристаллов цистина в осадок. Кристаллы цистина имеют характерную форму шестигранников. Вторым условием выпадения кристаллов цистина является кислая реакция мочи [4, 5, 6, 9].
Можно выделить две основные причины повышения концентрации цистина в моче: избыточное накопление цистина в клетках почки и нарушение обратного всасывания цистина в почечных канальцах.
Накопление цистина в клетках происходит в результате генетического дефекта лизосомального фермента цистинредуктазы, восстанавливающей цистин в цистеин. Это нарушение обмена носит системный характер и называется цистинозом. Внутриклеточное и внеклеточное накопление кристаллов цистина выявляется не только в канальцах и интерстиции почки, но и в печени, селезенке, лимфоузлах, костном мозге, клетках периферической крови, нервной и мышечной ткани, других органах [9].
Нарушение обратного всасывания цистина в канальцах почек наблюдается при цистинурии вследствие генетически обусловленного дефекта мембранного транспорта для цистина, аргинина, лизина и орнитина. Гиперэкскреция лизина, аргинина и орнитина в развитии кристаллурии, нефролитиаза и нарушении функции почек особой роли не играет [2, 4, 5].
Однако наиболее часто кристаллы цистина выявляются при нефропатиях с преимущественным поражением канальцевого аппарата почек (пиелонефрит, ТИН), и такая цистинурия носит вторичный характер. Если кристаллы оксалатов, уратов, фосфатов могут появляться эпизодически и при различных колебаниях в диете, то наличие цистина в моче — всегда признак патологии.
Морфологически в почечной паренхиме обнаруживаются кристаллы цистина, имеющие типичную гексагональную форму, часто они выявляются в виде скопления прямоугольных или даже аморфных кристаллов. Кристаллы выявляются в просвете проксимальных канальцев и обтурируют их. В интерстиции определяется лимфогистиоцитарная инфильтрация. По мере прогрессирования ТИН развиваются явления фиброза. Определяются признаки нефролитиаза, а при присоединении инфекции — пиелонефрита.
Общие подходы к диагностике ДН у детей
Только комплексная оценка образа жизни ребенка, характера питания, факторов окружающей среды, семейного анамнеза и результатов лабораторно-инструментальных методов исследования позволяет поставить диагноз ДН.
Лабораторно-инструментальная диагностика ДН основывается на выявлении кристаллурии в общем анализе мочи, повышении концентрации тех или иных солей в биохимическом исследовании мочи, исследовании антикристаллообразующей способности мочи (АКОСМ), проведении тестов на кальцифилаксию и перекиси в моче, УЗИ почек.
Выявление кристаллов солей только в общих анализах мочи не является основанием для постановки диагноза ДН. Следует иметь в виду, что кристаллурия у детей часто бывает транзиторной и оказывается не связана с патологией обмена и нестабильностью почечных цитомембран.
Для подтверждения диагноза ДН при выявлении кристаллурии в общем анализе мочи проводится биохимическое исследование мочи, в рамках которого следует обратить внимание на концентрацию солей (оксалаты, мочевая кислота, кальций, фосфор и др.) и показатели функции канальцев (глюкоза, титруемая кислотность, аммиак, рН и др.), что позволяет не только выявить степень повышения экскреции тех или иных веществ, но и оценить условия для кристаллообразования, степень вовлеченности тубулярного аппарата в патологический процесс.
Повышение экскреции солей, по данным биохимического исследования мочи при нормальных общих анализах мочи и отсутствии изменений при УЗИ почек, также не может в полной мере свидетельствовать о наличии ДН у ребенка, однако позволяет поставить диагноз, например: гипероксалурия, гиперуратурия и т. д.
При подозрении на ДН отсутствие кристаллурии и повышенной экскреции солей с мочой у ребенка в данный момент не позволяет окончательно исключить этот диагноз. Нормальные показатели в общем и биохимическом анализах мочи могут быть обусловлены, например, правильной диетой и режимом жизни ребенка в данный период, тогда как предпосылки к тем или иным обменным нарушениям сохраняются. При этом даже нормальные показатели концентрации солей в биохимическом анализе мочи могут являться «пороговыми» с позиций растворимости для данного ребенка; либо склонность к кристаллообразованию может быть обусловлена отсутствием или снижением ингибиторов кристаллообразования.
Поэтому важно определить способность мочи растворять различные соли. Для этой цели проводится анализ на АКОСМ к оксалатам кальция, фосфатам кальция и трипельфосфатам, наиболее часто встречающимся при кристаллуриях у детей. В нормальной моче способность растворять эти соли и предотвращать кристаллообразование сохраняется за счет наличия ингибиторов кристаллообразования и отсутствия или малой активности активаторов кристаллообразования. АКОСМ при ДН снижена в различной степени за счет повышения концентрации этих солей в растворенном виде и/или нарушения баланса ингибиторов и активаторов.
Тест на кальцифилаксию позволяет выявить наличие нарушения клеточного гомеостаза кальция, приводящего к патологической кальцификации клеток и тканей. Тест на перекиси в моче отражает активность процессов перекисного окисления липидов цитомембран [5, 7].
Изменения, выявляемые при УЗИ почек, как правило, малоспецифичны. Возможно выявление в почке микролитов или включений, дающих эхонегативные «дорожки», что может послужить показанием для проведения рентгенологического исследования.
Этапная диагностика некоторых ДН представлена в таблице 2 (см. рубрику «Под стекло»).
Основные принципы терапии ДН
Лечение любой ДН можно свести к четырем основным принципам:
Нормализация образа жизни, физическое и психическое здоровье являются важным условием для достижения положительного эффекта в терапии ДН. Выраженные и длительные нарушения этих составляющих в конечном счете реализуются в микроциркуляторных отклонениях, ведущих к гипоксии, и/или в непосредственном повреждающем воздействии на клетки. Все это активизирует и/или усугубляет нарушения клеточного обмена, интенсивность перекисного окисления липидов мембран, их нестабильность и т. д.
Прием большого количества жидкости является универсальным способом лечения любой ДН, так как способствует уменьшению концентрации растворимых веществ в моче. Также важно время приема жидкости, особенно в периоды максимальной суточной концентрации мочи, т. е. во время сна. Поэтому одной из целей лечения является никтурия, что достигается приемом жидкости перед сном. Предпочтение следует отдавать простой или минеральной воде, поскольку длительный прием жидкостей, например, подкисляющих мочу или содержащих углеводы, может вызвать увеличение экскреции кальция [6].
Диета позволяет в значительной степени снизить метаболическую нагрузку на тубулярный аппарат.
Специфическая терапия должна быть направлена на предупреждение кристаллообразования, выведение солей, нормализацию обменных и энергетических процессов. Поскольку в большинстве случаев мембранопатия у детей является одним из звеньев патогенеза ДН, следует помнить об антиоксидантной и мембраностабилизирующей терапии.
При лечении больных с оксалатной нефропатией назначается картофельно-капустная диета, при которой снижается поступление оксалатов с пищей и нагрузка на тубулярный аппарат. Необходимо исключить экстрактивные мясные блюда, богатые оксалатами щавель, шпинат, клюкву, свеклу, морковь, какао, шоколад и др. «Подщелачивающий» эффект оказывают курага, чернослив, груши.
Из минеральных вод используются такие, как славяновская и смирновская, по 3–5 мл/кг/сут в 3 приема курсом 1 мес 2–3 раза в год.
Медикаментозная терапия включает мембранотропные препараты и антиоксиданты [3, 5, 7]. Лечение должно быть и длительным.
Пиридоксин (витамин В6) назначается в дозе 1–3 мг/кг/сут (до 400 мг/сут) в течение 1 мес ежеквартально. Витамин В6 оказывает мембраностабилизирующее действие за счет участия в обмене жиров в качестве антиоксиданта и обмене аминокислот. Целесообразно также назначение препарата магнеВ6 из расчета 5–10 мг/кг/сут курсом в течение 2 мес 3 раза в год.
Мембраностабилизирующее действие оказывает витамин А, который встраивается в билипидный слой и нормализует взаимодействие белков и липидов мембраны. Суточная доза витамина А 1000 МЕ на год жизни ребенка, курсом — 1 мес ежеквартально.
Токоферола ацетат (витамин Е) является мощным антиоксидантом, который поступает в организм извне и вырабатывается эндогенно. Необходимо помнить, что экзогенное введение витамина Е может тормозить его эндогенную продукцию по механизму отрицательной обратной связи. Витамин Е укрепляет белково-липидные связи клеточных мембран, участвует в процессах акцепции электронов при свободнорадикальных реакциях на мембранах. Назначается с витамином А в дозе 1–1,5 мг/кг массы в сутки.
В качестве мембраностабилизаторов использутся димефосфон и ксидифон. Димефосфон восстанавливает связь между окислением и фосфорилированием в клеточном дыхании, разобщенность которого наблюдается при нестабильности митохондриальных мембран, прерывая каскадные процессы перекисного окисления липидов. Применяется в дозе 1 мл 15% раствора на каждые 5 кг веса, 3 приема в сутки. Курс — 1 мес, 3 раза в год.
Ксидифон является комплексообразующим препаратом, который облегчает включение кальция в митохондрии и предупреждает отложение его нерастворимых солей. Назначается в дозе 10 мг/кг/сут 2% раствора в 3 приема. Курс — 1 мес, 2 раза в год.
Показана высокая эффективность цистона, особенно при кристаллурии. Цистон назначается в дозе 1–2 таблетки 2–3 раза в день курсом от 3 до 6 мес.
Помимо этого, назначается окись магния, особенно при первичной гипероксалурии, в дозе 0,15–0,2 г/сут. При первичной гипероксалурии следует иметь в виду, что любая терапия является паллиативной. Радикальным методом лечения оксалоза является трансплантация печени, что устраняет дефект отсутствия аланин-глиоксилаттрансферазы и восстанавливает нормальный обмен оксалатов.
При лечении уратной нефропатии диета предусматривает исключение богатых пуриновыми основаниями продуктов (печень, почки, мясные бульоны, горох, фасоль, орехи, какао и др.). Преимущество должно отдаваться продуктам молочного и растительного происхождения. Важным условием успешной терапии является достаточное употребление жидкости — от 1 до 2 л в сутки. Предпочтение следует отдавать слабощелочным и слабоминерализованным водам, отварам трав (хвощ полевой, укроп, лист березы, брусничный лист, клевер пашенный, спорыш и др.), отвару овса. Для поддержания рН мочи в пределах 6,2–6,6 можно использовать цитратные смеси (уралит-У, блемарен, магурлит, солимок и др.), которые обладают значительной буферной емкостью [3, 4, 5, 8, 10].
При гиперурикемии важно уменьшить концентрацию мочевой кислоты до 6 мг/100 мл и менее. Для этого используются средства, снижающие синтез мочевой кислоты — ингибиторы ксантиноксидазы. Применение в педиатрии аллопуринола ограничено из-за возможных осложнений — гепатит, эпидермальный некроз, алопеция, лейко- и тромбоцитопения, повышение уровня ксантина в крови. Под строгим контролем аллопуринол назначают в дозе 0,2–0,3 г/сут в 2–3 приема в течение 2–3 нед, затем доза снижается. Длительность общего курса — до 6 мес. Никотинамид является более слабым ингибитором активности ксантиноксидазы, чем аллопуринол, но лучше переносится; назначается в дозе 0,005–0,025 г 2–3 раза в сутки по 1–2 мес повторными курсами. Колхицин снижает транспорт пуриновых оснований и скорость их обмена. Назначается в дозе 0,5–2 мг/сут сроком от 18 мес до нескольких лет.
Урикозурическим эффектом обладают оротовая кислота, цистон, этамид, цистенал, фитолизин и др. Калия оротата таблетки назначаются в дозе 10 мг/кг в сут в 2–3 приема в течение 1 мес. Урикозурическим и урикостатическим действием обладает также бензбромарон, который применяют по 50–100 мг/сут 2–3 раза в сочетании с салуретиками и цитратом натрия [3, 4, 5, 8].
В качестве мембранотропных средств используют ксидифон и витамин В6.
Лечение при фосфатной кристаллурии должно быть направлено на подкисление мочи (минеральные воды: нарзан, арзни, дзау-суар и др.; препараты: цистенал, аскорбиновая кислота, метионин). Назначается диета с ограничением продуктов, богатых фосфором (сыр, печень, икра, курица, бобовые, шоколад и др.). При выраженной экскреции фосфата кальция необходимо добиться снижения всасывания фосфора и кальция в кишечнике (например, назначением альмагеля). Обязательным компонентом лечения при наличии трипельфосфатов является антибактериальная терапия и санация хронической инфекции мочевой системы [5, 8].
Лечение цистиноза и цистинурии включает диету, высокожидкостный режим и медикаментозную терапию, направленную на подщелачивание мочи и повышение растворимости цистина [4, 5, 6, 8, 9].
Цель диетотерапии — предотвратить избыточное поступление в организм ребенка предшественника цистина — метионина и других серосодержащих кислот. Для этого также исключают (или резко ограничивают) из рациона питания ребенка богатые метионином и серосодержащими аминокислотами продукты — творог, рыбу, яйца, мясо и др. Поступление метионина при таких диетических мероприятиях сокращается до 0,7 г/сут. Поскольку метионин необходим растущему организму ребенка для пластических процессов, длительное применение строгой диеты невозможно, поэтому через 4 нед от начала диетотерапии рацион ребенка расширяется и приближается к обычному, но характеризуется строгим исключением рыбы, творога и яиц.
Количество жидкости, употребляемой ребенком, должно быть не менее 2 л/сут, особенно важно принимать жидкость перед сном. Для подщелачивания мочи используется цитратная смесь, растворы гидрокарбоната натрия, блемарен, щелочные минеральные воды. Это позволяет добиться повышения рН мочи до 7,5–8,0. Снижению концентрации цистина и повышению рН мочи будут также способствовать ингибиторы карбоангидразы (диакарб) и гипотиазид.
Для повышения растворимости цистина и предупреждения кристаллизации назначается пеницилламин, с целью активации тиолзависимых ферментов. Пеницилламин обладает некоторой токсичностью и антиметаболическим действием на пиридоксин, поэтому в начале терапии назначаются невысокие дозы препарата — 10 мг/кг/сут в 4–5 приемов, далее доза увеличивается в течение недели до 30 мг/кг/сут, а при цистинозе — до 50 мг/кг/сут. Лечение пеницилламином должно проводиться под контролем содержания цистина в лейкоцитах и/или цианиднитропруссидного теста (проба на цистин в моче, где концентрация цистина должна составлять до 150–200 мг/л). При достижении этих показателей доза пеницилламина снижается до 10–12 мг/кг/сут. Лечение пеницилламином проводится длительно, годами. Поскольку пеницилламин инактивирует пиридоксин, параллельно назначается витамин В6 (пиридоксин) в дозе 1–3 мг/кг/сут в течение 2–3 мес с повторными курсами. Для стабилизации мембран почечных канальцев назначаются витамин А (6600 МЕ/сут) и витамин Е (токоферол, 1 капля на 1 год жизни 5% раствора в сутки) в течение 4–5 нед с повторными курсами. Имеются данные о положительном эффекте применения вместо пеницилламина менее токсичного его аналога — купренила в уменьшенной дозе в сочетании с ксидифоном и другими мембраностабилизаторами [4, 5].
Антибактериальная терапия показана при присоединении инфекции.
При цистинозе успешно используется трансплантация почки, которая проводится до развития терминальной стадии хронической почечной недостаточности (ХПН). Трансплантация почки позволяет значительно увеличить срок жизни больных — до 15–19 лет, однако отложение кристаллов цистина наблюдается и в трансплантате с преимущественным поражением интерстиция и мезангиума, что в конечном итоге приводит к развитию интерстициального фиброза и склерозированию в пересаженной почке и ХПН.
Прогноз при вторичной ДН в целом благоприятен. В большинстве случаев при соответствующем режиме, диете и медикаментозной терапии удается добиться стойкой нормализации соответствующих показателей в моче. В отсутствие лечения или при его неэффективности наиболее естественными исходами ДН являются МКБ и ТИН.
Самым частым осложнением ДН является развитие инфекции мочевой системы, в первую очередь пиелонефрита. Среди 126 детей с ДН, наблюдавшихся в отделении нефрологии РДКБ в 2004 г., у 66 ДН сочеталась с пиелонефритом. Однако следует отметить, что при выявлении ДН на фоне пиелонефрита невозможно достоверно установить первичной или вторичной по отношению к пиелонефриту является ДН. Все случаи цистинурии были выявлены только у больных с пиелонефритом.
Динамическое наблюдение детей с ДН осуществляется врачом-нефрологом. При развитии ТИН, МКБ или ХПН на фоне ДН наблюдение продолжается до перевода ребенка во взрослую поликлинику. При формировании инфекционно-воспалительных осложнений почек за ребенком ведется наблюдение как при вторичном пиелонефрите.
Диспансерное наблюдение детей с ДН (по М. В. Эрману, 1997; с изменениями) [8] предполагает следующее.
Особое внимание при этом обращают на общее состояние, артериальное давление, мочевой синдром (кристаллурия, лейкоцитурия, эритроцитурия, протеинурия). Дополнительные методы обследования: анализы мочи 1 раз в 1–2 мес; количественные пробы (по Нечипоренко или Аддису–Каковскому) — 1 раз в 3–6 мес; биохимическое исследование мочи и АКОСМ — 1 раз в 3 мес; проба Зимницкого — 1 раз в год; УЗИ почек, мочевого пузыря — 1 раз в 6–12 мес.
Основные пути оздоровления:
Критерии эффективности диспансеризации:
Литература
А. В. Малкоч, кандидат медицинских наук
В. А. Гаврилова, доктор медицинских наук
РГМУ, РДКБ, Москва