У ребенка подвывих в локтевом суставе что делать
Перелом, вывих и ушиб локтя: первая помощь, лечение, выбор бандажа
Кто-то скажет «ехать к травматологу» — и окажется глубоко неправ! Перед тем как посетить травматолога, пострадавшему нужно оказать первую доврачебную медицинскую помощь, поскольку именно это во многом определяет успешность и результативность последующего реабилитационного периода.
Правила первой помощи при локтевых травмах
Поскольку определить характер травмы без проведения обследования удаётся далеко не всегда (за исключением, пожалуй, открытых переломов), первая помощь всегда носит общий и универсальный характер:
Что запрещается делать при травме локтя
До проведения обследования и уточнения характера травмы запрещается предпринимать следующие действия:
Общие принципы лечения
После того как первая помощь была оказана, пострадавшего доставляют в травмпункт, где выполняются необходимые диагностические мероприятия, по результатам которых назначается наиболее оптимальная, в зависимости от характера травмы, терапия:
Роль бандажирования в лечении локтевых травм
Поскольку любая травма локтя, вне зависимости от степени её тяжести, предполагает определённый период полной иммобилизации или ограничения подвижности сустава, то качественная фиксация сочленения рассматривается как главное условие полного выздоровления в максимально короткие сроки. Для достижения этой цели современная травматология применяет два основных типа изделий: бандаж и ортез.
Бандаж
Изделие полужёсткой или мягкой конструкции, применяемое в основном для сдерживания отёчности при ушибах локтя, а также стабилизации сустава в анатомически правильном положении при лёгких формах вывихов или на поздних этапах реабилитации после переломов или хирургических операций.
Основное действие бандажей — компрессионное и фиксирующее, частично снижающее нагрузку на ткани сустава.
Ортез
Изделие жёсткой или полужёсткой конструкции, предназначенное для частичной или полной иммобилизации локтевого сустава в функционально правильном положении. Используется при простых переломах, сложных формах вывихов или повреждении сухожилий.
Особой разновидностью ортезов является гиперэкстензионный ортез — изделие, чья конструкция позволяет ограничивать подвижность локтевого сустава в строго заданных пределах. Это позволяет корректировать нарастание нагрузки в процессе реабилитации после особо тяжёлых травм.
Как ускорить полное выздоровление
Этот вопрос больше всего волнует травмированных больных — можно ли ускорить момент полного восстановления работоспособности локтя?
Современная медицина ещё не научилась творить чудеса, а потому единственным способом побыстрее выздороветь после травмы локтя остаётся строгое соблюдение режима ограничения подвижности, выполнение всех назначений врача, а также упорство в период реабилитационной разработки сустава (ЛФК).
Если выполнять эти рекомендации, то «чудо» выздоровления не заставит себя ждать, а локоть вскоре вернёт свою прежнюю подвижность, словно никакой травмы и вовсе не было.
У ребенка подвывих в локтевом суставе что делать
В преддошкольном периоде подвывих наблюдается среди девочек чаще в 2 раза, чем среди мальчиков. Гораздо реже повреждают правую руку. Намного чаще подвержена повреждению левая конечность. Дети школьного возраста с этой травмой практически не сталкиваются.
Причина подвывиха головки лучевой кости у детей
Причиной, вызывающей подвывих головки лучевой кости, является обычно движение, при котором рука ребенка, находящаяся в вытянутом положении, подвергается резкому растяжению за кисть или за нижний конец предплечья по продольной оси конечности чаще вверх, иногда вперед. Из анамнеза удается установить, что ребенок оступился или поскользнулся, а взрослый, который вел его, держа чаще всего за левую руку, потянул за нее, чтобы удержать ребенка от падения. Иногда у маленького ребенка такое растяжение руки происходит во время игры, когда его, взяв за обе руки, вращают вокруг себя, или при надевании и снимании узкого рукава. В некоторых случаях взрослые указывают, что рука при этом хрустнула.
Клиническая картина. Симптомы подвывиха головки лучевой кости
Собирая анамнез, всегда надо стараться уяснить механизм травмы и помнить о том, что подвывих происходит при резком растяжении вдоль оси конечности. Если удается установить факт такого растяжения, врач сразу, получает очень ценное указание для диагностики.
Клиническая картина при подвывихе головки лучевой кости всегда типична. Рука свисает вдоль туловища подобно парализованной, в положении легкого сгибания в локтевом суставе и пронации. Попытка произвести движения в локтевом суставе вызывает у ребенка плач, так как движения болезненны. Однако можно осторожно произвести медленное сгибание и разгибание в локте, в то время как ротационные движения невозможны (боль!). При пальпации иногда удается определить, что болезненно надавливание на головку лучевой кости, но видимых изменений в этой области не отмечается. На рентгенограммах патологических изменений не видно.
Лечение при подвывихе головки лучевой кости
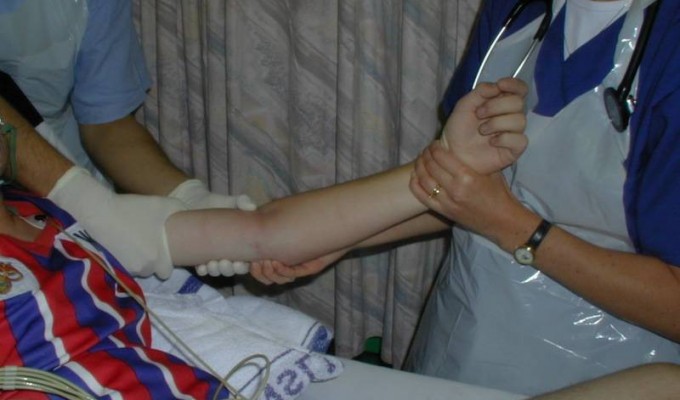
Техника вправления. подвывиха головки лучевой кости у детей: Одной рукой фиксируют плечо в области локтевого сустава, I палец устанавливают в проекции головки лучевой кости. Другой рукой осторожно сгибают предплечье в локтевом суставе под прямым углом при одновременной супинации и давлении пальцем хирурга на головку. Все движения производятся плавно, однако без перерыва и с некоторой силой. В момент вправления при переходе в супинацию ощущается щелчок.
Ребенок вскрикивает, затем быстро успокаивается, и через несколько минут восстанавливаются свободные активные движения. В некоторых случаях вправление сразу не удается, и указанный прием приходится повторить несколько раз. Неудача происходит обычно от неправильной фиксации и недостаточного сгибания руки или от неполно произведенной супинации. После вправления иммобилизация не нужна.
Следует лишь объяснить родителям механизм повреждения во избежание нередких рецидивов. Целесообразно рекомендовать применение «вожжей» при прогулках с детьми ясельного возраста. После манипуляции руку на 3-5 дней подвешивают на косынке.
Вывих локтя (у детей)
Дата публикации 3 октября 2018
Что такое вывих локтя (у детей)?
Вывих локтя – это травма локтевого сустава, характеризующаяся выскальзыванием суставной поверхности одной или обеих костей предплечья из суставного лона локтевого сустава. Это самая распространенная травма локтя среди детей в возрасте до пяти лет. Вывих локтя случается при сильном растяжении руки, например, когда ребенок висит или качается на руках. Травма причиняет боль. Дети не могут использовать руку.
Во избежание осложнений ребенка нужно немедленно отвести к врачу, чтобы тот изменил положение костей в суставе. При немедленном лечении вывих локтя обычно не вызывает никаких повреждений. Дети, как правило, смогут использовать руку спустя 5-10 минут после вправления сустава.
Чего ожидать?
Вывих локтя обычно происходит внезапно. Ребенок испытывает резкую боль и, как правило, начинает плакать. Очевидным признаком травмы является отек локтя или появление синяков. Ребенок обычно прижимает руку к телу и отказывается ее использовать.
Вам необходимо обратиться к врачу, чтобы он вправил травмированный сустав. Когда кость станет на прежнее место, ребенок почувствует немедленное облегчение. Дети, которые имели вывих локтя, должны быть очень осторожными, чтобы не допустить повторения травмы.
Распространение.
Вывих локтя является наиболее распространенной травмой локтя у детей младше пяти лет.
Факторы риска.
Любые действия, которое могут вытянуть или растянуть предплечье ребенка.
Лечение.
Лечение обычно проводиться в кабинете врача. Специалист выполняет простой маневр, чтобы переместить конец кости обратно в локтевое лоно.
Что можно предпринять самому?
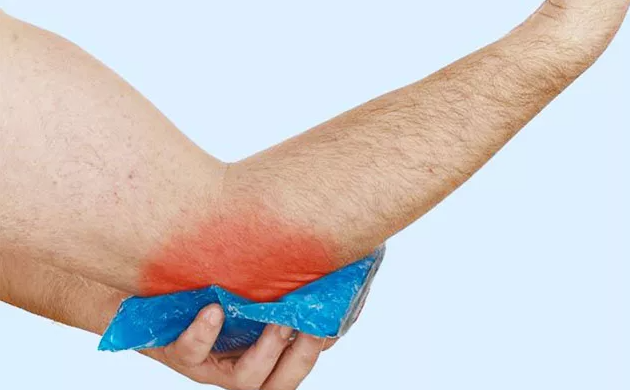
Вывих локтя должен лечиться у врача. Чтобы облегчить боль, до получения медицинской помощи вы можете приложить к локтю пакет со льдом, завернутый в полотенце. Для устранения боли доктор рекомендует принимать лекарства с парацетамолом.
Чем усугубляется?
— Перемещением руки или локтя.
Когда обращаться к врачу?
Поспешите к врачу, если вы считаете, что ваш ребенок имеет вывих локтя. Если вы заметили большой отек, кровоподтеки, деформацию локтя или другие симптомы серьезных травм, немедленно отведите ребенка в пункт скорой помощи для оценки его состояния.
О чем спросить врача?
1. Симптомы моего ребенка вызваны воспалением локтя?
2. Моему ребенку нужен рентген или другие тесты?
3. Что делать, если после лечения рука моего ребенка не сможет полноценно функционировать?
4. Как можно предотвратить повторение ситуации?
Постановка диагноза.
Врач осматривает руку ребенка и задает вопросы о его медицинской истории. Если нет подозрений на перелом или другую серьезную травму в рентгене нет необходимости.
Что следует знать о вывихе локтевого сустава у детей
Вывих локтевого сустава часто вызывает испуг у детей и приступ паники у родителей. Неприятная травма руки не угрожает жизни малыша, но требует оперативного лечения под наблюдением травматолога, ревматолога или хирурга. Разберемся в том, что следует знать о повреждениях локтевых суставных сумок и сопутствующей им терапии.
Возможные причины получения травмы
Основной причиной вывиха локтя у ребенка становится закрытая травма верхней конечности. В большинстве ситуаций ее провоцирует неудачное падение малыша на вытянутую руку. Это объясняется неустойчивой координацией движений человека в возрасте 2-5 лет. В группе риска находятся дети, которые посещают физкультурные кружки. Использование спортивных снарядов в юном возрасте чревато получением растяжений, вывихов или переломов.
Причиной нарушения целостности тканей в локтевой сумке может стать чрезмерное натяжение связок в результате их перенапряжения. В качестве примера можно рассмотреть попытку поднятия ребенком избыточно тяжелого предмета. Аналогичные перегрузки руки малыши испытывают при действиях родителей, которые тянут за собой уставших или капризничающих сыновей и дочерей.
Наиболее опасной причиной травм остаются ДТП, в результате которых у пострадавших пешеходов, водителей и пассажиров транспортного средства образуются открытые травмы верхних конечностей. В этом случае вывих локтевого сустава у детей требует незамедлительного лечения.
Симптомы вывиха
Повреждения суставных сумок возникают из-за малой прочности костей растущего детского организма. Наиболее распространенным видом травм верхних конечностей в возрасте 2-7 лет становится тянущий вывих лучевой кости.
Признаки вывиха локтевого сустава у ребенка типичны:
Деформация суставной сумки хорошо заметна при визуальном осмотре травмированного пациента. Сложные повреждения часто сопровождаются нарушением целостности сосудов, из-за чего на запястье ребенка невозможно ощутить пульс.
Обращение к врачу
Родители малыша не смогут самостоятельно вылечить повреждения суставной сумки. При обнаружении у детей симптомов вывиха локтевого сустава взрослым следует обратиться за квалифицированной помощью, доставив травмированного в больницу или пригласив бригаду неотложной медицинской помощи на дом (при наличии сопутствующих травм).
До прибытия врачей родителям следует обеспечить иммобилизацию поврежденной конечности ребенка. Допустимо наложение холодного компресса (мокрого полотенца) или льда. Прием анальгетиков или использование анестетиков не рекомендуется, поскольку без проведения диагностических процедур невозможно установить объем повреждений и возможные противопоказания к определенным группам препаратов.
В условиях клиники лечение вывихов осуществляется травматологом, ревматологом или хирургом. Врачи проводят необходимые диагностические мероприятия, вырабатывают стратегию лечения и определяют период, на который будет обездвижена травмированная конечность.
Бригада скорая помощи АО «Медицина» (клиника академика Ройтберга) доставит маленького пациента с вывихом в клинику для проведения диагностических и лечебных мероприятий. Выезд бригады осуществляется круглосуточно: +7(495)229-00-03.
Возможные осложнения
Наиболее частым осложнением при травмах суставных сумок верхних конечностей становится фиброз. Разрастание соединительной ткани происходит в результате несвоевременного лечения вывиха, сокращенного периода иммобилизации или значительного повреждения мышц и сухожилий.
Вывих локтевого сустава, сопровождающийся симптомами иных повреждений руки у ребенка, требует максимально быстрого хирургического вмешательства. Так, открытый перелом лучевой кости предплечья в сочетании с повреждением суставных тканей может спровоцировать контрактуру. Избежать ограничений в подвижности руки после выздоровления ребенка можно только при своевременном получении медицинской помощи.
Лечение вывихов
Диагностика повреждений осуществляется травматологом или ревматологом посредством рентгенографии, ультразвукового исследования, компьютерной томографии. При отсутствии у ребенка иных травм вывих вправляется под общим наркозом: сустав растягивается, его головка направляется внутрь суставной полости. На поврежденную руку накладывается шина, срок иммобилизации составляет 10–15 дней. После удаления фиксирующей повязки начинается реабилитационная терапия продолжительностью 3–4 недель.
Сложные вывихи, сопровождающиеся переломами, предполагают гипсовую иммобилизацию травмированной конечности. Ребенку может потребоваться лечение у невролога (при повреждении нервов) или хирурга (оперативное вмешательство при разрывах сухожилий, артерий, сосудов, мышц).
В нашей клинике проводится полный цикл диагностических и лечебных процедур при вывихах у малышей. Клиника оснащена всем необходимым оборудованием, а собственный стационар позволяет размещать пациентов в комфортных палатах на период прохождения терапии.
Профилактика вывихов
Профилактика вывихов строится на формировании сбалансированного меню для питания ребенка. Достаточное количество минералов и витаминов в пище обеспечит суставам и костям малыша достаточную прочность для того, чтобы безболезненно переносить неизбежные для детских активностей падения.
Родителям стоит позаботиться и о физическом развитии подрастающих сыновей и дочерей. Плавание, бег, игры с мячом способствуют улучшению координации детей, укреплению костей скелета и мышечных тканей. Папам и мамам следует помнить о том, что организм малышей не может переносить нагрузки наравне со взрослыми людьми.
Запись на прием
Записаться на прием к детским специалистам АО «Медицина» (клиника академика Ройтберга) можно через сайт. Интерактивная форма позволяет выбрать общую специализацию врача или имя и фамилию конкретного сотрудника педиатрического отделения.
Поликлиника охватывает все направления, которые могут помочь в лечении вывихов: травматологию, хирургию, неврологию, педиатрию и другие. Администраторы клиники готовы принять заявку на прием по телефону +7(495)995-00-33, звонки обрабатываются в круглосуточном режиме.
Детский травматолог-ортопед
У молодых родителей всегда много вопросов по поводу развития их ребенка. Мы задали самые часто встречающиеся вопросы травматологу-ортопеду «ЕвроМед клиники» Дмитрию Олеговичу Сагдееву.
— Маленького ребенка рекомендуют довольно часто показывать врачу-ортопеду: в месяц, в три месяца, в шесть месяцев, в год. С чем это связано, что именно оценивает ортопед?
— Ортопед смотрит, как развивается опорно-двигательная система ребенка в периоды его активного развития, чтобы вовремя заметить возможные отклонения в ее развитии и скорректировать их. На раннем сроке – в месяц — делаем УЗИ тазобедренных суставов, чтобы не пропустить какую-либо врожденную патологию. В три-четыре месяца УЗИ повторяем для контроля, чтобы увидеть динамику развития сустава.
По результатам ультразвукового исследования врач может заподозрить нарушения формирования и динамики развития тазобедренного сустава.
Врач ультразвуковой диагностики оценивает формирование сустав по специальной шкале (шкале Графа), и далее уже ортопед определяет, требуются ли коррекция лечебной гимнастикой, нужны ли какие-либо физиопроцедуры и т.д.
Чем раньше будут выявлены отклонения в развитии ребенка, тем эффективнее будет лечение.
Примерно в шесть месяцев ребенок начинает садиться, потом он будет вставать, пойдет, и важно знать, как у него сформирован тазобедренный сустав и, если есть нарушения, успеть исправить их до этого момента.
Дисплазия тазобедренного сустава — это нарушение формирования тазобедренного сустава, которое в тяжелых формах приводит к формированию подвывиха или вывиха головки бедренной кости.
— При обнаружении дисплазии тазобедренного сустава обычно назначают ношение ортопедических конструкций: подушки Фрейка, шины Виленского и т. п. Выглядят они довольно пугающе, и родители боятся, что ребенку будет в них некомфортно.
— Ребенок не будет испытывать дискомфорт. У него еще нет устойчивого понимания, в каком положении должны находиться его нижние конечности поэтому конструкция ему мешать не будет.
При этом, благодаря воздействию этих конструкций ноги ребенка расположены под определенным углом, и в этом положении головка бедренной кости центрируется во впадину, она находится в правильном положении, с нее снимается всякая деформирующая нагрузка, что позволяет суставу правильно развиваться. Если же этого не сделать, то на головку бедренной кости будет оказываться постоянная деформирующая нагрузка, что в конечном итоге повлечет за собой подвывих и вывих бедра. Это будет уже тяжелая степень дисплазии тазобедренного сустава.
— Помимо дисплазии, на УЗИ всегда смотрят формирование ядер окостенения в тазобедренном суставе. Почему нам так важно их правильное развитие?
— Головка бедра состоит из хрящевой ткани. Ядро окостенения находится внутри головки бедра и, постепенно увеличиваясь, оно как бы армирует ее изнутри и придает структуре стабильность при осевой нагрузке. При отсутствии ядра окостенения любая осевая нагрузка на бедро приводит к его деформации, вследствие чего может развиться подвывих и далее — вывих бедра. Соответственно, если ядро окостенения не развивается или развивается с задержкой, строго запрещены любые осевые нагрузки: стоять, а тем более – ходить нельзя.
— С замедленными темпами оссификации (окостенения, формирования костей) сидеть не запрещается, при условии, что нормально сформирована крыша вертлужной впадины, головка бедренной кости центрирована. Это определяется по УЗИ.
— Что влияет на формирование ядер окостенения, каким образом можно стимулировать их развитие?
— В первую очередь – активность. Поэтому мы рекомендуем заниматься с ребенком лечебной гимнастикой сразу с рождения. Маме нужно ежедневно делать с ребенком гимнастику. Причем важно, что это должна быть обычная нагрузка, так называемая статическая – когда ребенок лежит, а мама разводит его ручки и ножки. Категорически не рекомендую набирающую сейчас популярность «динамическую гимнастику» — комплекс упражнений, в котором ребенка крутят, вертят, раскачивают, вращают за руки и ноги и пр. Такие упражнения способствуют перенапряжению формирующегося мышечно-связочного аппарата ребенка, и создают высокий риск травмы: от растяжения до вывиха с разрывом связок сустава.
С 2,5 месяцев ребенку можно и даже нужно посещать бассейн. Индивидуальные занятия с тренером в воде очень полезны для развития опорно-двигательного аппарата, сердечно-сосудистой и дыхательной систем, тренировки мышц, укрепления иммунитета.
Как вспомогательная процедура полезен массаж.
Также необходим витамин Д, он стимулирует развитие костной ткани. Витамин Д рекомендуется давать практически всем детям до двух лет, а некоторым – и позже. Этот вопрос решается совместно педиатром и ортопедом, врачи подбирают дозировку препарата и длительность его приема. В нашем регионе мало солнечного света, что провоцирует дефицит витамина Д практически у всех детей, что приводит к рахиту. В Сибири у большинства детей, не принимающих витамин Д, присутствуют в той или иной степени проявления рахита.
При наличии показаний врач может назначить физиолечение: магнитотерапию, электрофорез, аппликации с полиминеральными грязевыми салфетками. Это эффективные методики, проверенные временем.
— Врачи говорят, что ребенка нельзя сажать до того, как он сядет сам, ставить, стимулировать на раннее стояние, хождение. С чем это связано?
— Это связано с тем, что у маленького ребенка опорно-двигательная система еще незрелая, и она, и центральная нервная система не готовы к активным осевым нагрузкам. Если мы начинаем ребенка активно вертикализировать, стимулировать его на то, чтобы он сидел, стоял, это может привести к деформации позвоночника, нарушению формирования суставов. На старте они должны развиваться без осевых нагрузок, так заложено природой. Системы, и, в первую очередь, – центральная нервная система, должны созреть, чтобы сигнал от мозга от, так сказать, «центрального компьютера» на периферию доходил неискаженным и ответ, от периферии к центру, тоже был адекватным. Не надо торопиться. Когда эти структуры будут готовы, ребенок сам и сядет, и поползет, и встанет.
— Какие существуют возрастные нормы, когда ребенок садится, встает?
— Определенные нормы, действительно, есть, но не надо слишком акцентировать на них свое внимание. Каждый ребенок развивается по своей индивидуальной программе, не надо подгонять всех под один стандарт. Чтобы оценить его развитие, нужно учитывать множество разных обстоятельств, начиная от особенностей течения беременности и рождения ребенка. Сроки и нормы нужны, я думаю, больше врачам, чтобы адекватно оценить, правильно ли развивается ребенок или нет, и, если есть задержка, вовремя это увидеть и помочь малышу.
Садиться дети начинают примерно в полгода, ползать – в 7-8 месяцев. Классическое развитие: ребенок сначала сел, потом пополз, потом начинает вставать, передвигаться с опорой. Потом, когда почувствовал, что готов, отрывается от опоры и делает первые самостоятельные шаги. Это происходит тогда, когда созрел опорно-двигательный аппарат, адаптировались центральная нервная система, вестибулярный аппарат. И все эти системы научились корректно работать вместе.
Некоторые дети начинают ползать раньше, чем садиться, кто-то – встанет раньше, чем поползет. Бывает, что вообще не ползает ребенок, а сразу встал и пошел. Все это особенности индивидуального развития.
— Чем плохи такие приспособления, как ходунки, позволяющие ребенку «пойти» намного раньше, развлекающие его?
— Ходунки сбивают «программу» правильного взаимодействия между центральной нервной системы, вестибулярным аппаратом и опорно-двигательным аппаратом. В ходунках ребенок занимает неестественное положение, он же не делает в них полноценный шаг, а просто висит, отталкивается носочками и передвигается в пространстве. Его мозг и мышцы запоминают эту некорректную программу вертикального положения и передвижения, и впоследствии, когда ребенок пытается начать ходить уже без ходунков, у него срабатывают эти некорректные установки, включаются не те группы мышц, которые должны его удерживать в вертикальном положении, и ребенок падает. После ходунков ребенку очень сложно удерживать равновесие самостоятельно, впоследствии достаточно трудно это скорректировать.
— Еще одна проблема, связанная с тем, что ребенка начали ставить до того, как он был готов, — плоскостопие. Верно?
— Плоскостопие бывает врожденным и функциональным (приобретенным).
Если ребенка ставят слишком рано, у него может развиться неправильная установка стопы. И нередко в результате врачи ставят диагноз плоско-вальгусной деформации стоп. Эта плоско-вальгусная установка стоп обычно не патологическая. На осмотре доктор определяет, подвижная или ригидная (малоподвижная) стопа, и, если стопа подвижная, легко выводится в положение коррекции, тогда мы не говорим о деформации, это просто неправильная установка, которая корректируется лечебной гимнастикой, правильным распределением нагрузок.
Все эти установки, на которые жалуются мамы: загребание носками, кажущееся искривление конечностей, — это следствие перехода ребенка из горизонтального положения в вертикальное и приспособления его к прямохождению. Во время внутриутробного периода развития плод плотно «упакован» внутри матки: руки прижаты к телу, а ноги сложены довольно неестественным для человека образом – стопы повернуты внутрь, кости голени и бедра тоже скручены внутрь, а бедра в тазобедренных суставах, наоборот, максимально разворачиваются наружу. Когда малыш только учится стоять, неправильное положение стоп незаметно, поскольку, разворот его ножек в тазобедренных суставах и скручивание костей бедер и голеней произошло в противоположных направлениях – то есть они скомпенсировали друг друга, и стопы встают как бы прямо. Потом начинает изменяться соотношение в тазобедренном суставе – головка бедра центрируется, и это происходит немного быстрее, чем изменение ротации костей голеней. И в этот период родители замечают «косолапость» и начинают переживать. Но на самом деле, в большинстве случаев, это абсолютно нормальный этап развития, и паниковать, что ребенок как-то ходит неровно, не так ногу ставит, не нужно. Природа умна, она предусмотрела весь механизм развития нижних конечностей, и вмешиваться в этот процесс не стоит. Разумеется, если вас это беспокоит, то имеет смысл обратиться к врачу, чтобы он определил, эти изменения физиологичные или патологические. Если патология – лечим, если физиология – лечить не нужно.
Для профилактики неправильной установки стопы необходима пассивная лечебная гимнастика, выбор правильного ортопедического режима.
Маленький ребенок еще не может активно выполнять прямые пожелания родителей и заниматься гимнастикой сам, поэтому на этом этапе рекомендуется пассивное воздействие: хождение босиком по неровным поверхностям, по траве, по песку, по камешкам (разумеется, следим, чтобы ребенок не травмировался, чтобы поверхности были безопасные). По мере взросления ребенка (примерно после трех лет) переходим к активным занятиям лечебной физкультурой в игровой форме. Например, умываться бежим на пяточках, завтракать – на носочках, в спальню идем, как пингвинчик, мультики смотреть, как мишка. Старайтесь, чтобы ребенку было интересно этим заниматься, и тогда он привыкнет и с удовольствием будет выполнять упражнения сам.
Важен для правильной установки стопы и подбор обуви. Обувь должна быть легкая, с эластичной подошвой, супинатором — выложенным сводом. Если свод на подошве выложен, никаких дополнительных стелек не надо (если врач не прописал). Высота башмачка – до лодыжки (высокие берцы покупать не надо), чтобы голеностоп свободно работал, и могли правильно развиваться короткие мышцы голени – те самые, которые удерживают поперечный и продольный свод стопы.
Для ребенка, начинающего ходить, оптимально, чтобы в обуви были закрытые пяточка и носок – так защищаются пальцы ног от возможных травм, если ребенок запнется.
— Настоящее плоскостопие лечится иначе?
— Да, «настоящее» плоскостопие гимнастикой не вылечить. Если это врожденное плоскостопие, то оно лечится довольно сложно и многоэтапно. Существует множество хирургических методик, которые врач подбирает в зависимости от тяжести случая и его особенностей. Лечение начинается с этапных гипсовых повязок. Есть малоинвазивные оперативные пособия на сухожильно-связочном аппарате с последующим использованием специальных приспособлений – брейсов. Также есть различные оперативные пособия, связанные с вмешательством на суставах стопы, направленные на коррекцию соотношения костей стопы и устранением плоско-вальгусной деформации.
— Почему надо лечить плоскостопие и косолапость?
— Потому что эти нарушения ведут за собой деформацию всего скелета. Снизу вверх, как снежный ком, идут нарушения. Неправильная опора приводит к неправильной установке бедра, изменяется положение таза, страдают коленные суставы, получающие измененную нагрузку. Чтобы выровнять нагрузку на коленный сустав начинает ротироваться бедро, пытаясь вывести какое-то опорное положение. Бедро развернулось, начало вывихиваться из тазобедренного сустава. Чтобы ему не дать вывихнуться, наклонился таз. Наклонился таз – изменился угол наклона позвоночника. Соответственно, изогнулся позвоночник, чтобы голову оставить ровно. В результате: грубые нарушения походки и всего опорно-двигательного аппарата, сколиотические деформации со стороны позвоночника. Угрозы жизни эти состояния не представляют, но качество жизни у человека с ортопедическими проблемами очень сильно страдает.
— Еще один очень частый диагноз, который ставят новорожденным детям, — кривошея. Насколько это серьезная патология?
— Многим детям ставят диагноз «нейрогенная функциональная кривошея», часто ставят подвывих первого шейного позвонка (С1). Чаще всего, это функциональное нарушение, которое проходит самостоятельно при минимальном нашем вмешательстве, и оно не несет никакой угрозы здоровью ребенку.
Дети с функциональной кривошеей наблюдаются совместно неврологом и ортопедом, обычно корригирующей укладки, ортопедической подушки и мягкого фиксирующего воротничка бывает достаточно для того, чтобы эта ситуация разрешилась без всяких осложнений.
Функциональную кривошею важно отделить от врожденной мышечной кривошеи. При подозрении на последнюю в два месяца проводится УЗИ кивательных мышц шеи, что позволяет нам с большой дозой вероятности поставить правильный диагноз. Если при ультразвуковом исследовании выявлены какие-либо изменения в кивательной мышце, то мы начинаем проводить комплексное лечение, направленное на устранение кривошеи и восстановление функциональной способности кивательной мышцы. В лечение входит фиксация головы ортопедическим воротником, назначается курсами физиолечение, направленное на улучшение питания мышц и на восстановление их структуры. При безуспешном консервативном лечении, если деформация нарастает, то после года проводится оперативное лечение врожденной мышечной кривошеи.
При любых сомнениях, вопросах, волнениях, не бойтесь обращаться к врачу. Детский ортопед, невролог, педиатр – это специалисты, которые всегда готовы ответить на ваши вопросы и помочь вашему малышу расти здоровым.
Дополнительно
Подвывих в локтевом суставе
Очень частая травма у детей — подвывих головки лучевой кости в локтевом суставе. В локтевом суставе соединяются три кости: плечевая, локтевая и лучевая. Чтобы удерживать эти кости, существуют связки. У маленьких детей связки очень эластичные, рыхлые и легко могут соскользнуть по кости. С возрастом связки укрепляются, и подвивих уже не происходит так легко.
Эта травма случается, когда ребенка резко потянули за руку: папа покрутил, просто резко подняли ребенка за запястья (ребенка надо поднимать, поддерживая за подмышки) или даже бывает, что ведет родитель ребенка за руку, малыш поскользнулся, повис на руке – и происходит подвывих.
В момент травмы можно услышать, как щелкнул сустав. Обычно при травме ребенок испытывает кратковременную резкую боль, которая почти сразу проходит. Главным признаком травмы является то, что ребенок перестает сгибать руку в локте – дети держат травмированную руку полностью разогнутой.
Как можно быстрее после травмы ребенка надо показать врачу-травматологу, который вправит подвывих, вернет связку на место.
Когда надо обращаться к травматологу?
Дети часто падают, ударяются, травмируются тем или иным способом. Как определить, когда можно обойтись пластырем и йодом, а когда надо ехать в травмпункт?
Вообще – при любом сомнении лучше перестраховаться и показаться врачу. Травмы у детей – это такой вопрос, когда лучше, как говорится, перебдеть, чем недобдеть. Не надо стесняться, бояться, что вы отвлекаете врачей Скорой помощи или врачей травмпункта по пустякам. Здоровье вашего ребенка – это самое важное!
Осторожно: батут!
Батут – очень популярное у современных детей развлечение. К сожалению, это веселье может привести к серьезным проблемам. Самые частые травмы, которые дети и подростки получают на батутах — компрессионный перелом позвоночника. В последнее время случаев компрессионного перелома позвоночников стало очень много, в том числе — и у тех, кто профессионально занимается батутным спортом.
Безопасного способа нахождения на батутах нет. Ребенок, даже не упав, может сломать позвоночник, так как во время прыжков позвоночник получает очень большие осевые нагрузки. Особенно, конечно, это опасно для детей со слабым мышечным корсетом.