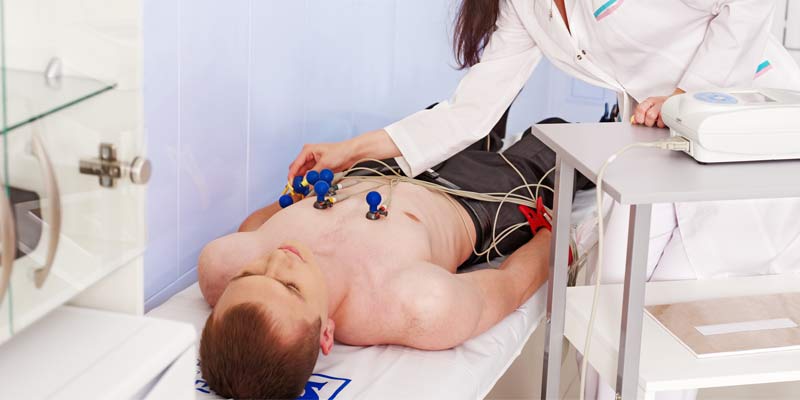
гипертрофия правого желудочка у спортсменов
Спорт и сердце 🏋
Под влиянием существенных физических нагрузок скелетные мышцы человека меняются, становятся массивней, и сердце как мышечный орган тоже изменяется, потому что с большей скоростью должно давать больший объём крови, обеспечивая всем клеткам адекватное питание и газообмен. Профессиональный и серьёзный любительский спорт с огромными регулярными нагрузками оказывают особенно выраженное влияние на сердечно-сосудистую систему.
Как сердце реагирует на спортивные нагрузки
При максимальной спортивной нагрузке сердце сокращается более двухсот раз, перекачивая более 30 литров крови в минуту. Стараясь облегчить колоссальную кардиальную работу, организм эффективнее распределяет кровь, снижая сопротивление сосудистых стенок, расширяя сосуды скелетных мышц и раскрывая дополнительные — коллатеральные сосуды, до того находившиеся в спавшемся состоянии. Тем не менее, даже при таком значимом компенсаторном уменьшении притока крови сердце работает на грани запредельных возможностей.
Под влиянием нагрузок сердце изменяет свою конфигурацию — ремоделируется для обеспечения жизнеспособности всех органов при интенсивной нагрузке. Морфологические — биологические изменения подправляют электрофизиологию миокарда, то есть возникновение электрического потенциала для сокращения камер сердца и их расслабления. У четырёх из десяти профессиональных спортсменов запись ЭКГ, отражающая электрофизиологические характеристики сердца, от нормальной электрокардиограммы отличается высотой и глубиной зубцов.
С течением времени, но до того пройдёт никак не меньше двух-трёх лет регулярных спортивных занятий, сердце приспособится к постоянным чрезмерным для обычного организма нагрузкам, чтобы скелетные мышцы были способны развить силу, недоступную нетренированному человеку.
«Правильное» сердца спортсмена
Сердце спортсмена так и обозначают как «спортивное». Различают адаптированное к высоким нагрузкам сердце, адекватно обеспечивающее работу организма, и сформированное избыточными для миокарда нагрузками патологическое спортивное сердце. Происходит увеличение толщины стенки — массы миокарда, увеличиваются полости желудочков и предсердий, но происходит это по-разному.
Физиологическое или «правильное» спортивное сердце само лучше питается за счёт расширения собственной коронарной сети капилляров и повышенного образования новых сосудов. Большая толщина стенок позволяет эффективно и усиленно сокращать их и расслаблять, вследствие высокой эластичности и значимых запасов энергии в кардиомиоците — клетке миокарда. Полости предсердий и желудочков увеличиваются для принятия с последующим выбросом большего объёма крови во время спортивной нагрузки.
Разные виды спорта меняют конфигурацию сердца по-своему, всё зависит от того, в каком темпе двигается спортсмен. У всех спортсменов увеличена толщина миокарда желудочков, но при всех динамичных и «беговых» видах спорта, в том числе велосипедном и плавании, растёт объём внутренней полости желудочков. Желудочки равномерно крупные — толстые стенки соответствуют большому внутреннему объёму, что необходимо для увеличенного и усиленного выброса крови.
При «стоячих» видах, например, борьба и тяжёлая атлетика, чрезмерно повышается артериальное давление, и при нормальном размере полости желудочка стенка его утолщена, из-за чего визуально желудочек выглядит неравномерно увеличенным: стенка толстая, а внутренняя полость небольшая.
При гребных видах спорта идёт чередование динамичной и статичной нагрузки, поэтому и изменения миокарда средние между двумя основными вариантами. Отражаются на конфигурации правильного спортивного сердца и расовые особенности, максимальная выраженность конфигурации отмечается у спортсменов негроидной расы, поэтому они самые быстрые и выносливые.
В покое правильное сердце спортсмена работает в экономном режиме с малым числом сокращений — 40–60 в минуту, потребность его в кислороде снижается, фаза расслабления (диастола) превышает фазу сокращения (систола), скорость кровотока падает — артериальное давление снижено. Такой своеобразный анабиоз сердечной мышцы, целью которого является полноценный отдых, чтобы в решающую минуту всю себя отдать на беспрецедентную по интенсивности работу.
Патологическое спортивное сердце
Масса и толщина стенок сердца в этой ситуации тоже больше нормы, но из-за отставания роста коронарных капилляров от увеличения непосредственно миокарда его питание нарушается. Мышца менее эластична, поэтому страдает сократительная способность и, следовательно, невозможно максимальное расслабление в покое. Растёт объём не только желудочков, выбрасывающих кровь, а и принимающих кровь предсердий. Объём сердца увеличен, но гораздо больше, чем надо бы — больше 1200 кубических сантиметров.
Так же сердце редко сокращается, возникает брадикардия. Она может быть более выраженной, то есть менее 40 сокращений за минуту, особенно ночью, что приводит к выраженному кислородному голоданию мозга. При нормальном спортивном сердце спортсмен никак не ощущает замедленное сердцебиение, когда брадикардия сопровождается клиническими симптомами, то это уже не обычная адаптация сердца к высоким нагрузкам, а патологическое состояние. Снижение артериального давления ниже 100/60 мм рт.ст. в такой ситуации тоже не приспособление организма, а реакция на болезненные изменения.
Такие разные гипертрофии
Проявления здорового спортивного сердца и патологического схожи, но здоровая сердечная гиперфункция прерывиста, характеризуется снижением в период вне тренировки и соревнований, тогда как патологическая гиперфункция постоянна и со временем становится необратимой. Патологическое сердце всегда находится в работе, потому что всегда должно преодолевать свою скрытую слабость. Всё это обозначают как нарушение приспособления сердца к нагрузкам — дезадаптация, что может привести к внезапной смерти.
Спортсмен не ощущает перехода от физиологического спортивного сердца к патологическому, он просто становится менее работоспособным, легко устаёт и почти не восстанавливается при отдыхе, возможны приступы головокружение во время тренировок. В процессе обследования выявляют утолщение сердечной мышцы при недостаточности её расслабления в фазу диастолы, это уже свидетельствует о болезни — начальной бессимптомной кардиомиопатии.
Страдает не только сократительная функция, но и образование электрического потенциала для реализации сокращений — нарушается ритмичность. Нарушения сердечного ритма проявляются несвоевременными ударами, неправильным пульсом или просто потерей сознания. При отдыхе от тренировок нарушения ритма проходят, но изменения сердечной мышцы остаются. Постепенно сердечная мышца замещается рубцами, превращая желудочки сердца в слабо сокращаемые рубцовые мешки, с большим трудом «гоняющие» кровь, прогрессирует сердечная недостаточность.
Гипертрофия миокарда, как заболевание сердца, и патологическое спортивное сердце имеют сходство, но при болезни сердца гипертрофия нужна для компенсации анатомического или функционального дефекта, к примеру, клапанного порока. При спортивном сердце гипертрофия необходима для реализации мышечных усилий, то есть не имеет подоплёкой дефект. Тем не менее, при любой по причине патологической гипертрофии сначала нарушается клеточный обмен, затем изменяется структура миокарда с образованием рубцов, и наконец, страдает функция сердца.
Когда запрещается большой спорт
Изменения миокарда при высоких физических нагрузках неизбежны, нормальная гиперфункция мобилизует все физиологические ресурсы сердца, при наличии каких-то анатомических дефектов сердца и сосудов, нагрузки на миокард не просто суммируются, а нарастают в геометрической прогрессии. При незамеченном пороке сердца или артериальной гипертонии, гиперфункция сердца непрерывна, отдыха сердцу нет, как это происходит при здоровом спортивном сердце, и очень быстро развивается кардиомиопатия на фоне обострения хронического заболевания.
Обострения хронических заболеваний сердца, вовремя не диагностированных, не относят к патологическому спортивному сердцу, потому что их не спорт сформировал, а природа человека, а спорт только выявил и обострил.
В большой спорт совершенно оправданно не допускаются люди, страдающие клапанными и другими врождёнными пороками и заболеваниями сердца и сосудов, с нарушениями сердечного ритма, нарушениями конфигурации сердца, потому что такое сердце не способно переносить избыточные нагрузки и может остановиться.
Заболевания сердца и сосудов серьезно угрожают здоровью и даже жизни человека. Периодические медосмотры призваны вовремя выявить болезнь, чтобы не пришлось запоздало бороться с последствиями. Консультация кардиолога дает возможность держать здоровье под контролем.
Для записи на консультацию к кардиологу звоните по телефону +7 (495) 120-08-07.
Кардиология
Гипертрофия левого желудочка обычно возникает у пациентов с гипертонической болезнью. Это поражение сердца опасно тем, что может привести к смерти человека. Вообще, согласно статистике, смертность при гипертрофии левого желудочка возникает в 4% случаев.
Это, как мы уже отметили, может быть гипертоническая болезнь или пороки сердца, как врожденные, так и приобретенные, частые и значительные нагрузки. Высок риск развития гипертрофии у спортсменов, грузчиков, представителей других профессий, которые требуют состояния пограничной загруженности.
Очень опасна резкая и интенсивная нагрузка, которой подвергается сердце людей, которые ведут преимущественно сидящий образ жизни, но в определенной жизненной ситуации вынуждены подвергнуть себя физическим нагрузкам. Это же относится к курящим и тем, кто ежедневно употребляет спиртные напитки. Гипертрофия левого желудочка опасна тем, что миокард получает резкую и высокую нагрузку, и если он с ней не справится, то может наступить инфаркт или инсульт.
Гипертрофия левого желудочка бывает как врожденной, так и приобретенной, на фоне развития основного заболевания.
Если говорить о симптомах данного поражения сердца, то его самым ярким проявлением является стенокардия. Она возникает при сжатии сосудов, которые питают сердечную мышцу. Также к симптомам гипертрофии левого желудочка можно отнести мерцательную аритмию и проявления в виде фибрилляции предсердий и голодания миокарда.
В ряде случаев сердце может замирать на несколько мгновений, что приводит к потере сознания пациентом. Отмечаются одышка, головные боли, нарушения сна, боль в сердце, общая слабость и плохое самочувствие.
Сама гипертрофия левого желудочка может быть симптомом одного из следующих заболеваний:
Лечение гипертрофии левого желудочка состоит в применении препаратов, которые снижают симптомы нарушений сердечно-сосудистой системы. Также пациенту рекомендуется соблюдать диету, отказаться от вредных привычек, в том числе от курения и употребления спиртного.
Нельзя исключить при гипертрофии левого желудочка и оперативное вмешательство.
При выявлении любых из перечисленных симптомов следует обратиться к врачу-кардиологу
Записаться на прием Вы можете по телефону 8 (928) 337-60-60.
Гипертрофия сердца
Гипертрофия сердца – это увеличение сердечной мышцы, которое происходит в основном из-за увеличения количества кардиомиоцитов – специализированных мышечных клеток сердца. Такое состояние встречается у детей, подростков, молодых и пожилых людей.
Гипертрофия сердца – это проявление особого состояния организма: физиологического или патологического. То есть это не заболевание, а симптом.
Физиологическая гипертрофия сердца наблюдается у спортсменов и у людей, которые ведут активный образ жизни. Для регулярных физических нагрузок организму требуется большое количество кислорода. Кислород доставляется с кровью. И чтобы обеспечить возросшие ив кислороде потребности, сердце увеличивает частоту и силу сокращений. А для этого что требуется больший метаболизм в самой сердечной мышце. Так постепенно увеличивается объем и масса клеток (кардиомиоцитов). Чаще у спортсменов гипертрофия сердца начинается с левого желудочка. Виды спорта, которые могут привести к гипертрофии сердца, – гребля, хоккей, футбол, лыжные гонки, велоспорт, бег на длинные дистанции и т.д. При прекращении тренировок такое состояние претерпевает обратное развитие. То есть гипертрофированное сердце становится снова обычных размеров с нормальной толщиной стенок.
Патологическая гипертрофия сердца возникает из-за различных заболеваний организма. Сердце человека состоит из четырех отделов: два предсердия и два желудочка. Предсердия – это резервуары, куда кровь поступает из кругов кровообращения организма (синие сосуды). Желудочки – выталкивающая сила, которая запускает кровь по сосудам (красные сосуды). Так каждый отдел имеет свои причины к увеличению.
Вышеперечисленные причины заставляют поддерживать нормальный кровоток путем увеличения массы сердца. Надо принимать во внимание, что увеличение одного отдела сердца приводит к гипертрофии другого. Помимо кардиомиоцитов, в сердце есть еще и соединительная ткань. При гипертрофии сердца она тоже разрастается, а это приводит к снижению эластичности стенок и нарушению деятельности сердца.
Если нагрузка на сердце не снижается, то миокард постепенно истощается, потому что кровоток не справляется с питанием увеличенного сердца. Это может привести к нарушению проведения нервных импульсов (аритмии), склерозу и атрофии сердечной мышцы.
Для контроля артериального давления и раннего выявления аритмии рекомендую использовать автоматические тонометры производителя Microlife, представленные в нашем интернет-магазине.
Патологическое «спортивное сердце»
Патологические изменения сердца у спортсменов; основные клинические проявления.
Эта статья в формате видеолекции здесь.
Экзогенные причины:
— чрезмерная физическая нагрузка (процессы катаболизма (распада белков) в организме преобладают над процессами анаболизма (восстановления белков), в результате чего кардиомиоциты гибнут). Погибшие кардиомиоциты часто являются анигенами, в ответ на возникновение которых формируются аутоантитела. Взаимодействие последних приводит к развитию фиброза сердечной мышцы, что существенно сказывается на ее работе;
— соревновательный стресс и психоэмоциональные нагрузки (задействована гипоталамо-гипофизарно-надпочечниковая система: увеличивается выработка кортизола, провоцирующего развитие гипертрофии миокарда);
— фармакологический стресс (перед каждым соревнованием спортсмен проходит фармакологическую подготовку: многие из используемых лекарственных препаратов оказывают влияние как на сердечно-сосудистую систему, так и на весь организм в целом);
— нарушение питания, сгонка веса (при приеме мочегонных препаратов (используемых для сгонки веса) и повышенном потоотделении при занятии спортом меняется электролитный баланс крови спортсмена (соотношение ионов калия и магния);
— информационный и коммуникативный стресс;
— неблагоприятные климатические воздействия (проведение соревнований в других часовых поясах);
Эндогенные причины:
— генетический фактор (в литературе присутствую данные о том, что людям со 2 и 3 группой крови противопоказаны занятия спортом);
— психогенетический фактор (встречаются ситуации, когда спортсмен не может повторить на соревновании результаты, достигаемые на тренировках);
— хронические очаги инфекций;
— нарушение гемостаза (чрезмерная физическая активность приводит к увеличению свертываемости крови, возникновению склонности к тромбозам, увеличению уровня гемоглобина крови, что способствует развитию кардиомиопатии);
— нарушение липидного обмена (атерогенная дислипидемия);
Существует несколько патогенетических типов стрессорной КМП:
1. Гиперадренергический:
— в покое наклонность к учащению пульса;
— увеличение артериального давления;
— гиперкинетический тип кровообращения (повышается систолическое и снижается диастолическое давление);
— проба с физической нагрузкой (изменение на ЭКГ, неадекватное нагрузке увеличение ЧСС и АД, замедление процессов восстановления после нагрузки);
— положительная проба с β-блокаторами;
2. Гипоадренергический:
— выраженная синусовая брадикардия (выше критического уровня);
— артериальная гипотензия (выше критического уровня);
— дилатация полостей сердца (выше критического уровня);
— гипокинетический тип кровообращения;
— исчезновение нарушений процессов реполяризации (НПР) на ЭКГ при нагрузочной пробе и пробе с атропином;
4. Компенсаторно-гипертрофический:
— выраженное преобладание массы миокарда над объёмом;
— отрицательный Т на ЭКГ в покое (исчезает при физической нагрузке);
Существует также такое понятие, как хроническое физическое перенапряжение. Оно может протекать в бессимптомном варианте, когда присутствуют только изменения на ЭКГ и на ЭхоКГ (диастолическая недостаточность). При аритмическом варианте проявления будут видны на ЭКГ (в покое и при физической нагрузке), при ЭКГ-мониторировании, на ЭхоКГ, а также на ЭКГ при пробе с атропином (при брадиаритмиях). Существует также скрытая сердечная недостаточность (спортсмен находится в подавленном состоянии, т.к. тренировки не приносят результата; выявляется по данным ЭхоКГ).
Что касается острого физического перенапряжения, к его основным причинам относятся:
— Гиперкатехолемия;
— Гиперкортикостероидемия;
— Дефицит калия и магния;
— Нарушение соотношения симпатической и парасимпатической нервной системы;
— Нарушение микроциркуляции;
— Транскапиллярная недостаточность;
— Кровоизлияние под интиму коронарных артерий. В миокарде может развиваться некроз;
Часто этому предшествуют:
— Выполнение нагрузки в болезненном состоянии;
— Употребление алкоголя;
— «Сгонка» веса;
Для II степени НПР характерны:
— депрессия ST до 1 мм;
— двухфазные T;
— спонтанная изменчивость этих изменений при фармакологических пробах;
Различают стадии дистрофии миокарда физического напряжения (ДМФН) (стрессорной кардиомиопатии):
I стадия сопровождается клиническими и инструментальными признаками, исчезающими или существенно уменьшающимися при физической нагрузке (на этой стадии очень тяжело убедить спортсменов временно отказаться от физических нагрузок и начать лечение) ; II стадия характеризуется признаками, появляющимися или сохраняющимися при пробе с физической нагрузкой; в I и II стадии морфологических признаков ДМФН нет.
III стадия: клинические и функциональные признаки ДМФН, независимо от их реакции на нагрузку, а также морфологические изменения:
— несбалансированная гипертрофия миокарда;
— очаги фиброза и кальциноза;
— нарушение диастолической и систолической функции миокарда.
Лечение ДМФН включает в себя:
1. Врачебно-педагогические мероприятия (взаимодействие врача и тренера): необходимо устранить факторы риска, а также снизить или прекратить тренировки от 2-3 недель до 2-3 месяцев.
2. Улучшение психического состояния пациента (использование адаптогенов, биостимуляторов растительного происхождения).
3. Влияние на липидный обмен: антиоксиданты, Липостат, Олифен, Эссенциале Форте Н.
4. Применение метаболических препаратов: Коэнзим Q10, Предуктал, Милдронат (с осторожностью), Актовегин, препараты селена, витамины В6, В12, фолиевая кислота, оротат калия, электролиты, Неотон, АТФ, Рибоксин, Мексидол.
! При гиперадренергическом типе ДМФН можно добавить бета-адреноблокаторы (но следует учитывать, что при некоторых видах спорта бета-адреноблокаторы запрещены). При гиперкальциемии возможно использование антагонистов кальция.
5. Из антиаритмических препаратов: бета-блокаторы; антагонисты кальция; Кордарон; Соталол (если возможно, Кордарон и Соталол заменить на Пропанорм, т.к. его использование допустимо даже при мерцательной аритмии).
6. Гипербарическая оксигенация, кислородная пена, озонотерапия.
7. Тщательное диспансерное наблюдение.
Следует помнить, что отсутствие лечения может привести к внезапной смерти у спортсменов!
Рассмотрим указанные причины подробнее.
В настоящее время существует опросник для врачей общей практики, который должен собираться у всех без исключения спортсменов, начиная с самого юного возраста во всех школах, на всех сборах и перед всеми крупными соревнованиями за 4-6 недель: 12 вопросов перед проведением кардиологического обследования спортсмена (Рекомендации Американской Ассоциации Сердца, 2007).
Личный анамнез:
1. Боль в груди при физической нагрузке
2. Обмороки/предобморочные состояния
3. Чрезмерная/необъяснимая одышка при физической нагрузке
4. Ранее выявляемый шум в сердце
5. Ранее определяемое повышение АД
Семейный анамнез:
6. Случаи внезапной смерти в семье в возрасте
Современные подходы к лечению больных гипертрофической кардиомиопатией
Полувековая история изучения проблемы гипертрофической кардиомиопатии (ГКМП) отражает значительную эволюцию знаний в области этиологии, патогенеза, диагностики, клинического течения, прогноза и вариантов лечения этого заболевания. За указанный период тол
Полувековая история изучения проблемы гипертрофической кардиомиопатии (ГКМП) отражает значительную эволюцию знаний в области этиологии, патогенеза, диагностики, клинического течения, прогноза и вариантов лечения этого заболевания. За указанный период только в англоязычных изданиях опубликованы более 1000 крупных научных работ. ГКМП — одна из основных и, вероятно, наиболее распространенных форм кардиомиопатий, заболеваний миокарда, сопровождающихся его дисфункцией (Report of the 1995 WHO/ISFC Task Force on the Definition and Classification of Cardiomyopathy) [1].
В 2003 г. создан Международный комитет (ACC/ESC), объединивший американских и европейских экспертов по ГКМП, и опубликовано сообщение, суммировавшее основные положения, включая стратегию лечебных мероприятий [2].
Определение заболевания носит описательный характер. Так, по современным представлениям, ГКМП является преимущественно генетически обусловленным заболеванием мышцы сердца, характеризующимся комплексом специфических морфофункциональных изменений и неуклонно прогрессирующим течением с высокой угрозой развития тяжелых, жизнеугрожающих аритмий и внезапной смерти (ВС). ГКМП характеризуется массивной гипертрофией миокарда левого и/или реже правого желудочка, чаще асимметричного характера за счет утолщения межжелудочковой перегородки (МЖП), нередко с развитием обструкции (систолического градиента давления) выходного тракта ЛЖ при отсутствии видимых причин (артериальная гипертония, пороки и специфические заболевания сердца). Основным методом диагностики остается эхокардиографическое исследование. В зависимости от наличия или отсутствия градиента систолического давления в полости ЛЖ, ГКМП разделяют на обструктивную и необструктивную, что имеет важное практическое значение при выборе тактики лечения. При этом различают 3 гемодинамических варианта обструктивной ГКМП: с субаортальной обструкцией в покое (так называемой базальной обструкцией); с лабильной обструкцией, характеризующейся значительными спонтанными колебаниями внутрижелудочкового градиента давления без видимой причины; с латентной обструкцией, которая вызывается только при нагрузке и провокационных фармакологических пробах (в частности, вдыханием амилнитрита, при приеме нитратов или внутривенном введении изопротеренола).
Типичными являются морфологические изменения: аномалия архитектоники сократительных элементов миокарда (гипертрофия и дезориентация мышечных волокон), развитие фибротических изменений мышцы сердца, патология мелких интрамиокардиальных сосудов [3, 4].
В настоящее время наблюдается повсеместный рост числа зарегистрированных случаев этой патологии как за счет внедрения в практику современных методов диагностики, так и, вероятно, в связи с истинным увеличением числа больных ГКМП [8, 9]. Согласно данным последних исследований, распространенность заболевания в общей популяции является более высокой, чем считалось ранее, и составляет 0,2% [10, 11]. ГКМП может диагностироваться в любом возрасте, от первых дней до последней декады жизни, однако преимущественно заболевание выявляется у лиц молодого трудоспособного возраста [12, 13]. Ежегодная смертность больных ГКМП колеблется в пределах от 1 до 6%: у взрослых больных составляет 1–3% [14, 15], а в детском и подростковом возрасте у лиц с высоким риском ВС — 4–6% [16, 17].
Общепризнанна концепция о преимущественно наследственной природе ГКМП [18, 19]. В литературе широкое распространение получил термин «семейная гипертрофическая кардиомиопатия». К настоящему времени установлено, что более половины всех случаев заболевания являются наследуемыми [20, 21], при этом основной тип наследования — аутосомно-доминантный. Оставшиеся приходятся на так называемую спорадическую форму; в этом случае у пациента нет родственников, болеющих ГКМП или имеющих гипертрофию миокарда. Считается, что большинство, если не все случаи спорадической ГКМП, также имеют генетическую причину, т. е. вызваны случайными мутациями.
ГКМП — это генетически гетерогенное заболевание, причиной которого являются более 200 описанных мутаций нескольких генов, кодирующих белки миофибриллярного аппарата [2, 22]. К настоящему времени известны 10 белковых компонентов сердечного саркомера, выполняющих контрактильную, структурную или регуляторную функции, дефекты которых наблюдаются при ГКМП. Причем в каждом гене множество мутаций могут становиться причиной заболевания (полигенное мультиаллельное заболевание).
Наличие той или иной ассоциированной с ГКМП мутации признается «золотым» стандартом диагностики заболевания. При этом описанные генетические дефекты характеризуются разной степенью пенетрантности, выраженностью морфологических и клинических проявлений. Тяжесть клинической картины зависит от присутствия и степени гипертрофии. Мутации, которые ассоциируются с высокой пенетрантностью и плохим прогнозом, выражаются большей гипертрофией левого желудочка и толщиной МЖП, чем те, которые характеризуются низкой пенетрантностью и имеют хороший прогноз. Так, было показано, что лишь отдельные мутации ассоциированы с плохим прогнозом и высокой частотой ВС. К ним относятся замены Arg 403 Gln, Arg 453 Cys, Arg 719 Trp, Arg 719 Gln, Arg 249 Gln в гене тяжелой цепи β-миозина, InsG 791 в гене миозин-связывающего белка С и Asp 175 Asn в гене α-тропомиозина [23, 24, 25, 26]. Для мутаций в гене тропонина Т характерна умеренная гипертрофия миокарда, однако прогноз достаточно неблагоприятен, а вероятность внезапной остановки сердца высока [27]. Другие генетические аномалии, как правило, сопровождаются доброкачественным течением и благоприятным прогнозом или занимают промежуточное положение по тяжести вызываемых ими проявлений.
Таким образом, ГКМП характеризуется крайней гетерогенностью вызывающих ее причин, морфологических, гемодинамических и клинических проявлений, разнообразием вариантов течения и прогноза, что существенно затрудняет выбор адекватных и наиболее эффективных лечебных подходов по контролю и коррекции имеющихся нарушений. При этом отчетливо выделяются 5 основных вариантов течения заболевания и исходов:
Вариабельность прогноза определяет необходимость детальной стратификации риска фатальных осложнений заболевания, поиск доступных прогностических предикторов и критериев оценки проводимого лечения.
По современным представлениям, лечебная стратегия определяется в процессе разделения больных на категории в зависимости от описанных выше вариантов течения и прогноза (рис.).
Все лица с ГКМП, включая носителей патологических мутаций без фенотипических проявлений болезни и пациентов с бессимптомным течением заболевания, нуждаются в динамическом наблюдении, в ходе которого оцениваются характер и выраженность морфологических и гемодинамических нарушений. Особое значение имеет выявление факторов, определяющих неблагоприятный прогноз и повышенный риск ВС (в частности, скрытых прогностически значимых аритмий).
К общим мероприятиям относятся ограничение значительных физических нагрузок и запрещение занятий спортом, способных вызывать усугубление гипертрофии миокарда, повышение внутрижелудочкового градиента давления и риска ВС. Для предупреждения инфекционного эндокардита в ситуациях, связанных с развитием бактериемии, при обструктивных формах ГКМП рекомендуется антибиотикопрофилактика, аналогичная таковой у больных с пороками сердца.
До настоящего времени окончательно не решен вопрос о необходимости проведения активной медикаментозной терапии у наиболее многочисленной группы больных с бессимптомной или малосимптомной формами ГКМП и низкой вероятностью ВС. Противники активной тактики обращают внимание на то, что при благоприятном течении заболевания продолжительность жизни и показатели смертности не отличаются от таковых в общей популяции [28, 29]. Некоторые же авторы указывают на то, что использование в этой группе пациентов β-адреноблокаторов и антагонистов кальция (верапамил) может приводить к сдерживанию гемодинамических нарушений и клинической симптоматики [30, 31]. При этом никто не оспаривает тот факт, что выжидательная тактика в случаях бессимптомного или малосимптомного течения ГКМП возможна лишь при отсутствии признаков внутрижелудочковой обструкции, обмороков и серьезных нарушений сердечного ритма, отягощенной наследственности и случаев ВС у близких родственников.
Следует признать, что лечение ГКМП, генетически обусловленного заболевания, обычно распознаваемого на поздней стадии, пока может быть в большей степени симптоматическим и паллиативным. Тем не менее к основным задачам лечебных мероприятий относятся не только профилактика и коррекция основных клинических проявлений заболевания с улучшением качества жизни пациентов, но и положительное влияние на прогноз, предупреждение случаев ВС и прогрессирования заболевания.
Основу медикаментозной терапии ГКМП составляют препараты с отрицательным инотропным действием: β-адреноблокаторы и блокаторы кальциевых каналов (верапамил). Для лечения весьма распространенных при этом заболевании нарушений сердечного ритма используются также дизопирамид и амиодарон.
β-адреноблокаторы стали первой и остаются и по сей день наиболее эффективной группой лекарственных средств, применяемых в лечении ГКМП. Они оказывают хороший симптоматический эффект в отношении основных клинических проявлений: одышки и сердцебиения, болевого синдрома, включая стенокардию, не менее чем у половины больных ГКМП [32, 33, 34], что обусловлено, в основном, способностью этих препаратов уменьшать потребность миокарда в кислороде. Благодаря отрицательному инотропному действию и уменьшению активации симпатоадреналовой системы при физическом и эмоциональном напряжении, β-блокаторы предотвращают возникновение или повышение субаортального градиента давления у больных с латентной и лабильной обструкцией, существенно не влияя на величину этого градиента в покое. Убедительно показана способность β-блокаторов улучшать функциональный статус пациентов в условиях курсового и длительного применения [35]. Хотя препараты не оказывают прямого влияния на диастолическое расслабление миокарда, они могут улучшать наполнение ЛЖ косвенно — за счет уменьшения частоты сердечных сокращений и предупреждения ишемии сердечной мышцы [36]. В литературе имеются данные, подтверждающие способность β-блокаторов сдерживать и даже приводить к обратному развитию гипертрофии миокарда [37, 38]. Однако другие авторы подчеркивают, что вызываемое β-блокаторами симптоматическое улучшение не сопровождается регрессией гипертрофии ЛЖ и улучшением выживаемости больных [39]. Хотя эффект этих препаратов в отношении купирования и предупреждения желудочковых и суправентрикулярных аритмий и внезапной смерти не доказан, ряд специалистов все же считают целесообразным их профилактическое назначение больным ГКМП высокого риска, включая пациентов молодого возраста с отягощенным случаями внезапной смерти семейным анамнезом [40].
Предпочтение отдается β-блокаторам без внутренней симпатомиметической активности. Наибольший опыт накоплен по применению пропранолола (обзидан, анаприлин). Его назначают начиная с 20 мг 3-4 раза в день, с постепенным увеличением дозы под контролем пульса и артериального давления (АД) до максимально переносимой в большинстве случаев 120–240 мг/сут. Следует стремиться к применению возможно более высоких доз препарата, так как отсутствие эффекта терапии β-блокаторами, вероятно, связано с недостаточной дозировкой. При этом нельзя забывать о том, что повышение дозировок существенно увеличивает риск известных побочных эффектов.
В настоящее время широко изучается возможность эффективного применения нового поколения кардиоселективных β-блокаторов пролонгированного действия, в частности атенолола, конкора и др. При этом существует мнение о том, что кардиоселективные β-блокаторы у больных ГКМП не имеют преимуществ перед неселективными, так как в больших дозах, к достижению которых следует стремиться, селективность практически утрачивается. Следует отметить, что рекомендуемый к применению у больных ГКМП с тяжелыми суправентрикулярными и желудочковыми аритмиями соталол сочетает в себе свойства неселективных β-блокаторов и антиаритмических средств III класса (кордароноподобный эффект).
Применение блокаторов медленных кальциевых каналов при ГКМП основано на снижении уровня свободного кальция в кардиомиоцитах и нивелировании асинхронии их сокращения, улучшении расслабления миокарда и снижении его сократимости, подавлении процессов гипертрофии миокарда. Среди блокаторов кальциевых каналов препаратом выбора, благодаря наибольшей выраженности отрицательного инотропного действия и наиболее оптимальному профилю фармакологических свойств, является верапамил (изоптин, финоптин). Он обеспечивает симптоматический эффект у 65–80% больных, включая случаи рефрактерности к лечению β-блокаторами, что обусловлено способностью препарата уменьшать ишемию миокарда, в том числе безболевую, и улучшать его диастолическое расслабление и податливость ЛЖ [41, 42, 43]. Это свойство верапамила обеспечивает повышение толерантности больных к физической нагрузке и снижение субаортального градиента давления в покое при меньшей по сравнению с β-блокаторами способности к уменьшению внутрижелудочковой обструкции в случаях физического и эмоционального напряжения и провокации изопротеренолом. Одновременно верапамил снижает периферическое сосудистое сопротивление вследствие вазодилататорного действия [44]. И хотя этот эффект чаще всего нивелируется непосредственным положительным влиянием на диастолическую функцию ЛЖ, у отдельных больных с базальной внутрижелудочковой обструкцией в сочетании с повышенным конечно-диастолическим давлением ЛЖ и склонностью к системной артериальной гипотензии при уменьшении постнагрузки внутрижелудочковый градиент давления может резко возрастать. Это способно приводить к развитию отека легких, кардиогенного шока и даже внезапной смерти [45]. Подобные грозные осложнения фармакотерапии верапамилом описаны также у больных необструктивной ГКМП с высоким давлением в левом предсердии, у которых они обусловлены отрицательным инотропным действием препарата. Очевидно, как важно соблюдать осторожность при начале лечения верапамилом этой категории больных. Прием препарата следует начинать в условиях стационара с малых доз — 20–40 мг 3 раза в день с постепенным их повышением при хорошей переносимости до снижения частоты сердечных сокращений в покое до 50–60 уд/мин. Клинический эффект наступает обычно при приеме не менее 160–240 мг препарата в сутки; более удобны в условиях длительного применения пролонгированные формы (изоптин-ретард, верогалид-ретард). С учетом благоприятного влияния верапамила на диастолическую функцию и величину субаортального градиента давления в ЛЖ, а также доказанной способности увеличивать выживаемость больных ГКМП по сравнению с плацебо [46], целесообразно его профилактическое назначение у асимптоматичных больных ГКМП высокого риска.
Место дилтиазема в лечении ГКМП окончательно не определено. Имеются данные, что в средней дозе 180 мг/сут за 3 приема он оказывает столь же выраженное, как 240 мг верапамила, благотворное влияние на диастолическое наполнение ЛЖ и одинаковый симптоматический эффект, однако в меньшей степени улучшает физическую работоспособность больных [47].
В нашей клинике продолжается проспективное наблюдение (от 1 до 5 лет) более 100 больных ГКМП. Больные были рандомизированы на 3 сопоставимые по количеству, полу, возрасту и тяжести клинических проявлений группы. Пациентам произвольно назначались атенолол или изоптин-ретард; в третьей группе преобладали лица с тяжелыми желудочковыми нарушениями ритма, и им был рекомендован прием соталола. Оценка эффективности различных вариантов медикаментозного лечения проводилась в условиях длительного (не менее 1 года) применения препаратов. Суточные дозы при двухкратном режиме приема титровались индивидуально и составили в среднем 85, 187, 273 мг для атенолола, изоптина и соталола соответственно. Длительная терапия привела к улучшению клинического состояния соответственно у 77, 72 и 83% пациентов каждой группы, что выражалось в достоверном уменьшении основных симптомов, проявлений сердечной недостаточности (СН), увеличении мощности и времени выполненной нагрузки и улучшении показателей качества жизни (на 25, 32 и 34% соответственно). При этом выявлены достоверное (p
С. А. Габрусенко, кандидат медицинских наук
Ю. В. Сафрыгина
В. Г. Наумов, доктор медицинских наук, профессор
Ю. Н. Беленков, доктор медицинских наук, профессор
НИИ кардиологии им. А. Л. Мясникова РК НПК МЗ РФ, Москва