известно что больница а больше больницы в но меньше больницы
Врач 52-й больницы рассказала о прорывной технологии лечения СOVID-19
50-60 человек здесь выписывают каждый день
Сегодня все только и говорят о ГКБ-52, которая добилась потрясающих результатов в лечении коронавирусной инфекции. Каждый день из этой больницы, два месяца назад превратившейся в госпиталь, выписывают по 40-50 пациентов. Люди, которые ещё недавно задыхались, возвращаются домой на своих ногах. Многие переболевшие смогут стать донорами и спасать тяжёлых больных, потому что переливание плазмы уже показывает обнадёживающие результаты.
Мы связались с врачом ГКБ-52 Аленой Загребневой, главным внештатным специалистом-ревматологом Департамента здравоохранения города Москвы, чтобы узнать причины прорыва в борьбе с COVID-19.
Врач Алёна Загребнева: «У пациентов точно есть свет в конце тоннеля. »
— Я курирую вопросы назначения таргетной и биологической терапии пациентам с коронавирусной пневмонией. Пациенты поступают в клинику в состоянии различной степени тяжести, тактика их лечения ежедневно обсуждается на консилиумах. Наша задача — определить, есть ли показания к назначению таргетной или биологической терапии. Лечим, наблюдаем за состоянием пациентов в динамике, ведем аналитику.
— Таргетная терапия блокирует рост раковых клеток, она успешно практикуется в онкологии.
— Это терапия, которую мы используем в лечении своих ревматологических больных. Она направлена на уменьшение активности агрессивной иммунной системы, поэтому все эти препараты пришли к нам из ревматологии, и мы сейчас их успешно применяем в лечении пациентов, у которых происходит цитокиновый шторм.
— А расскажите о плазме, вы ведь используете этот метод?
— Несколько клиник сейчас работают с плазмой пациентов, которые переболели COVID-19. Мы начали только в последнюю неделю, и пытаемся для себя понять, когда правильнее использовать плазму: в начале, в середине, в конце. Сейчас готовых решений ещё нет. Нам нужно время – неделю, полторы или две. Но плазма – не панацея, а одно из средств, которое может быть успешным. И надо понимать, что лечит не плазма, а определённый набор разных методов.
— В чём вы видите причины прорыва в лечении больных с COVID-19?
— В нашей больнице работают четыре главных специалиста: аллерголог, нефролог, ревматолог и коагулопатолог Москвы. Мы первые, кто начал работу с какими-либо препаратами, предназначенными для лечения ревматологических больных.
— Как изменилась больница?
— Клиника претерпела большие преобразования: все корпуса стационара принимают на лечение пациентов коронавирусной пневмонией — мы развернули без малого 900 коек. Увеличилось количество реанимационных коек, все койки в отделениях оснастили кислородом, в корпусах сформированы зоны санпропускников, строятся два больших здания для наблюдения тех пациентов, которые выписываются из стационара после основного курса терапии, но ещё нуждаются в круглосуточном медицинском наблюдении. Появилось общежитие для сотрудников.
— Вы живёте дома?
— Лично я живу дома. Но многим моим коллегам пришлось изменить свой привычный образ жизни. Люди, в чьих семьях есть маленькие дети или пожилые родители, которые находятся в группе риска, переселились либо в общежитие при больнице, либо в специально выделенные городом отели.
— Среди медицинского персонала есть люди в возрасте за 65?
— Да, конечно, и их немало. Им была предоставлена возможность выбора, но все доктора этой возрастной категории, не имеющие заболеваний, которые повышали бы риски крайне тяжёлых последствий в случае инфицирования, остались в строю. Это было осознанным решением каждого сотрудника, но характерно для коллектива нашей больницы в целом.
— Некоторые медики уходят из больниц. Около 350 медработников в Калининграде отказались работать с коронавирусом. Из вашего стационара тоже увольняются?
— У нас, насколько мне известно, уволились лишь совместители, чей график существенно изменился по основному месту работы. Все медработники отменили свои отпуска и продолжили работать. Ведь, несмотря на все меры защиты, всё равно есть потери внутри персонала – заболевшие выбывают из строя примерно на месяц.
— Сколько сотрудников инфицировалось?
— 26 человек. К счастью, все они перенесли инфекцию в лёгкой форме.
— Они заразились в больнице?
— На самом деле вопрос, где мы можем подхватить инфекцию — на работе или по пути на нее — очень актуальный. Заразиться можно и в метро, и в магазине, потому что одноразовые маски и перчатки – не самая надёжная защита. Отчасти на работе даже надёжнее и спокойнее, нежели в любом другом месте, мы обеспечены достаточно надежными средствами индивидуальной защиты. Но проблематично стопроцентно соблюдать правила защиты, когда ты работаешь сутками. Приём пищи, воды, походы в туалет сопряжено с неукоснительным соблюдением мер безопасности. Иногда пренебрегаешь этим. Человеческий фактор, к сожалению, имеет место.
— Медперсонал испытывает жесточайший стресс…
— На самом деле, нам всем очень тяжело это правда. Люди выбиты из привычного образа жизни. Имеет значение и отсутствие полноценных выходных, и оторванность от родных.
— Но пациентам тоже приходится непросто. Один лишь диагноз может сразить наповал.
— Когда пациенты поступают в стационар, то первое, что видят – количество выписывающихся людей. Вчера еще больной задыхался, а сегодня у него нормализовалась температура, и ему почти не нужен кислород. Свет в конце тоннеля у них абсолютно точно есть! А у нас пока этого света нет, потому что количество поступлений не снижается. Был период, когда все отделения были переполнены. Сейчас количество коек в Москве увеличено, и стало намного легче. На самом деле все мы с большим напряжением ждем окончания майских праздников – призыв сидеть дома работает лишь отчасти.
— Многие панически боятся попасть на аппарат ИВЛ.
— Вы знаете, я абсолютно уверена, что этот страх — от полного непонимания причинно-следственной связи. Искусственная вентиляция легких – это жизнеспасающая методика в комплексном лечении пациента. Но используется она действительно в случае тяжелого течения заболевания.
— Людям страшно, потому что смертность при этом высокая.
— Надо понимать, что если пациент попал на аппарат ИВЛ, мы имеем дело с тяжелым, а иногда неконтролируемым течением заболевания. Смертность никак не связана с самим фактом подключения пациента к аппарату ИВЛ. Исключительно с тяжестью поражения органов и систем в рамках COVID-инфекции.
— Сначала нам говорили, что COVID-19 поражает в основном пожилых людей, теперь мы всё чаще слышим о молодых и здоровых. Какого возраста ваши пациенты?
— Возраст самый разнообразный: от 20 до 100 с лишним лет. Сейчас акцент действительно сместился на молодых – от 20 до 40 лет. Из них определенная часть страдает хроническими заболеваниями: ожирением, сахарным диабетом, хронической обструктивной болезнью легких и другими заболеваниями. Конечно, помочь пациенту без сопутствующей патологии намного проще.
— Столкнулись ли вы как врач-ревматолог с чем-то новым, неожиданным?
— Я пока не до конца понимаю законы течения этого заболевания. С одной стороны, это обычная вирусная инфекция, и часть пациентов просто переносит условную «простуду» со стандартным набором клинических проявлений. Но вторая часть событий – это реакция иммунной системы на вирус: начинается так называемый «цитокиновый шторм», проявления которого как раз способны погубить человека.
Иногда пациент может иметь все признаки «цитокинового шторма» на третий день от появления клинических признаков заболевания, а иногда это происходит и через 12-14 дней. К сожалению, пока не очень успешно получается определить сроки наступления этой реакции организма. Слава богу, что «цитокиновый шторм» имеет определенные характеристики, как по данным компьютерной томографии органов грудной клетки, так и по лабораторным анализам, и это отчасти позволяет предполагать, какие лекарственные препараты нужно применять у каждого пациента в данный момент времени.
— Не боитесь заразиться?
— Нет, не боюсь. Есть абсолютно понятные нам эффективные схемы лечения, которые срабатывают вне зависимости от тяжести заболевания. Проблема, как правило, возникает с теми пациентами, которые по неясным для нас причинам не выполняют рекомендации врачей амбулаторного этапа или не обращаются за медицинской помощью вовсе, выбирая «страусиную» политику: «ничего не знаю, значит, ничего и нет». Болеть ковидом не страшно. Вопрос только в своевременности обращения за медицинской помощью.
Эксперты предсказали сокращение числа больниц до уровня 1913 года
Больницы Российской империи
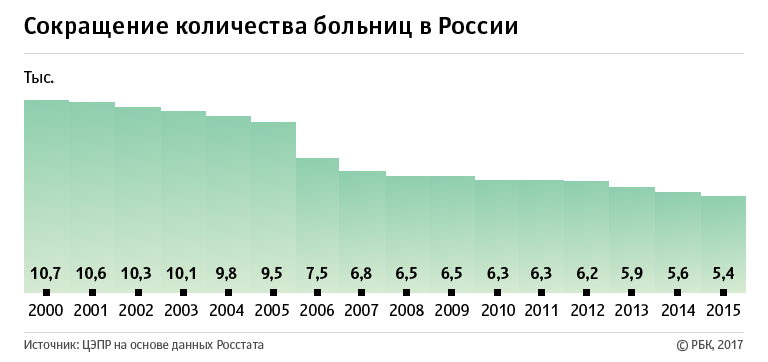
В 2000–2015 годах количество больниц в России сократилось в два раза, с 10,7 тыс. до 5,4 тыс., подсчитали эксперты Центра экономических и политических реформ (ЦЭПР) на основании данных Росстата (копия исследования ЦЭПРа есть в распоряжении РБК.) В своем докладе «Здравоохранение. Оптимизация российской системы здравоохранения в действии» специалисты отмечают, что, если власти продолжат закрывать больницы такими темпами (353 в год), к 2021–2022 годам количество медучреждений в стране достигнет 3 тыс., то есть уровня Российской империи в 1913 году.
Вслед за больницами за 15 лет сократилось и количество больничных коек — в среднем на 27,5%, до 1,2 млн, подсчитали в ЦЭПРе. В сельской местности сокращение мест заметнее — почти на 40%. Эти данные подтверждает директор фонда независимого мониторинга «Здоровье» Эдуард Гаврилов. По его словам, только с 2013 года мест в больницах стало меньше на 100 тыс.
Количество больниц и коек уменьшается, соглашается Мелик-Гусейнов, но эти цифры нельзя увязывать с доступностью медицинской помощи и качеством лечения пациентов. Главный показатель — количество госпитализаций и оно растет, указывает он. Например, в Москве в 2016 году выписалось на 96 тыс. человек больше, чем в 2015 году. Это значит, что, хотя мест становится меньше, используются они эффективнее. Каждая койка должна быть загружена на 85–90%, подчеркивает эксперт: если она простаивает, от нее необходимо избавиться.
Маневр не в пользу поликлиник
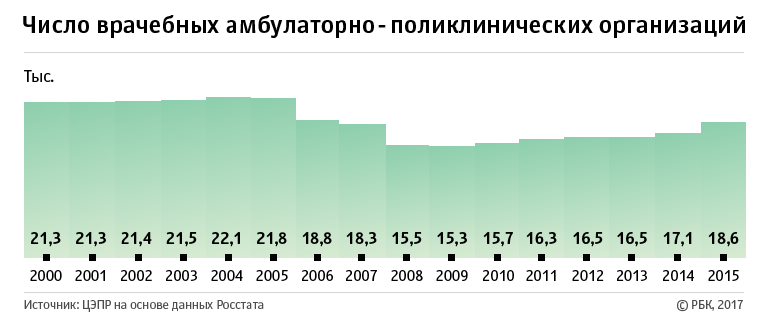
Тенденцию к уменьшению количества больниц и коек можно было бы оправдать перераспределением ресурсов на уровень поликлиник, указывают в ЦЭПРе, но в России закрываются и они. Их число за период 2000–2015 годов сократилось на 12,7%, до 18,6 тыс. учреждений, а нагрузка возросла с 166 человек в день в 2000 году до 208. «Декларируемого маневра по переносу нагрузки и ресурсов с больниц на поликлиники так и не произошло — ситуация осложнилась в области как стационарного, так и амбулаторного лечения», — делают вывод авторы доклада.
В своем докладе ЦЭПР ссылается и на результаты проверки оптимизации здравоохранения Счетной палатой, по итогам которой эксперты пришли к выводу, что реформа привела к снижению доступности услуг. Как замечают в ЦЭПРе, за 2000–2015 годы увеличилась заболеваемость населения: осложнения при беременности и родах увеличились на 39,1%, выявленные новообразования — на 35,7%, заболевания системы кровообращения — на 82,5%. Доступность медицинской помощи в регионах эксперты проверили лично. Авторы доклада попробовали записаться к терапевту в небольшом российском городе, например в Рыбинске Ярославской области. Если бы они были настоящими пациентами, приема врача им пришлось бы ждать 21 день. Кроме того, указывают эксперты, в больницах нет ряда лекарств — анальгина, феназепама, аскорбиновой кислоты и т.д.
Нельзя ориентироваться на данные по заболеваемости населения как на показатели ухудшения состояния здравоохранения в России, уверен Мелик-Гусейнов. Он обращает внимание, что речь идет не о заболеваемости вообще, а о диагностировании. И тот факт, что выявляемость растет, — это хорошо.
Деньги на уровне фастфуда
Отсутствие лекарств в больницах отражает другую проблему в российском здравоохранении — его недофинансированность, пишут эксперты. Правительство постоянно заявляет о росте расходов на здравоохранение, но с учетом инфляции они, наоборот, падают. ЦЭПР ссылается на анализ бюджета Федерального фонда обязательного медицинского страхования. Эксперты подсчитали, что реальные расходы в 2017 году снизятся на 6% в сопоставимых с 2015 годом ценах.
Обратили внимание авторы доклада и на оплату труда медперсонала. За час работы врач с учетом всех переработок получает 140 руб., а медработники среднего и младшего звена — 82 и 72 руб. соответственно. «Оплата труда врача в час сравнима, например, с часовой ставкой рядового сотрудника сети фастфуда «Макдоналдс» (около 138 руб.). Администратор кафе данной сети получает уже порядка 160 руб. в час, то есть больше квалифицированного врача с высшим образованием», — замечают в ЦЭПРе. По результатам опроса фонда «Здоровье», проведенного среди 7,5 тыс. врачей из 84 регионов России в феврале 2017 года, около половины медиков зарабатывают на одну ставку менее 20 тыс. руб. в месяц, рассказал РБК Гаврилов.
Тарифы ОМС не покрывают реальных затрат на оказание медицинской помощи, указывают в ЦЭПРе. Например, базовый анализ крови стоит около 300 руб., тогда как по ОМС поликлиники получают за него в среднем 70–100 руб. Из-за этого растет объем платных услуг: так, с 2005 по 2014 год он увеличился с 109,8 млрд до 474,4 млрд руб.
Сама система страховой медицины неэффективна в России, резюмируют авторы доклада. С учетом протяженной и малонаселенной территории нельзя привязывать деньги к числу пациентов — это приводит к недофинансированию и «неизбежной деградации медицины в небольших городах и на селе». «Необходимо ставить вопрос о реформе страховой медицины с частичным возвращением к действовавшим ранее в СССР принципам формирования и финансирования медицинской сети», — делают вывод эксперты.
РБК ожидает ответа от Министерства здравоохранения.
Отделение паллиативной помощи открылось в больнице Вересаева
С ноября на базе больницы Вересаева начало свою работу паллиативное отделение.
«Развитие сети паллиативной помощи является сегодня одной из актуальных задач здравоохранения: растет число случаев онкологических заболеваний, увеличивается продолжительность жизни людей, а вместе с этим растет и количество сопутствующих, в том числе тяжелых заболеваний, – отмечает главный врач больницы Вересаева Игорь Парфенов. – И одна из возможностей обеспечения достойного продолжения жизни пациентов – открытие паллиативных отделений».
По словам замглавврача больницы Вересаева по терапевтической помощи Надежды Владимировой, главную задачу работы паллиативного отделения как нельзя лучше отражает девиз одного из самых известных в стране благотворительных фондов – «Если человека нельзя вылечить – это не значит, что ему нельзя помочь».
В скоропомощный круглосуточный стационар пациенты паллиативного профиля часто доставляются бригадами скорой медицинской помощи. Это как изначально паллиативные больные, нуждающиеся в купировании каких-либо острых состояний, а затем перераспределения в специализированные отделения; так и пациенты, поступившие с острыми ситуациями (инфарктами, инсультами и травмами), в результате которых стали паллиативными.
Госпитализация в отделение паллиативной помощи больницы Вересаева проводится при наличии заключения специальной врачебной комиссии о признании пациента паллиативным согласно регламентирующим документам.
Основанием для признания пациента нуждающимся в такой специализированной помощи является наличие у него неизлечимых заболеваний, в числе которых – различные формы злокачественных новообразований; органная недостаточность в стадии декомпенсации; хронические прогрессирующие заболевания в терминальной стадии; тяжелые необратимые последствия нарушений мозгового кровообращения.
Также поводом для госпитализации в паллиативное отделение будут тяжелые необратимые последствия травм, необходимость проведения симптоматического лечения и обеспечения ухода при оказании медицинской помощи; дегенеративные патологии нервной системы на поздних стадиях развития заболевания; различные формы деменции (например, болезнь Альцгеймера) в терминальной стадии.
«Часть таких пациентов социально дезадаптирована. Многие – одинокие пожилые люди, которые даже физически не в состоянии ухаживать за собой, – рассказывает Надежда Владимирова. – В нашем отделении они смогут получать необходимую симптоматическую терапию и качественный сестринский уход сколько потребуется».
Паллиативное отделение придет на помощь и в случаях, когда родственники тяжелых пациентов в силу каких-то обстоятельств не могут их забрать. «Обычно после того, как больной стабилизируется, он может быть выписан, но ситуации бывают разные, – поясняет специалист. – Существует также понятие «социальных каникул», когда родственники забирают родных домой на две-три недели, а потом человек возвращается обратно в отделение – это нормальная практика, к которой мы также готовы».
Отделение паллиативной помощи больницы Вересаева рассчитано на 30 пациентов. Оно укомплектовано всем соответствующим профилю функциональным мобильным оборудованием.
В работе будут задействованы три специалиста по паллиативной помощи, анестезиолог-реаниматолог, онколог, терапевт, невролог, штат медсестер, а также медицинский психолог, который будет консультировать как пациентов и их родственников, так и персонал. В будущем, вне пандемии, к работе планируется привлекать волонтерские службы.
«Открытие на базе больницы Вересаева паллиативного отделения – очень взвешенный и обоснованный шаг. Это позволит повысить качество оказания медицинской помощи. Нахождение паллиативных больных в соматических отделениях больницы снижает эффективность оказания специализированной медицинской помощи, ведет к непрофильной загруженности реанимационных отделений, уменьшает удовлетворенность медицинской помощью профильных пациентов. Паллиативные больные требуют особого лечения и ухода, специализированной тактики ведения, зачастую требуется решение проблем социального характера, что удлиняет сроки их лечения и увеличивает загруженность скоропомощного стационара. С открытием отделения мы разрешаем ряд медицинских, социальных. моральных, этических проблем», – заключила Надежда Владимирова.
«Маски для врачей — как гречка для всех остальных». Российские медики — о том, что происходит в больницах
«Подключать четырех пациентов к одному аппарату ИВЛ — нонсенс»
Анастасия, медсестра, Москва:
Я работаю в центре оториноларингологии — как принято говорить, мы занимаемся ухом, горлом, носом. Недавно стало известно, что нас перепрофилируют в инфекционный стационар для больных коронавирусом. Всех пациентов попросили выписать за два дня и приготовиться к приему новых.
Мы не готовы к этому ни морально, ни физически. В первую очередь это связано с тем, что у нас узкоспециализированная клиника, а не больница общего профиля. Мы мало знаем о легочных болезнях. А лечение больных с COVID-19 — это колоссальная работа, нужны инфекционисты и пульмонологи. Наши сотрудники сейчас в растерянности. Нам прислали обучающее видео, но это мало чем помогло, ждем более подробный инструктаж, который будут проводить в ближайшее время. А пока обучаемся сами — обмениваемся информацией внутри сообщества, читаем материалы в интернете. Я прихожу на работу как на минное поле, потому что не знаю, что нас ждет: когда и сколько привезут пациентов, насколько они будут тяжелые. Общаюсь с медиками из других московских больниц, которые приходят после дежурств домой выжатые как лимон, принимают пациентов с коронавирусом в самошитых марлевых масках. Сейчас маски для медиков — как гречка для всех остальных, дефицит везде. Но нашему отделению в этом плане повезло, сестра-хозяйка очень запасливая, и пока маски есть.
Очень удивляет поведение чиновников. Недавно к нам приезжала Вероника Скворцова, бывший министр здравоохранения, а сейчас — глава Федерального медико-биологического агентства. Она выходила в прямой эфир Первого канала и заявила, что в России придумали способ подключать к одному аппарату ИВЛ четырех пациентов. Перед ее визитом технику из всех палат реанимации привезли в одну, чтобы получить картинку. Эта реанимационная палата рассчитана на шесть мест. Нас попросили поставить 12 коек, потом — 24, а уже из новостей мы узнали, что их потом будет 36. Чиновники сказали, что для этих 36 мест привезут 12 аппаратов ИВЛ — как раз по одному на четверых.
Перед эфиром в реанимацию вошли чиновники без бахил, правда, когда начались съемки, им пришлось надеть их и халаты. Скворцова на камеру продемонстрировала изобретение на нашем аппарате ИВЛ, который на ладан дышит. Врачи в этот момент стояли с выпученными глазами.
Подключать четырех пациентов к одному устройству — нонсенс. Да, мы слышали, что такое практикуют в других странах, но наши врачи считают, что это неудачная идея. Даже я, проработав медсестрой 11 лет, понимаю, что люди болеют по-разному. То есть пациентам нужна разная поддержка, соответственно, на аппарате должны быть выставлены индивидуальные параметры. Так считают медики не только в нашей больнице. Против такой практики выступает Федерация анестезиологов и реаниматологов. На сайте change.org даже появилась петиция, авторы которой потребовали признать профнепригодность Скворцовой. В тексте говорится: «Одновременная вентиляция даже двух пациентов одним аппаратом ИВЛ категорически противопоказана с точки зрения физиологии дыхательных путей, безопасности пациента, адекватности мониторинга и просто здравого смысла. Не говоря уже о морально-этических и юридических аспектах».
Чиновникам все равно — главное отчитаться, показать по телевизору, что все идеально.
Пока мы не готовы: нет защитных костюмов, медикаментов, техники. Нас пообещали снабдить к моменту прибытия первых пациентов. Но все равно есть ощущение, что мы остаемся наедине с вирусом: дадут костюмы, а что дальше будет — неважно.

«Пожилые люди срочно хотят обследоваться»
Алексей, терапевт, Краснодарский край:
Я участковый терапевт в поликлинике. Как меня подготовили к коронавирусу? Брошюрой, которую нам прислали по электронной почте: «Выдавать больничные безо всяких проблем». Мы принимаем пациентов в обычных хирургических масках. Для рук — кран и мыло. Недавно медсестры брали анализ на коронавирус без спецкостюмов.
В нашем городе (а он небольшой, население всего 250 тысяч человек) пока случаев нет. Но есть вернувшиеся из Европы люди и те, кто с ними контактировал. Недавно несколько таких туристов пришли к нам на прием, у них симптомов не было, поэтому анализ по регламенту не положен. Мы их выпроводили домой на карантин. Большую часть приехавших мы уговорили сидеть дома, но кто-то не захотел — работают в «Пятерочке», водят детей в садик, гуляют.
Пациентов в последнее время стало больше. Пожилые люди перевозбуждены — хотят срочно обследоваться и лечить хронические заболевания, пока поликлиники не закрыли. У нас очень большие проблемы из-за этого, пытаемся объяснить, что не надо никуда ходить. На сдачу крови очередь. Я всех предупреждаю: надевайте маски, не ходите, если не экстренно. Бесполезно! Мы уже неделю бьемся, бабушки и дедушки упорно сидят в очереди рядом с кашляющими людьми. Я им объясняю, что это может стать их последним походом в поликлинику. Нет, все равно ходят. Последний, но зато громкий будет — хорошо так сходим, для души.
Некоторые пациенты, особенно те, что часто смотрят телевизор, паникуют и вызывают нас на дом, стоит только чихнуть. Из-за этого нагрузка выросла. Но мы работаем спокойно — улыбаемся и ждем. Не смеемся над ситуацией, а адекватно на нее смотрим, чтобы решать проблемы по мере поступления.
«В первый же день дежурства я заболела»
Мария, медсестра, Владивосток:
Сотрудников хирургического отделения, где я работала, перевели в инфекционное пульмонологическое с отдельным входом. К нам привозят больных средней тяжести с пневмонией — сейчас все пациенты идут с таким диагнозом. Анализы на коронавирус у них берут. Как нам говорят, ни у кого COVID-19 нет. Я не знаю, насколько это правда.
Отделение должны были сделать изолированным, но нам приходится ходить еще и к своим пациентам из хирургии в другое крыло. В первые дни после переформирования были проблемы со средствами защиты: мы работали без спецкостюмов, в обычных хирургических масках. Я обратилась к «Альянсу врачей», они написали обращения в инстанции, и проблему с оснащением решили.
В первый же день дежурства в пульмонологии я заболела. Через день пришлось выйти на работу с температурой 38 градусов, потому что никто не смог подменить. Я дежурила 16 часов и ни разу не присела. Объем работы увеличился, больных очень много. Когда я в последний раз уходила с работы, отделение было заполнено на 75 процентов. При этом персонал нормально не обучили, хотя мы с легочными больными раньше не работали. На мой взгляд, было бы достаточно просто пригласить медсестру из пульмонологии и попросить ее дать нам инструктаж. Нам предложили только пройти онлайн-обучение на сайте непрерывного медицинского образования.
Я все еще болею, и лекарства, которые обычно помогают при ОРВИ, не действуют. Я спросила у начальства, будут ли исследовать на коронавирус персонал, чтобы убедиться, что мы сами не несем опасности для пациентов. Мне предложили уйти на больничный и пройти тестирование в качестве пациента.
Возросли риски, объем работы стал больше, но нам сказали, что не повысят зарплату. Сейчас я получаю около 24 тысяч рублей. Я думаю, что уйду на больничный с последующим увольнением. Кроме денег, для меня важен вопрос безопасности, потому что у меня есть дети.